Wat is de ziekte van Alexander?
De ziekte van Alexander is een ernstige stofwisselingsziekte waarbij geleidelijk aan steeds meer cellen in de hersenen afsterven.
Hoe wordt de ziekte van Alexander ook wel genoemd?
De ziekte van Alexander is genoemd naar een arts Alexander die deze aandoening voor het eerst beschreven heeft in 1949. Het wordt ook wel afgekort met letters ALXDRD.
Dysmyelogenetische Leukodystrofie
De ziekte van Alexander wordt ook wel Dysmyelogenetische Leukodystrofie genoemd of Leukodystrofie met Rosenthal vezels of Megalencefalie met hyaliene insluitsels. De term leucodystrofie verwijst naar de MRI afwijkingen die gezien worden bij kinderen met de ziekte van Alexander. Dysmyelogenetisch en hyaliene insluitsels verwijzen naar afwijkingen in het geleidingslaagje rondom de zenuwen die gezien kunnen worden bij de ziekte van Alexander. De neerslag van eiwitten in de hersencellen bij de ziekte van Alexander worden Rosenthal vezels genoemd.
Drie types
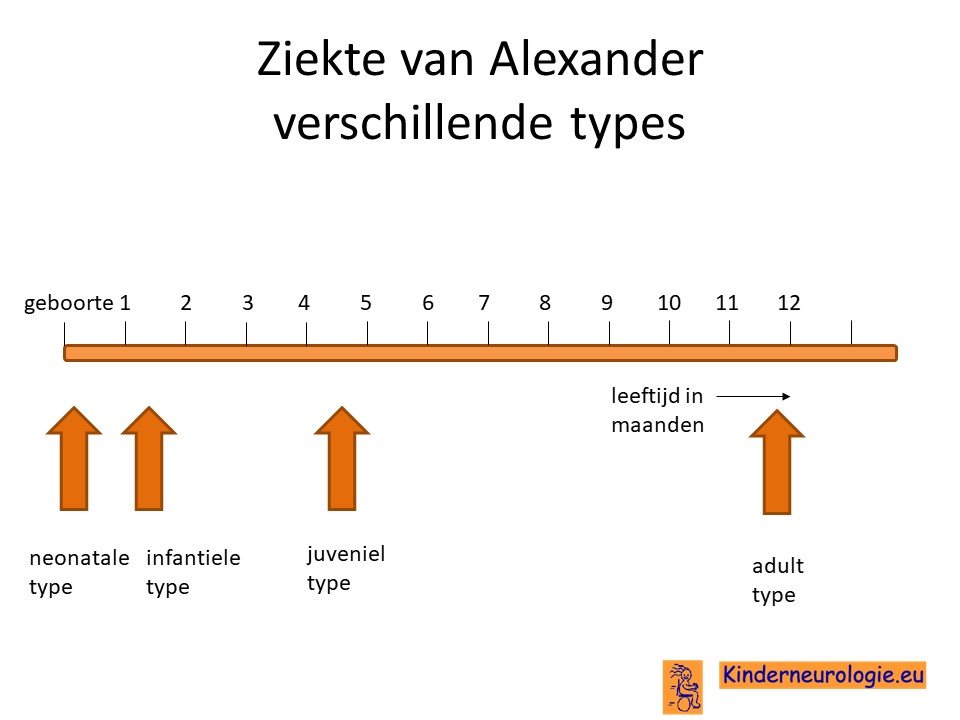
Tegenwoordig worden drie types van de ziekte van Alexander onderscheiden: het infantiele type, het juveniele type en het adulte type. Er wordt gesproken van het infantiele type wanneer de eerste klachten op de dreumes of peuterleeftijd ontstaan. Er wordt gesproken van het juveniele type wanneer de eerste klachten op de lagere schoolleeftijd ontstaan. Bij het adulte type ontstaan de eerste klachten na de puberteit.
Witte stofziektes
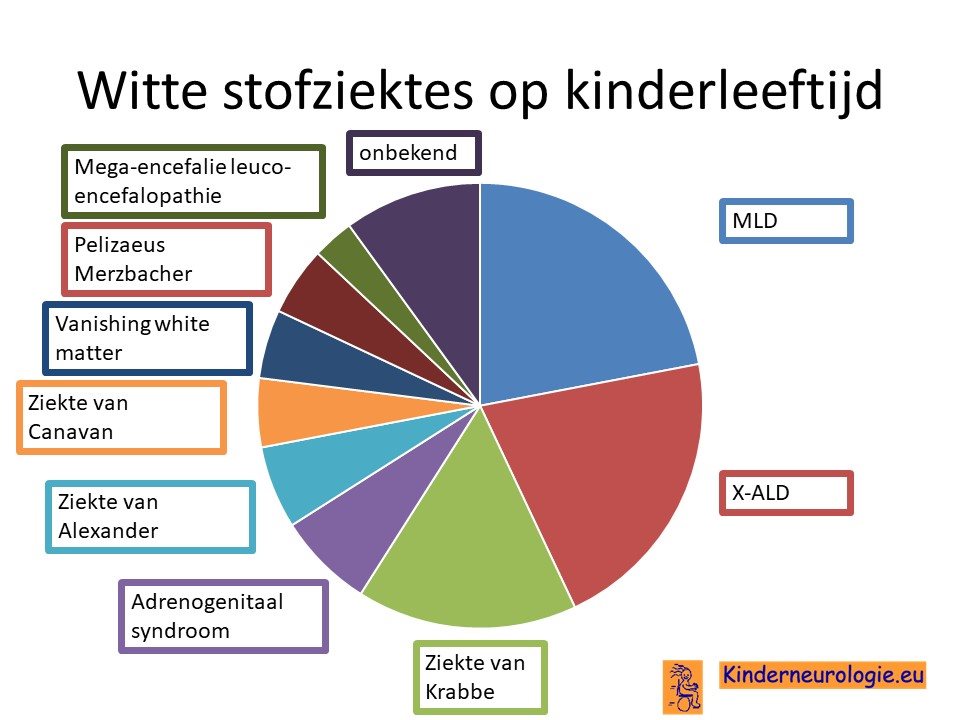
De ziekte van Alexander behoort tot een groep aandoening die wittestofziektes worden genoemd. Bij deze aandoening is er vooral sprake van schade aan de witte stof in de hersenen. Het medische woord voor witte stofziektes is leucodystrofie. Leuco betekent wit en dystrofie geeft aan dat er steeds meer hersencellen verloren gaan. Andere witte stof ziektes zijn metachromatische leucodystrofie (MLD), X-ALD, ziekte van Krabbe, Adrenoleucodystrofie X-gebonden (X-ALD), Canavan syndroom,Vanishing white matter ziekte, ziekte van Pelizaeus Merzbacher en Megaencefalie Leucoencefalopathie met subcorticale Cystes (MLC)
Hoe vaak komt de ziekte van Alexander voor?
De ziekte van Alexander is een zeldzame ziekte, die ongeveer bij één op de 400.000 kinderen voorkomt.

Bij wie komt de ziekte van Alexander voor?
De ziekte van Alexander kan op elke leeftijd beginnen, meestal ontstaan de eerste klachten rond de leeftijd van 6 maanden.
De ziekte van Alexander komt vaker bij jongens dan bij meisjes voor.
Er bestaan drie typen van de ziekte van Alexander: een neonataal type wat in de eerste 4 levensweken begint, een infantiel type wat in de eerste twee levensjaren begint, een juveniel type wat tussen de leeftijd van drie en tien jaar begint, en een adult type wat na de leeftijd van 10 jaar begint.
Wat is de oorzaak van het ontstaan van de ziekte van Alexander?
Fout in het erfelijk materiaal
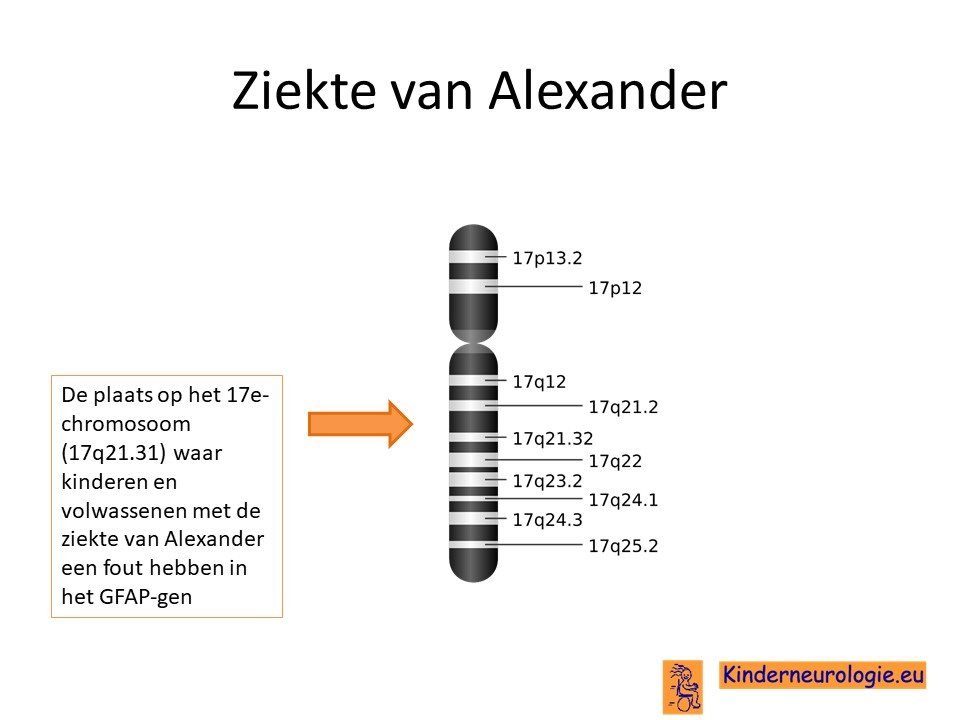
De ziekte van Alexander wordt veroorzaakt door een fout in het erfelijk materiaal, het DNA. Bij de ziekte van Alexander zit de fout op het zogenaamde 17e chromosoom. De plaats op chromosoom 17 waar de fout zit wordt het GFAP-gen genoemd.
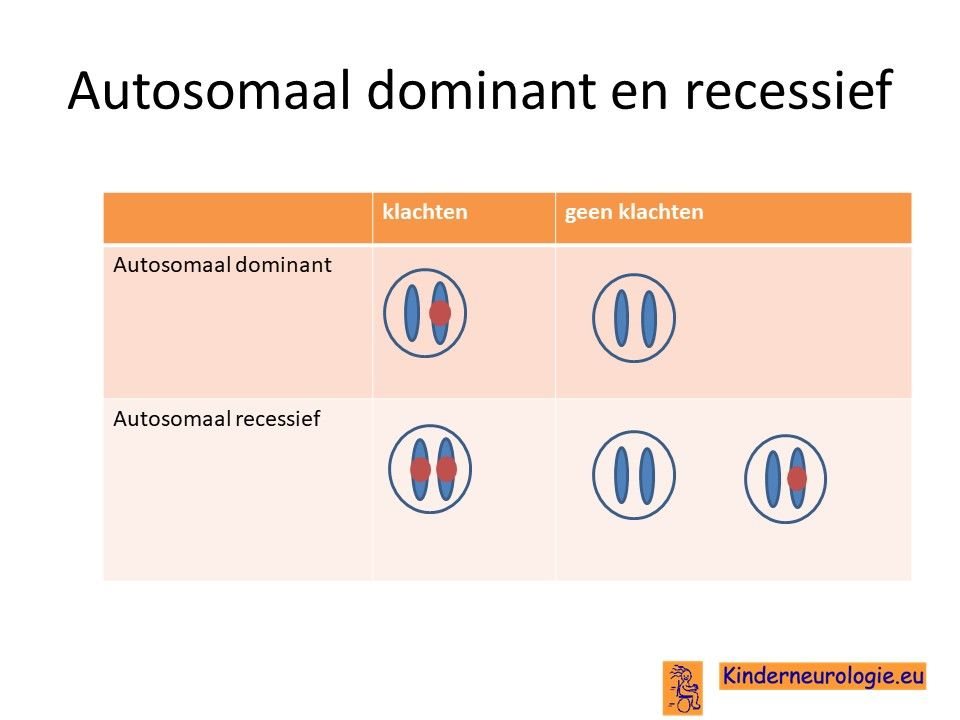
Autosomaal dominant
De ziekte van Alexander wordt veroorzaakt door een zogenaamde autosomaal dominant fout. Dit houdt in dat een fout op een van de twee chromosomen 17 die een kind heeft in het GFAP-gen al voldoende is om de aandoening te krijgen. Dit in tegenstelling tot een autosomaal recessieve fout waarbij kinderen pas klachten krijgen wanneer beide chromosomen een fout bevatten.
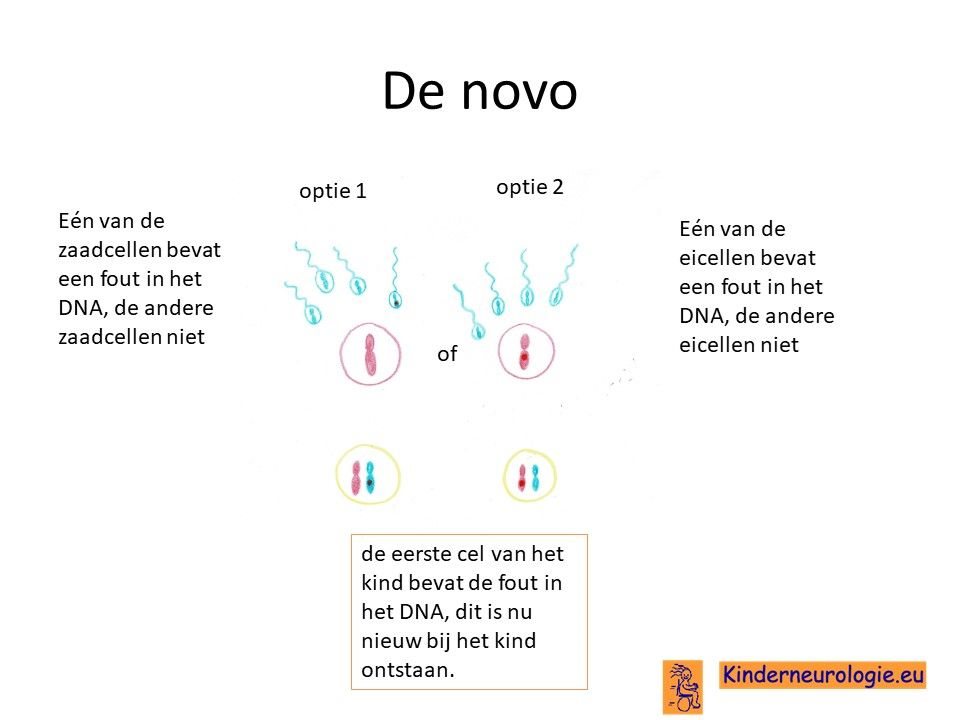
Bij het kind zelf ontstaan
Bij een groot deel van de kinderen met De ziekte van Alexander is het foutje bij het kind zelf ontstaan na de bevruchting van de eicel door de zaadcel en niet overgeërfd van een van de ouders. Dit wordt ook wel de novo, nieuw ontstaan bij het kind genoemd.
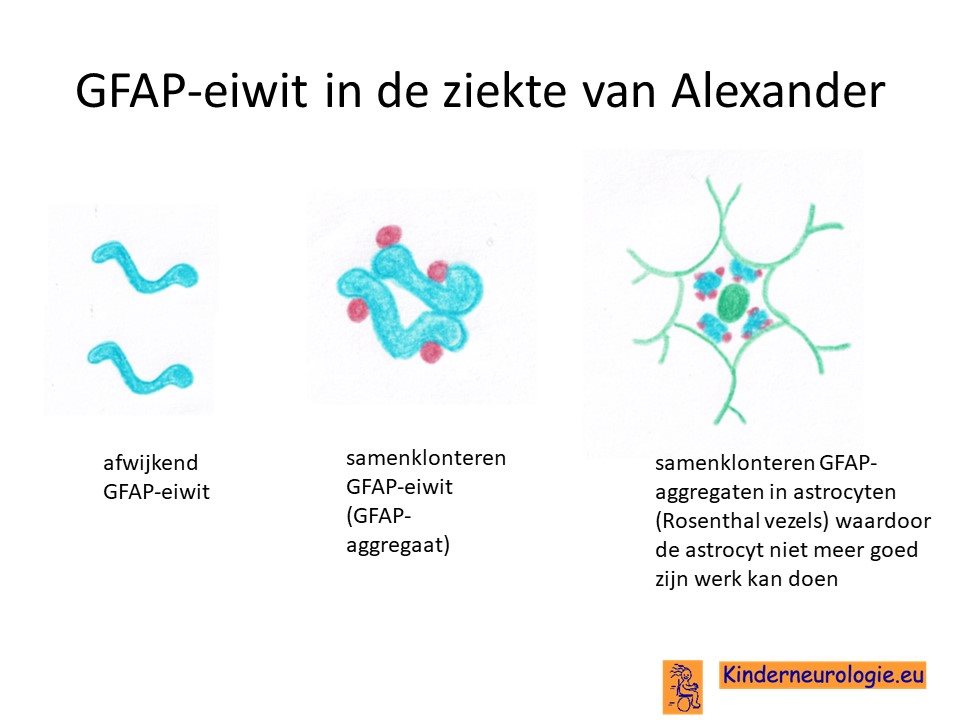
Afwijkend eiwit
Als gevolg van het foutje in het DNA wordt een bepaald eiwit het Glial Fibrillary Acid Protein (afgekort als GFAP) niet goed aangemaakt. Het eiwit wordt niet op de juiste manier gevouwen om zijn werk goed te kunnen doen. Dit GFAP eiwit komt vooral in hersencellen voor. Het speelt een belangrijke rol bij de waterhuishouding van een bepaald type hersencellen, de astrocyten.
Zonder dit eiwit kunnen de astrocyten hun waterhoudhouding niet op peil houden, waardoor ze opzwellen en afsterven. Hierdoor kunnen de hersenen hun werk niet goed doen.
Ook speelt dit eiwit een rol bij de vorming van een netwerk van filament in de astrocyten, die zorgt dat astrocyten hun juiste vorm behouden.
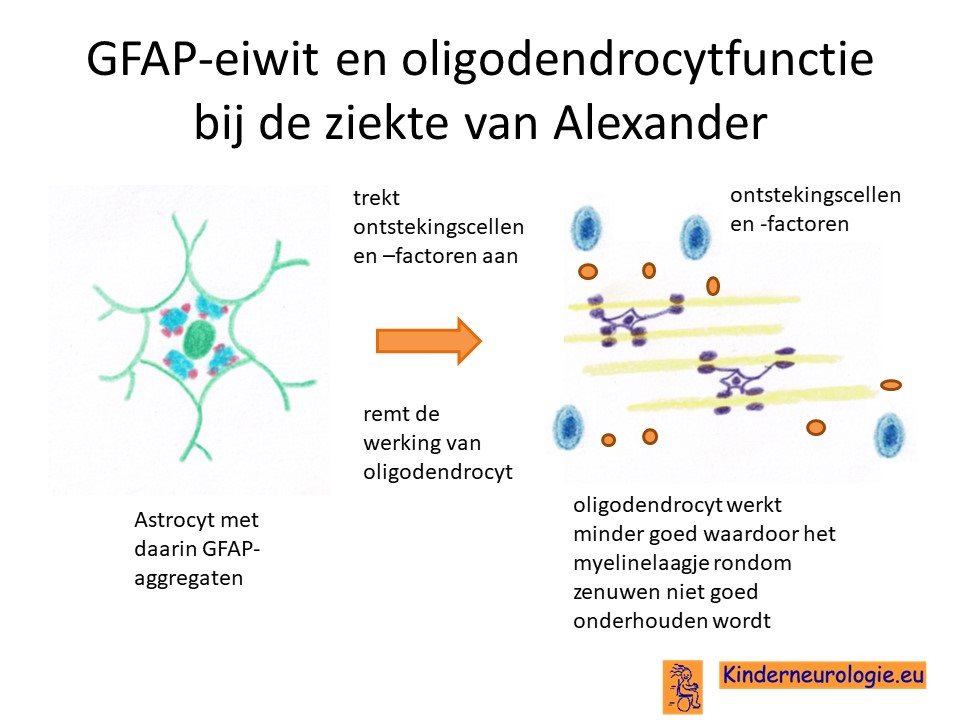
Myeline
De afwijkende astrocyten beinvloeden ook de werking van een ander type cellen in de hersenen: de oligodendrocyten. Deze oligodendrocyten spelen een belangrijke rol bij de aanleg en het onderhoud van het myelinelaagje rondom de zenuwuitlopers. De oligodendrocyt is minder goed in staat om myelinelaagje rondom de zenuwen te verzorgen, waardoor de zenuwen minder snel werken en minder goed signalen aan elkaar door kunnen geven. Ook zorgen de afwijkende astrocyten ervoor dat er ontstekingscellen en ontstekingsfactoren naar de hersenen toe te komen waardoor er een ontsteking in de hersenen ontstaat, waardoor het myelinelaagje nog verder aangetast wordt en de zenuwen nog trager gaan werken.
Wat zijn de symptomen van de ziekte van Alexander?
Variatie
Het aantal symptomen en de mate van ernst kan van kind tot kind met de ziekte van Alexander verschillen. Dit hangt samen met de hoeveelheid nog normaal werkzaam GFAP-eiwit. Hoe minder nog werkend eiwit, hoe ernstiger in de regel de hoeveelheid en de ernst van de symptomen. Kinderen waarbij de ziekte al op jonge leeftijd klachten geeft, hebben vaak meer en ernstiger klachten dan bij kinderen waarbij de ziekte pas op latere leeftijd klachten geeft.

Beginleeftijd
De eerste klachten bij de ziekte van Alexander beginnen meestal rond de leeftijd van 6 maanden, maar kunnen ook eerder of later beginnen. Bij kinderen waarbij op jonge leeftijd de eerste symptomen optreden verloopt de ziekte vaak sneller dan bij kinderen die pas op latere leeftijd hun eerste klachten krijgen. Bij een klein deel van de mensen ontstaan de eerste klachten pas op volwassen leeftijd.
Knik in de ontwikkeling
Bij kinderen met de ziekte van Alexander verloopt de ontwikkeling al snel na de geboorte niet meer zoals bij leeftijdsgenoten. De kinderen maken moeilijker contact en gaan niet rollen, zitten, staan en praten zoals leeftijdsgenoten.
Later gaan zij ook achteruit, dat wil zeggen dat zij allerlei vaardigheden die zij beheersten, niet meer kunnen uitvoeren. Kinderen kunnen dan bijvoorbeeld niet meer rollen of iets pakken. Vaak blijft er wel lange tijd contact tussen ouders en kind mogelijk.

Stijve spieren
Als gevolg van het neerslaan van eiwitten in hersencellen kunnen de hersenen niet meer goed functioneren. Hierdoor verloopt de aansturing van de spieren door de hersenen niet meer goed. Kinderen met de ziekte van Alexander krijgen hierdoor problemen met het bewegen van hun armen en benen, de spieren worden stijf . Deze stijfheid wordt spasticiteit genoemd. Als gevolg van deze stijfheid wordt bewegen erg moeizaam en op een gegeven moment zelfs niet meer mogelijk. Ook kunnen afwijkende standen van de armen en benen voorkomen, dit wordt dystonie genoemd.

Problemen met het evenwicht
Kinderen die kunnen lopen, hebben vaak problemen met het evenwicht. Kinderen met de ziekte van Alexander vallen gemakkelijk om. Om dit te voorkomen zetten kinderen hun voeten verder uit elkaar. Dit wordt een breedbasisch looppatroon genoemd. Kinderen kunnen moeite hebben een voorwerp te pakken. Ze grijpen er vaak naast. De handen kunnen een trillende beweging maken wanneer kinderen een voorwerp willen pakken. Dit wordt tremor genoemd.

Groot hoofd
Bij kinderen met de ziekte van Alexander groeit het hoofd veel sneller dan de rest van hun lichaam. Daardoor hebben kinderen met de ziekte van Alexander relatief een groot hoofd. Dit wordt macrocefalie genoemd. Ook hebben kinderen met de ziekte van Alexander vaak een hoog bol voorhoofd.
Slecht groeien
Kinderen met de ziekte van Alexander groeien vaak slecht, blijven klein en licht van gewicht. Ook spugen kinderen met de ziekte van Alexander gemakkelijk.
Epilepsie
Kinderen met de ziekte van Alexander ontwikkelen vaak epileptische aanvallen. Het kan gaan om verschillende soorten epileptische aanvallen. Verschillende soorten aanvallen kunnen voorkomen, zoals aanvallen met kortdurende schokjes op verschillende plaatsen in het lichaam (myoclonieën), aanvallen met verstijven (tonische aanvallen) of aanvallen met staren (focale aanvallen).

Problemen met slapen
Kinderen met de ziekte van Alexander hebben vaak de neiging om veel te slapen.
Waterhoofd
Kinderen met de ziekte van Alexander hebben een vergrote kans op het ontwikkelen van een waterhoofd. Dit wordt veroorzaakt door een vernauwing tussen de derde en vierde hersenkamer waardoor het hersenvocht niet meer goed rondstromen kan.
Problemen met praten
Kinderen met de juveniele vorm en volwassenen met de adulte vorm krijgen in toenemende mate problemen met praten. Het wordt voor hen moeilijk om de juiste woorden te vormen, waardoor ze moeilijk verstaanbaar zijn voor anderen. Dit wordt dysartrie genoemd. Kinderen kunnen wel normaal begrijpen wat anderen tegen hen zeggen.
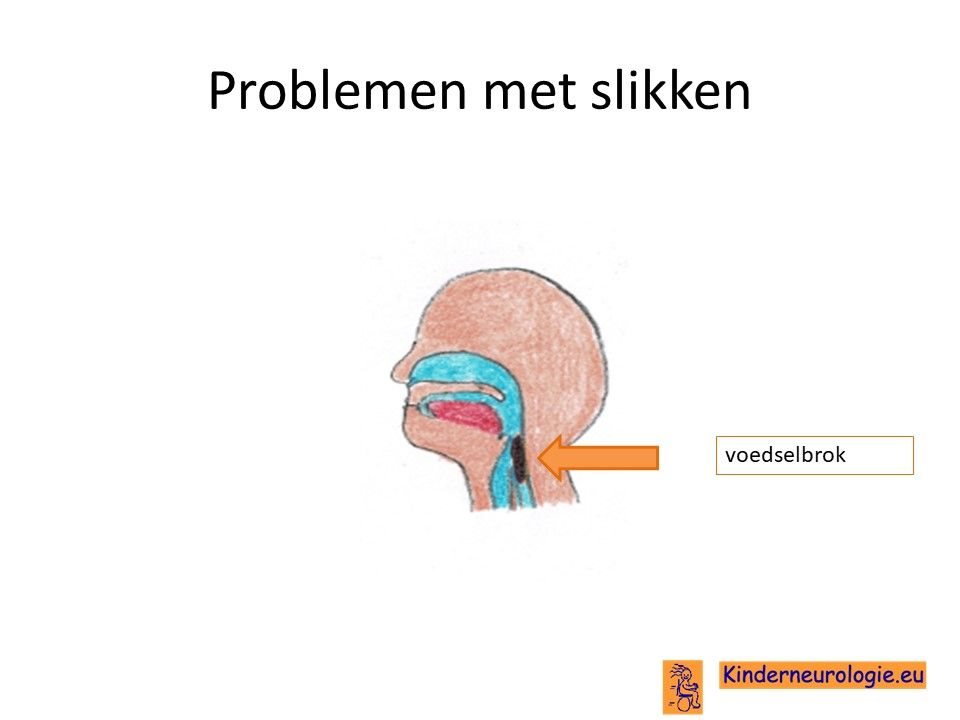
Problemen met slikken
Kinderen met deze aandoening hebben vaak problemen met slikken. Zij verslikken zich in drinken of eten en moeten dan hoesten tijdens het eten of drinken. Dit kan gevaarlijk zijn, omdat er tijdens verslikken eten of drinken in de longen terecht kan komen, waardoor een longontsteking kan ontstaan. Het kan daarom nodig zijn om kinderen via een sondevoeding te geven.
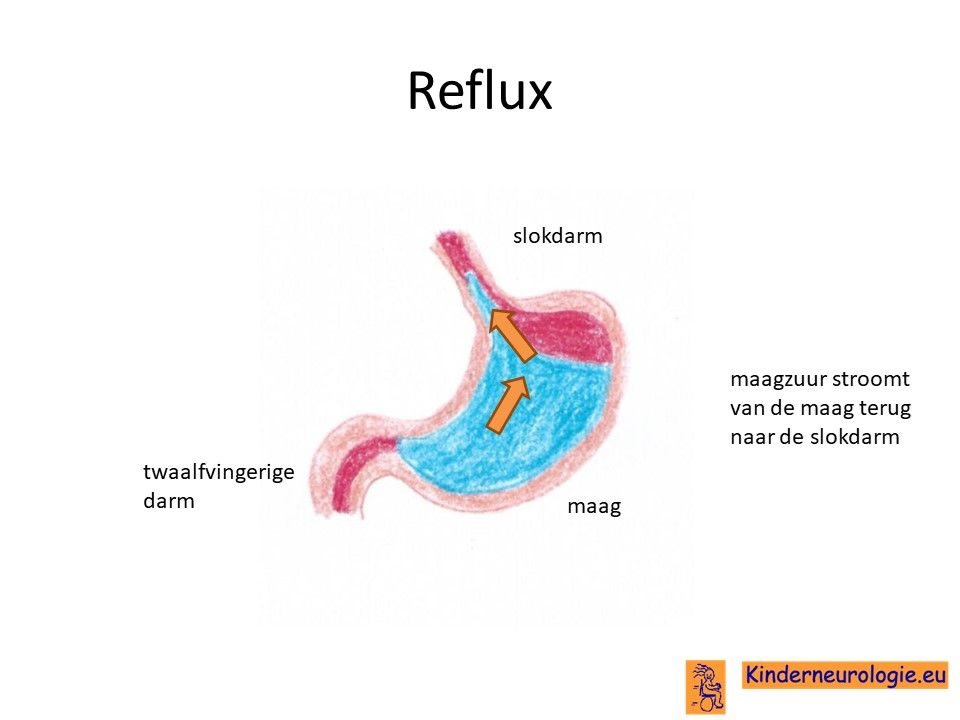
Reflux
Kinderen met dit syndroom hebben vaak last van het terugstromen van voeding vanuit de maag naar de slokdarm. Dit wordt reflux genoemd. Omdat de maaginhoud zuur is, komt het zuur zo ook in de slokdarm, soms zelfs ook in de mond. Dit zuur kan zorgen voor pijnklachten, waardoor kinderen moeten huilen en soms ook niet willen eten. Ook kan het maken dat kinderen moeten spugen.
Door het zuur kan de slokdarm geïrriteerd en ontstoken raken. Wanneer dit niet tijdige ontdekt en behandeld wordt, kan dit zorgen voor het spuug met daarin bloedsliertjes.
Kwijlen
Kinderen met dit syndroom hebben gemakkelijk last van kwijlen. Dit komt door slapheid van de spieren in het gezicht en rondom de mond, waardoor het speeksel gemakkelijk uit de mond loopt.
Verstopping van de darmen
Verstopping van de darmen komt vaak voor bij kinderen met de ziekte van Alexander. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen. Dit kan buikpijnklachten geven en zorgen voor een bolle buik. Ook kan de eetlust hierdoor minder worden.
Niet zindelijk
Het is voor de meeste kinderen met de neontale en infantiele vorm van deze aandoening niet haalbaar om zindelijk te worden en te plassen en te poepen op de wc. Kinderen zullen luiers nodig blijven hebben om de plas en de ontlasting op te vangen. Kinderen die pas later de eerste symptomen krijgen kunnen wel zindelijk worden, maar verliezen deze vaardigheid later weer.

Vatbaar voor infecties
Kinderen met deze ziekte zijn vatbaar voor het krijgen van infecties. Vooral luchtweginfecties komen vaker voor bij kinderen met deze aandoening.
Hoe wordt de diagnose ziekte van Alexander gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met achteruitgang in functioneren in combinatie met een grote hoofdomtrek kan de ziekte van Alexander worden vermoed. Er bestaan echter nog andere aandoeningen die soort gelijke symptomen kunnen geven. Er zal aanvullend onderzoek nodig zijn om de juiste diagnose te stellen.
MRI-scan
In het beginstadium is vaak nog niet duidelijk dat het om de ziekte van de ziekte van Alexander gaat. Omdat het wel duidelijk is dat de hersenen niet meer goed functioneren zal vaak een scan van de hersenen gemaakt worden. Bij de ziekte van Alexander is vaak te zien dat de hersenen te klein zijn voor de leeftijd van het kind en de hersenholtes te groot. De zogenaamde witte stof, de plaats in de hersenen waar alle zenuwvezels door heen lopen ziet er sterk afwijkend, vooral aan de voorkant van de hersenen. Ook zijn er specifieke afwijkingen te zien wanneer er contrast gegeven wordt.
Deze afwijkingen op de MRI scan in combinatie met het vergrote hoofd leiden tot de diagnose ziekte van Alexander.
Bij een deel van de kinderen is er sprake van een waterhoofd.
Hersenvocht
Wanneer het hersenvocht bij kinderen met de ziekte van Alexander wordt onderzocht wordt er vaak een verhoogd eiwit gehalte gevonden in het hersenvocht.

DNA-onderzoek
Eveneens kan door middel van bloedonderzoek bij sterk vermoeden op de ziekte van Alexander de fout in het DNA op de plaats waar het GFAP eiwit wordt aangemaakt worden aangetoond.
Door ook het bloed van de ouders te onderzoeken kan gekeken worden of beide ouders drager zijn van deze fout in het DNA of dat de fout in het DNA bij het kind zelf is ontstaan.
Niet bij alle kinderen met de ziekte van Alexander wordt de fout in het DNA op de plaats waar de informatie voor het GFAP eiwit ligt gevonden. Mogelijk kunnen ook andere foutjes in het DNA leiden tot de ziekte van Alexander.

EEG
Wanneer kinderen met de ziekte van Alexander epileptische aanvallen krijgen zal vaak een EEG (hersenfilmpje) gemaakt worden. Op het EEG is bij de ziekte van Alexander epileptische activiteit te zien. Het EEG-patroon is niet specifiek voor de ziekte van Alexander maar kan bij meerdere ziektes gezien worden.
Hoe wordt de ziekte van Alexander behandeld?
Geen genezing
Er bestaat helaas geen behandeling die de ziekte van Alexander kan genezen. De behandeling is er op gericht om kinderen zo goed mogelijk te ondersteunen in het omgaan met de toenemende klachten als gevolg van het hebben van deze aandoening.
Kwaliteit van leven
Centraal in de behandeling van kinderen met deze aandoening staat het behouden van zo veel mogelijk kwaliteit van leven. Helaas nemen de klachten als gevolg van het hebben van deze aandoening in een snel of in een wat minder snel tempo toe en zullen kinderen steeds opnieuw moeten inleveren. Dat is heel moeilijk vooral voor de ouders en de andere kinderen in het gezin. Het kind zelf zal hier zelf steeds minder van mee krijgen. Het is goed als ouders samen met hun andere kinderen en familie al in een vroeg stadium nadenken op wat voor manier zij hun kind met deze aandoening willen begeleiden. Een maatschappelijk werkende, een psycholoog en verpleegkundigen van de kinderthuiszorg kunnen ouders hierbij helpen. In Nederland zijn ook meerdere kindercomfortteams die gezinnen kunnen ondersteunen bij het vinden van een zo optimaal mogelijke kwaliteit van leven.

Tijd voor samenzijn
De zorg voor een kind met de ziekte van Alexander zal veel vragen van ouders. Ouders zullen veel tijd kwijt zijn met verzorging van hun kind of zelfs met medische handelingen zoals het geven van medicijnen of sondevoeding. Het is ook heel belangrijk om er ook voor te waken dat er tijd blijft voor samen zijn als gezin of even als ouders onder elkaar, voor samen knuffelen waar kinderen met deze aandoening vaak van kunnen genieten en te zoeken naar manieren van contact waar iedereen plezier aan beleefd.
Hulp vragen aan anderen (bekenden of onbekenden) is voor veel ouders lastig, maar het is wel belangrijk om in een vroeg stadium na te denken over het vragen en organiseren van hulp. Dit om te voorkomen dat ouders de hele dag bezig zijn met zorgen en er geen tijd meer over is over fijne momenten samen met het kind met de ziekte van Alexander de andere kinderen in het gezin en de ouders onderling.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Medicijnen tegen epilepsie
Kinderen die last hebben van epilepsie kunnen behandeld worden met medicijnen die nieuwe epilepsieaanvallen kunnen voorkomen. Vaak wordt gekozen voor medicijnen zoals levetiracetam, clonazepam, clobazam of lamotrigine. Het is vaak moeilijk om de epilepsie onder controle te krijgen door middel van medicijnen. Er wordt gezocht naar een balans tussen zo min mogelijk aanvallen en zo min mogelijk bijwerkingen van medicijnen.

Behandeling slaapproblemen
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Ook wordt het medicijn chloralhydrat wel gebruikt in geval van slaapproblemen.

Medicijnen tegen spierstijfheid
Er bestaan ook diverse medicijnen die de verhoogde spierspanning en spasticiteit kunnen verminderen. Het meest gebruikte medicijn hiervoor is baclofen. Er wordt gezocht naar een dusdanige dosering baclofen waarbij de spierspanning verlaagd wordt zodat bewegen makkelijker wordt zonder dat de spieren te slap worden. Er bestaat ook een mogelijkheid om dit medicijn via een pompje toe te dienen, een baclofenpomp.
Met behulp van botuline toxine injecties kan de spasticiteit van de spieren waarin deze injectie wordt gegeven, gedurende een aantal maanden verminderd worden. Dit kan maken dat kinderen beter kunnen bewegen.
Naast baclofen en botuline toxine injecties kunnen ook andere medicijnen gebruikt worden, die spierspanning kunnen verlagen zoals dantrium, trihexifenidyl of benzodiazepines.
Deze medicijnen kunnen ook afwijkende standen van een arm of been (dystonie) verminderen.
Fysiotherapie
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen. De fysiotherapeut kan ook adviezen geven hoe kinderen zo goed mogelijk in een rolstoel of in bed kunnen zitten of liggen.

Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Jonge kinderen kunnen baat hebben bij een speciale speen op een fles om zo zelf veilig te kunnen drinken. Indikken van drinken kan soms ook helpen om verslikken in drinken te voorkomen, soms werkt het ook juist averechts. Ook is de houding waarin kinderen eten en drinken belangrijk om verslikken zo veel mogelijk te voorkomen. Veel kinderen met dit syndroom hebben (ondersteunende) sondevoeding nodig om voldoende voeding binnen te krijgen.
Wanneer praten moeilijk wordt, kan communicatie ook ondersteund worden door middel van gebaren, pictogrammen of een spraakcomputer. Op die manier kunnen kinderen zich leren uitdrukken zonder woorden te gebruiken.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen waarmee het kind kan spelen. Veel kinderen kunnen nog lang genieten van knuffelen en zacht aanraken, anderen genieten veel van zachte muziek.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel of een speciale matras in bed.
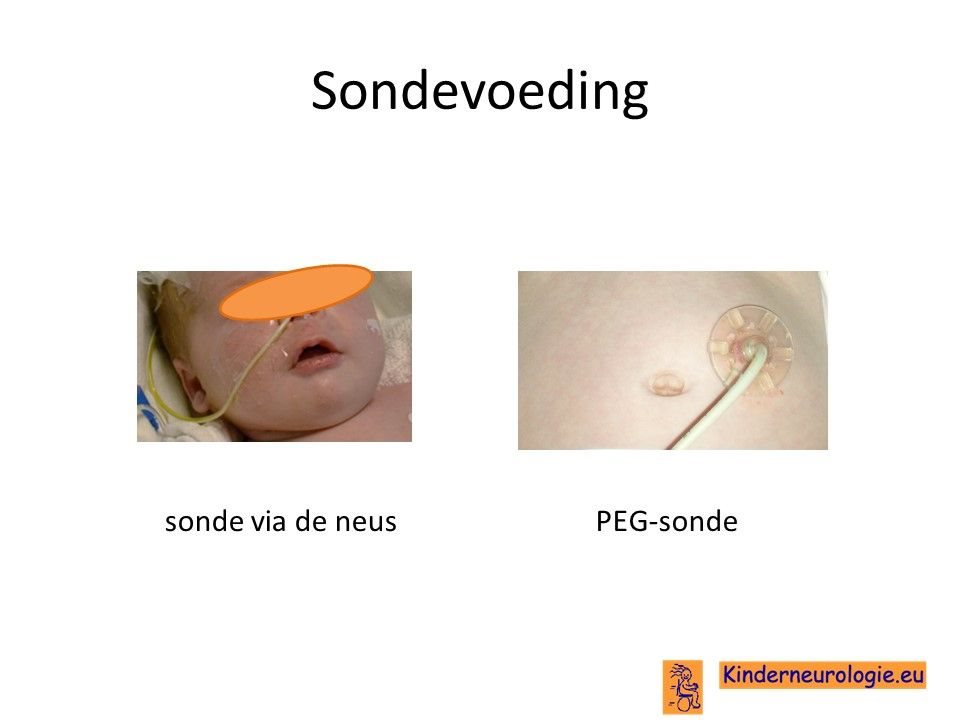
Sondevoeding
Wanneer slikken niet meer veilig verloopt, zal moeten worden besloten of het kind sondevoeding gaat krijgen. Sondevoeding wordt in eerste instantie via een neussonde gegeven. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Deze operatie kan alleen uitgevoerd worden als kinderen nog in een redelijke lichamelijke conditie zijn.
Diëtiste
Een diëtiste kan bekijken of kinderen die problemen hebben met eten of met drinken voldoende calorieën en vocht op een dag binnen krijgen. Zo nodig kan de diëtiste adviseren over speciale voeding of een vitamine preparaat om te zorgen dat kinderen wel voldoende binnen krijgen.

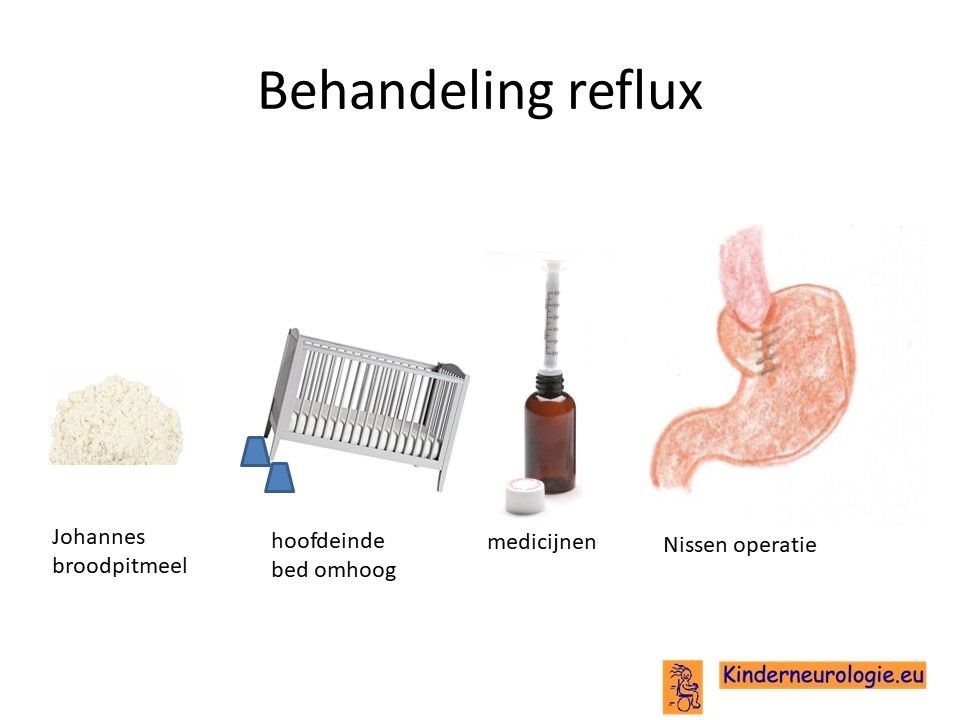
Reflux
Door een lage spierspanning of later juist door een hoge spierspanning kan de zure maaginhoud terugstromen naar de slokdarm, keel of mond wat vervelend is voor kinderen. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine en omeprazol, soms esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Het zal van de conditie van het kind afhangen of een dergelijke operatie een zinvolle behandeloptie is.
Kwijlen
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms wordt gekozen voor het medicijn trihexyfenidyl omdat dit zowel spasticiteit/dystonie als kwijlen kan verminderen.
Ook kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie er voor zorgen dat kinderen minder kwijlen.

Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen en zo veel als kan bewegen. Regelmatig zijn zetpillen (bisacodyl) of clysma's nodig om de ontlasting op gang te krijgen. Wanneer dit onvoldoende helpt kan darmspoelen een optie zijn.

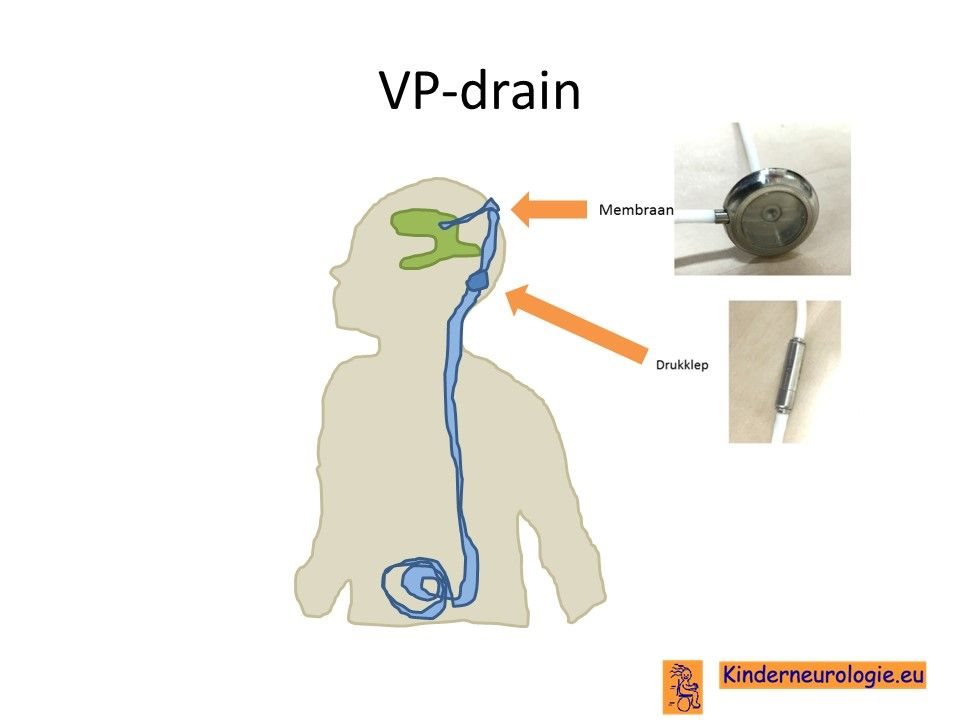
Drain
Bij kinderen met een waterhoofdje kan een drain helpen om het hersenvocht weer beter te laten afvoeren.
Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Thuiszorg
De zorg voor kinderen met de ziekte van Alexander zal steeds meer gaan vragen van ouders en andere familieleden omdat kinderen steeds minder zelf zullen kunnen. De thuiszorg kan ouders helpen bij het uitvoeren van deze zorg. Het helpt vaak om in een vroeg stadium van de ziekte al contact te hebben met de thuiszorg zodat deze een team van mensen kunnen vormen die de hulp in de toekomst kunnen gaan bieden. Er bestaat gespecialiseerde kinderthuiszorg met kinderverpleegkundigen die ervaring hebben met de zorg voor ernstig zieke kinderen.
Kindercomfortteam
In Nederland zijn in de academische ziekenhuizen speciale kindercomfortteams. Dit zijn teams bestaande uit meerdere hulpverleners (verpleegkundigen, pedagogisch medewerkers, maatschappelijk werkenden, psychologen, geestelijke verzorgging, artsen) die ervaring hebben met de zorg voor kinderen met een aandoening die niet te genezen is. Dit team kijkt samen met kind en ouders hoe het kind een zo goed mogelijke kwaliteit van leven kan krijgen en hoe kind en ouders hierin zo goed mogelijk ondersteund kunnen worden. Dit kan per kind en ouders verschillen.

Laatste levensfase
Helaas is de ziekte van Alexander een aandoening waar kinderen aan komen te overlijden op jongere of wat oudere leeftijd. Veel ouders vinden dit spannend en proberen hier zo min mogelijk aan te denken. Ouders die eerder hebben meegemaakt dat hun kindje is overleden aan deze ziekte geven achteraf vaak aan, dat zij dit niet als eng of hebben beleefd. Het helpt vaak om over dit moeilijke onderwerp van te voren te spreken met de kinderneuroloog, de huisarts, de thuiszorg, de psycholoog of de maatschappelijk werkende. Het boek koesterkind bevat voor ouders veel waardevolle informatie. Kenniscentrum palliaitieve zorg is een stichting voor kinderen in een palliatieve fase die ouders hierbij ook kan helpen en weet welke mogelijke opties en keuzes er zijn voor ouders. Ook hebben de meeste academische ziekenhuizen in Nederland kindercomfortteams die ouders kunnen begeleiden. Zo kunnen ouders zorgen dat de laatste levensfase en het overlijden van hun kind, hoe moeilijk ook, verloopt op een manier die het beste bij hen past.
Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Onderzoek
Er wordt onderzoek gedaan naar behandelmogelijkheden voor de ziekte van Alexander. Vanaf 2021 start er in het Amsterdamumc Leucodystrofie centrum een onderzoek waarbij gekeken wordt of de toename van de ernst van de ziekte kan worden afgeremd door middel van het toedienen van een zogenaamde anti-sense oligonucleotide via een ruggenprik. Het is nog niet duidelijk aan welke voorwaarden een patient moet voldoen (leeftijd, lichamelijke conditie) om te kunnen deelnemen aan dit onderzoek.
Begeleiding
Een maatschappelijk werkende of psycholoog kan ouders en andere kinderen in het gezin begeleiding geven hoe om te gaan met het nieuws dat hun kind deze ernstige aandoening heeft. Samen met hen kunnen ouders kijken welke manier van begeleiden van hun kind met deze ernstige ziekte het beste bij de ouders past. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Contact met andere ouders
Via de Nederlandse vereniging van stofwisselingsziekten of door het plaatsen van een oproepje op het forum van deze site , kunnen ouders en kinderen in contact komen met andere ouders die een kind hebben met de ziekte van Alexander of met een ander stofwisselingsziekte.
Wat is de prognose van de ziekte van Alexander?
Toename van klachten
De ziekte van Alexander is een ernstige ziekte waarbij kinderen geleidelijk aan steeds verder achteruit gaan en op een gegeven niet meer kunnen bewegen of communiceren met hun omgeving. De toename van klachten is sneller bij de neonatale en infantiele vorm dan bij de juveniele en adulte vorm.
Bij de adulte vorm komt de toename van klachten meestal in aanvallen, waarbij de klachten na enige tijd ook weer kunnen verbeteren. Dit maakt dat soms in eerste instantie gedacht wordt aan de aandoening multiple sclerose.
Levensverwachting
De meeste kinderen komen te overlijden op jonge leeftijd. Bij kinderen waarbij de ziekte van Alexander al op jonge leeftijd begint verloopt het ziekteproces veel sneller dan bij kinderen waarbij de eerste klachten pas op latere leeftijd ontstaan.
De meeste kinderen waarbij de ziekte van Alexander rond de leeftijd van 6 maanden begint worden niet ouder dan 6 jaar.
Kinderen komen vaak te overlijden aan een onbehandelbare longontsteking.
Kinderen met de juveniele vorm en volwassenen met de adulte vorm hebben een langere levensverwachting.
Kinderen krijgen
Een groot deel van de volwassenen zal als gevolg van het hebben van een lichamelijk en/of verstandelijke beperking zelf geen kinderen krijgen. Het is niet goed bekend of het hebben van deze aandoening van invloed is op de vruchtbaarheid. Wanneer een volwassene met deze aandoening kinderen krijgt, dan is de kans 50% dat deze kinderen ook de ziekte van Alexander krijgen.
Indien de volwassene geen kinderen wil of kan krijgen, moet wellicht nagedacht moeten worden over anticonceptie, waarover u in deze folder meer informatie vindt.
Hebben broertjes of zusjes ook kans om de ziekte van Alexander te krijgen?
Hoewel de ziekte van Alexander ontstaat als gevolg van een fout in het DNA, is bij de meeste kinderen met de ziekte van Alexander deze fout tijdens de ontwikkeling van de bevruchte eicel tot baby ontstaan. Zij hebben dit foutje in het DNA niet geërfd van hun ouders.
De kans dat broertjes of zusjes ook de ziekte van Alexander zullen krijgen is daardoor erg klein, net zo klein als voor een kind zonder broertje of zusje met de ziekte van Alexander.
Er zijn wel een paar families bekend waarin het foutje in het DNA die de ziekte van Alexander veroorzaakte wel werd overgeërfd. In dergelijke families hebben broertjes en zusjes wel een vergrote kans om ook de ziekte van Alexander te krijgen.
Een klinisch geneticus kan hier meer uitleg over geven.
Prenatale diagnostiek
Door middel van een vlokkentest of een vruchtwaterpunctie tijdens de zwangerschap bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook de ziekte van Alexander heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica.

Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links en verwijzingen
www.stowisselingsziekten.nl
(Nederlandse vereniging van mensen met een stofwisselingsziekte)
Amsterdam leucodystrofie centrum
(expertisecentrum in Nederland voor witte stofziektes)
Referenties
- Alexander disease: ventricular garlands and abnormalities of the medulla and spinal cord. van der Knaap MS, Ramesh V, Schiffmann R, Blaser S, Kyllerman M, Gholkar A, Ellison DW, van der Voorn JP, van Dooren SJ, Jakobs C, Barkhof F, Salomons GS. Neurology. 2006;66:494-8.
- Alexander disease: early presence of cerebral MRI criteria. Poloni CB, Ferey S, Haenggeli CA, Delavelle J, Bottani A, Salomons GS, Van Der Knaap MS, Korff CM. Eur J Paediatr Neurol. 2009;13:556-8
- Alexander Disease. Tavasoli A, Armangue T, Ho CY, Whitehead M, Bornhorst M, Rhee J, Hwang EI, Wells EM, Packer R, van der Knaap MS, Bugiani M, Vanderver A. J Child Neurol. 2017;32:184-187
- Alexander disease: an astrocytopathy that produces a leukodystrophy. Sosunov A, Olabarria M, Goldman JE. Brain Pathol. 2018;28:388-398
- Clinical characteristics of Alexander disease. Yoshida T. Neurodegener Dis Manag. 2020;10:325-333
Laatst bijgewerkt laatst aangevuld: 18 juli 2021 voorheen: 9 augustus 2020, 11 oktober 2017, voorheen 30 mei 2007
Auteur: JH Schieving
