Wat is LBSL?
LBSL is een erfelijke aandoening waarbij de zenuwcellen in de hersenen en in het ruggenmerg geleidelijk aan steeds slechter gaan werken, waardoor in toenemende mate problemen ontstaan met onder andere bewegen, voelen en praten.
Hoe wordt LBSL ook wel genoemd?
LBSL is een afkorting die staat voor Engelse termen Leucoencefalopathy with Brainstem and Spinal cord involvement and Lactate elevation. Leucoencefalopathie is het medische woord voor een groep aandoeningen waarbij de zogenaamde witte stof in de hersenen een te witte kleur heeft gekregen als teken dat de hersenen ter plekke daar ziek zijn. Brainstem is het Engelse woord voor hersenstam en spinal cord betekent ruggenmerg. Kenmerkend voor deze aandoening is dat zenuwcellen in zowel de groter hersenen, de hersenstam en het ruggenmerg steeds minder goed hun werk kunnen gaan doen. Het blijkt dat de zenuwcellen hun werk minder goed kunnen doen, doordat de energiefabriekje die in de zenuwcellen zitten onvoldoende energie aanmaken. Dit zorgt ook voor een verhoging van het stofje lactaat in de hersenen. Een verhoogd lactaat is een kenmerk van deze aandoening.
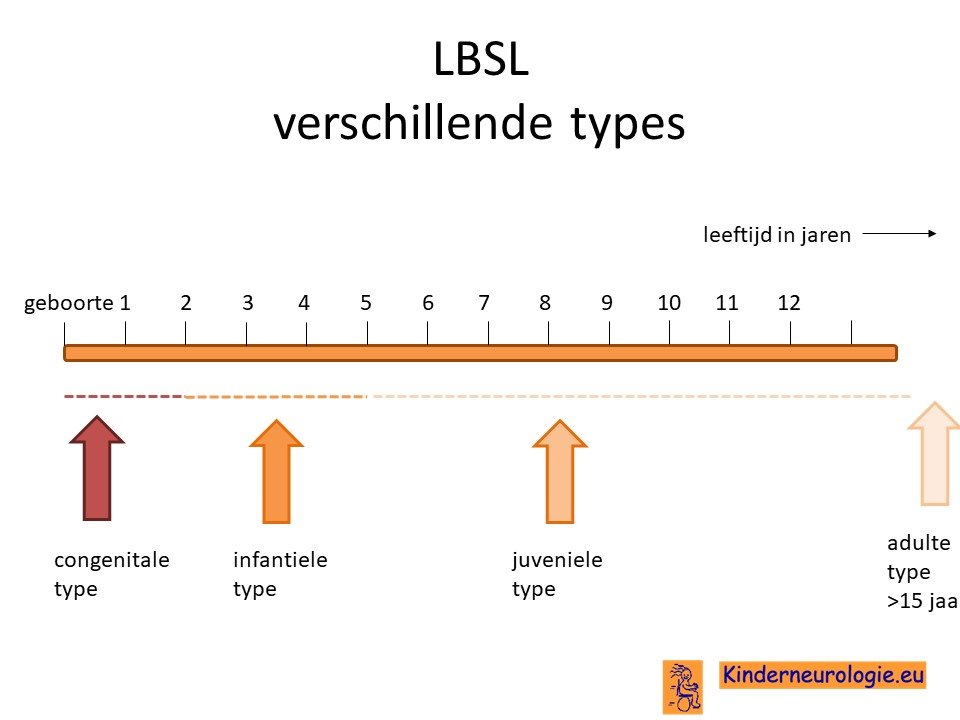
Congenitale, infantiele en juveniele vorm
Er worden verschillende vormen van LBSL onderscheiden afhankelijk van de leeftijd waarop de eerste klachten ontstaan. Wanneer de eerste klachten al op de babyleeftijd ontstaan wordt gesproken van de congenitale vorm. Van de infantiele vorm wordt gesproken wanneer de eerste klachten ontstaan op de peuter- en/of kleuter leeftijd en van de juveniele vorm wanneer de eerste klachten ontstaan tussen de leeftijd van 5 en 15 jaar. Wanneer de eerste klachten pas na de leeftijd van 15 jaar ontstaan wordt gesproken van de adulte (=volwassen) vorm van deze aandoening.
Leucodystrofie
LBSL behoort tot een groep ziektes die leucodystrofie worden genoemd. Leuco betekent wit en dystrofie niet goed aangelegd zijn. Bij deze kinderen is de zogenaamde witte stof van de hersenen niet goed aangelegd. De witte stof is een laag in de hersenen waar de uitlopers van de hersencellen door heen lopen. Er bestaan zeer veel verschillende types leucodystrofie.
Hoe vaak komt LBSL voor bij kinderen?
LBSL is een hele zeldzame ziekte. Het is niet goed bekend hoe vaak deze aandoening voorkomt bij kinderen. Geschat wordt dat deze aandoening bij minder dan één op de 100.000 kinderen voorkomt.

Bij wie komt LBSL voor?
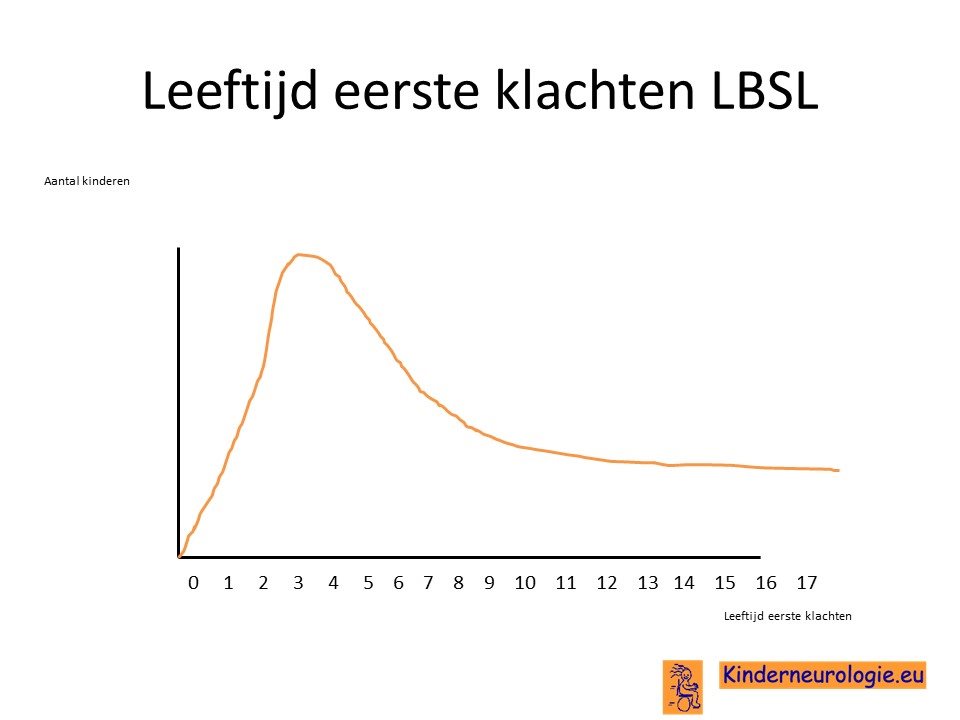
LBSL is al bij de geboorte aanwezig, hoewel er dan nog geen klachten zijn. De meeste kinderen krijgen hun eerste klachten op de peuter- of kleuter leeftijd, soms eerder, soms later. Er zijn ook mensen die pas op volwassen leeftijd hun eerste klachten krijgen.
Zowel jongens al meisjes kunnen LBSL krijgen.
Wat is de oorzaak van LBSL?
Fout in erfelijk materiaal
LBSL wordt veroorzaakt door een fout in het erfelijk materiaal (het DNA) van het 1e chromosoom. De plaats van deze fout wordt het DARS2-gen genoemd.
Type fout
De plaats van de fout in het DARS2-gen bepaalt voor een deel de ernst van de klachten. Kinderen die een zogenaamde splice mutatie hebben, hebben vaak een milder ziektebeeld dan kinderen die geen splice mutatie hebben. Hoe ernstiger de informatie die in het DARS2-gen ligt verstoord wordt, hoe ernstiger het verloop van het ziektebeeld.
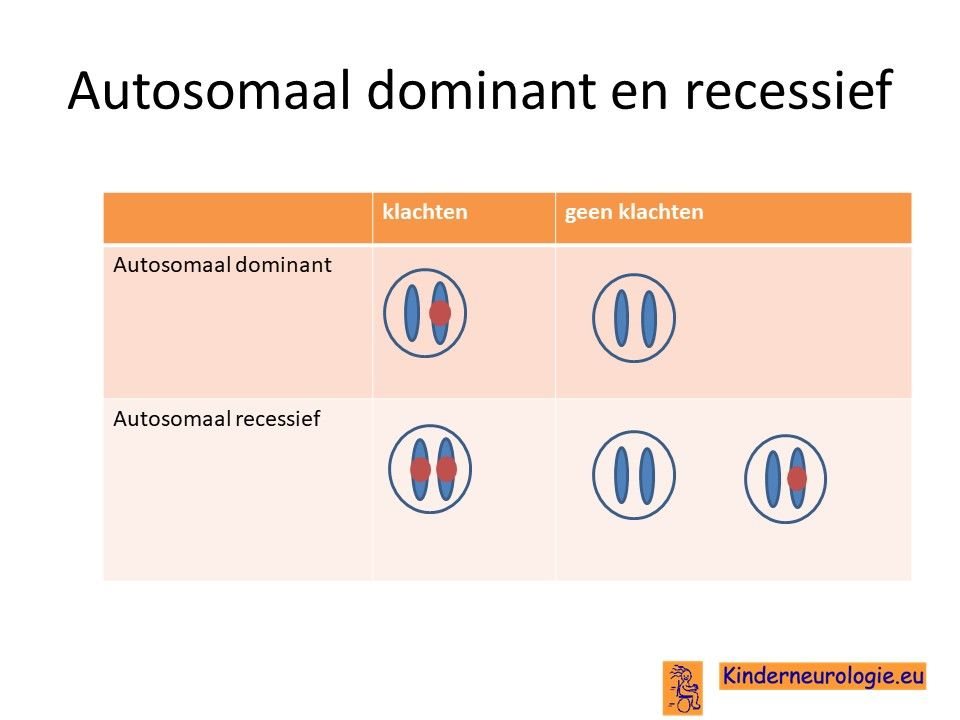
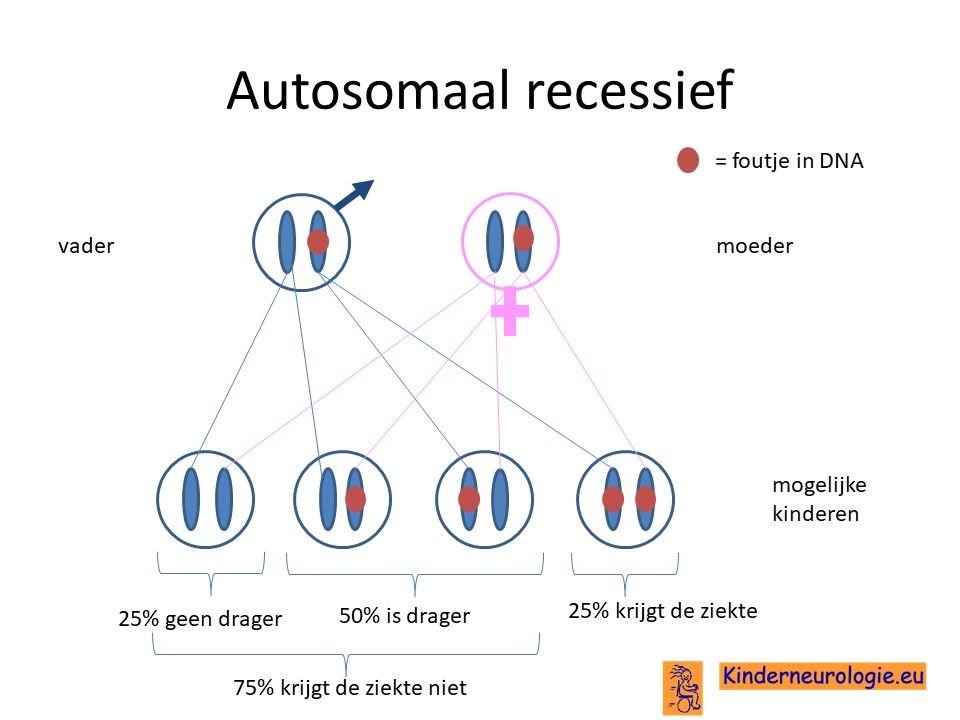
Autosomaal recessief
Het foutje in het DARS2-gen is een zogenaamd autosomaal recessief overervend foutje. Dit houdt in dat een kind pas klachten krijgt wanneer beide chromosomen 1 op dezelfde plek een foutje bevatten. Dit in tegenstelling tot een autosomaal dominante aandoening. Bij deze aandoening krijgen kinderen al klachten wanneer één van beide chromosomen een foutje bevat.
Beide ouders drager
Vaak zijn beide ouders drager van een foutje in het erfelijk materiaal. Zij hebben zelf geen klachten omdat ze ook een chromosoom 1 hebben zonder foutje op de plaats van het DARS2-gen.
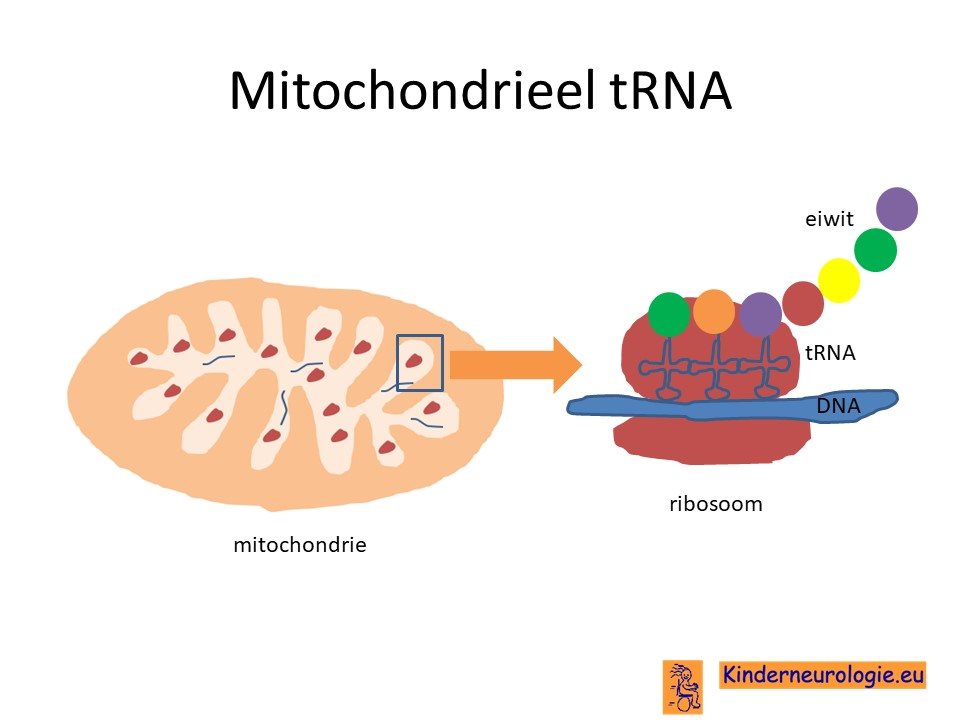
Afwijkend eiwit
Als gevolg van het foutje in het erfelijk materiaal wordt een bepaald eiwit niet meer goed aangemaakt. Dit eiwit heet mitochondrieel aspartyl-tRNA synthetase ook wel afgekort als MT-ASPRS. Dit eiwit speelt een belangrijke rol bij de aanmaak van eiwitten in de mitochondriën. De mitochondriën zijn de energiefabriekjes van het lichaam. Wanneer er onvoldoende MT-ASPRS is kunnen de mitochondriën niet goed hun werk doen. Hierdoor krijgen vooral de zenuwcellen last van een gebrek aan energie om goed hun werk te doen. Wanneer de zenuwcellen veel te weinig energie krijgen, kunnen ze afsterven. Hierdoor zullen steeds meer zenuwcellen verloren gaan.
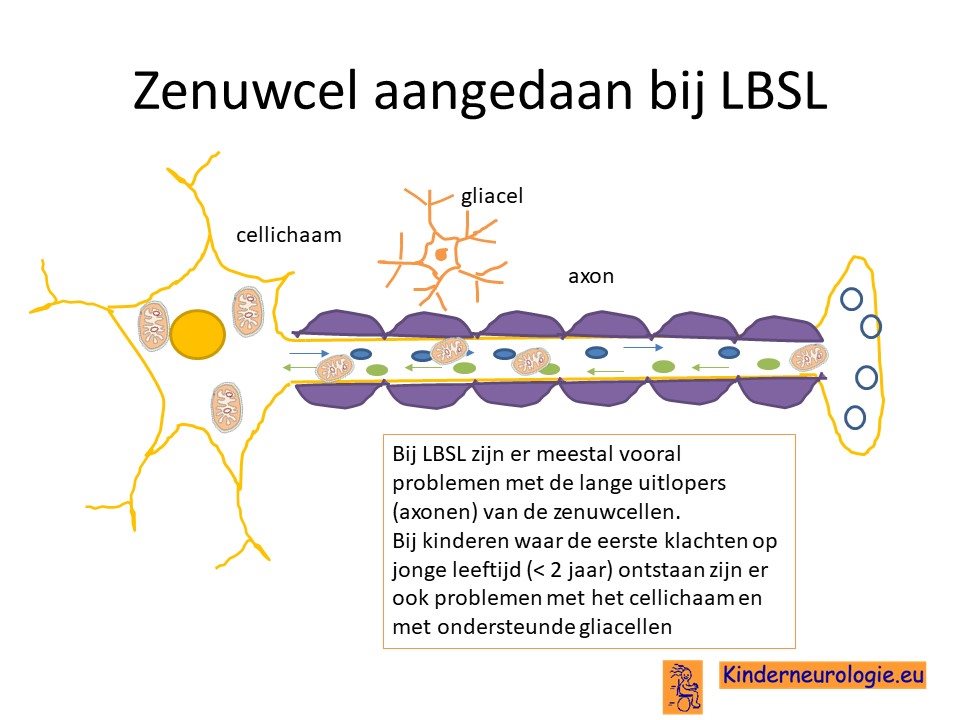
Afwijkende hersenfunctie
Als gevolg van het tekort schieten van de energievoorziening hebben vooral bepaalde zenuwcellen in de hersenen en in het ruggenmerg een probleem om goed te kunnen functioneren. Het zijn vooral de hersengebieden die betrokken zijn bij bewegen (de piramidebaan en de kleine hersenen) en bij voelen (de achterstrengen) die in de problemen komen. Waarschijnlijk zijn de hersencellen in deze gebieden erg afhankelijk van het MT-ASPRS en kunnen andere gebieden in de hersenen en andere organen in het lichaam beschikken over andere eiwitten waardoor de mitochondriën daar wel goed hun werk kunnen doen. Hoe dit precies in elkaar zit, is niet goed bekend.
Bij kinderen waarbij al voor de leeftijd van 2 jaar de eerste klachten ontstaan (de congenitale vorm) zijn er ook problemen met het cellichaam van de zenuw met het ondersteunde gliacellen. Daarom hebben kinderen met deze vorm van LBSL meer klachten en een ernstiger verlopend ziektebeeld.
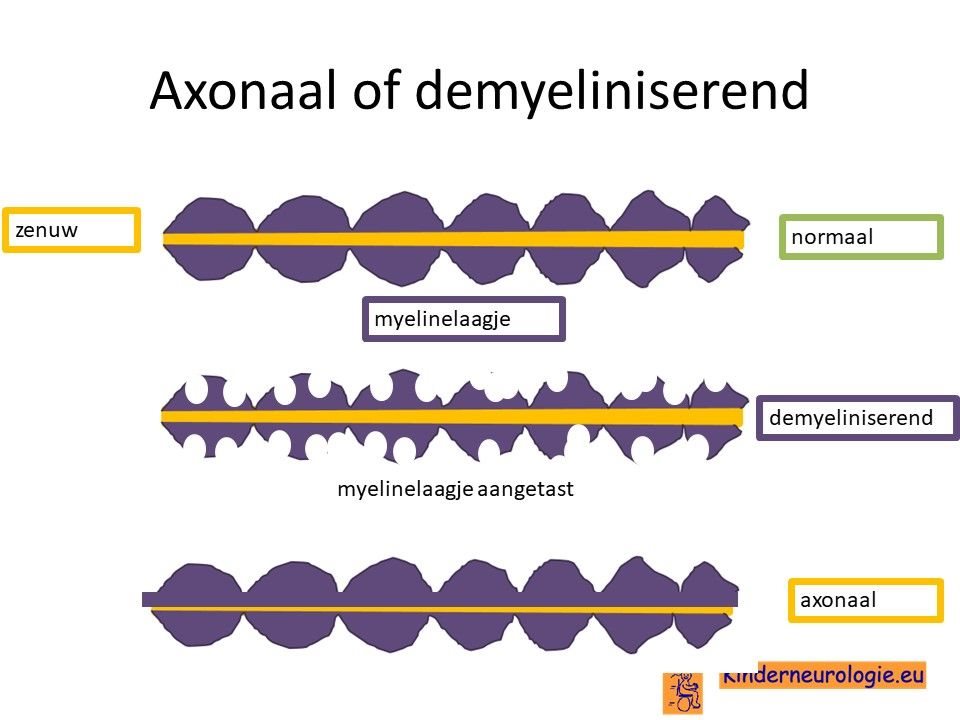
Zenuwen in de armen en benen
Bij een deel van de kinderen met LBSL werken ook de zenuwen in de armen en benen minder goed. Dit zorgt voor extra problemen met bewegen en met ervaren van gevoel. Een aandoening van de zenuwen van de armen en benen wordt ook wel een polyneuropathie genoemd. De vorm van polyneuropathie die bij LBSL voorkomt wordt, ook wel axonale polyneuropathie genoemd.
Wat zijn de symptomen van LBSL?
Variatie
Er zit een grote variatie in de hoeveelheid en de ernst van de symptomen die verschillende kinderen met LBSL krijgen. Dit hangt ook samen met de leeftijd waarop de eerste klachten ontstaan. Kinderen die op jonge leeftijd klachten krijgen, hebben vaak meer en ernstigere klachten die in een sneller tempo toenemen dan kinderen die pas op latere leeftijd of zelfs pas op volwassen leeftijd klachten krijgen.

Aanvankelijk normale ontwikkeling
Kinderen met LBSL ontwikkelen zich als baby in eerste instantie normaal. Ze gaan normaal rollen, zitten, staan en lopen en praten. De meeste kinderen doen dit allemaal op normale tijdstippen, bij een deel van de kinderen gaat het leren lopen en praten iets trager dan bij leeftijdsgenoten.
Voor kinderen die voor de leeftijd van 2 jaar hun eerste klachten krijgen, is het meestal niet haalbaar om zelfstandig te leren lopen.
Eerste klachten
Er bestaat een grote variatie in het tijdstip waarop de eerste klachten ontstaan. Bij de meeste kinderen ontstaan de eerste klachten op de peuter- of kleuterleeftijd. Maar er zijn ook kinderen die al eerder de eerste klachten krijgen of pas later tijdens de lagere of middelbare schoolleeftijd, soms zelf pas op volwassen leeftijd. Dit valt van te voren niet te voorspellen. De klachten zullen geleidelijk aan toenemen met het ouder worden. Wanneer de eerste klachten op jongere leeftijd ontstaan, zullen vaak in een sneller tempo nieuwe klachten ontstaan dan wanneer de eerste klachten op latere leeftijd ontstaan. Maar dit is niet altijd het geval, soms kan een puber pas voor het eerst klachten krijgen en in korte tijd veel meer klachten ontwikkelen.
Door de klachten die ontstaan, kunnen kinderen vaardigheden die ze al beheersten zoals bijvoorbeeld lopen ook geleidelijk aan weer verliezen.

Problemen met het evenwicht
Een groot deel van de kinderen met LBSL krijgt problemen met het bewaren van het evenwicht. Kinderen vallen gemakkelijker om, in eerste instantie in situaties waarin er veel gevraagd wordt van het evenwicht zoals bij lopen over een smalle plank, maar later ook gewoon tijdens het lopen. Later kunnen kinderen last krijgen van trillen van hun handen wanneer ze een voorwerp willen pakken. Het kan lastig worden om een lepel naar de mond toe te brengen, omdat de lepel de mond voor bijschiet. Ook de ogen kunnen trillende bewegingen gaan maken, dit wordt een nystagmus genoemd.

Spasticiteit
Naast problemen met het bewaren van het evenwicht worden ook de spieren van vooral de benen geleidelijk aan steeds stijver. Deze stijfheid van de spieren wordt spasticiteit genoemd. Door deze spierstijfheid wordt het moeilijker om bewegingen te maken. Kinderen krijgen de neiging om op hun tenen te gaan lopen en de benen voor elkaar te kruizen waardoor lopen steeds lastiger wordt. Op een gegeven moment kan het voor kinderen te moeilijk zijn om nog zelfstandig te kunnen lopen. Kinderen hebben dan een rolstoel nodig om zich te kunnen verplaatsen. Een groot deel van de kinderen heeft vanaf de puberteit een rolstoel nodig, sommige kinderen al vanaf jongere leeftijd, andere kinderen pas vanaf oudere leeftijd of zelfs pas op volwassen leeftijd.
Later in het ziektebeloop kunnen ook de spieren van de arm en de hand stijf worden. Hierdoor wordt het lastiger om met de handen voorwerpen te pakken. De hand heeft de neiging om in een vuistvorm te gaan staan.

Spierzwakte
Naast spierstijfheid kunnen de spieren ook zwakker worden. De spieren kunnen minder kracht leveren. Ook dit maakt lopen en bewegen moeilijker. Vaak worden de spieren geleidelijk aan steeds dunner. Dit wordt spieratrofie genoemd.
Veranderd gevoel
Het gevoel in de benen en later in de armen zal geleidelijk aan veranderen. Kinderen voelen aanraken van de benen en de armen minder goed. Hierdoor wordt lopen in het donker lastig, omdat je dan moet voelen waar je je voeten neerzet, wat lastig is voor kinderen met deze aandoening.
Problemen met praten
In de loop van de ziekte kunnen kinderen problemen met praten krijgen. Het praten wordt moeilijker verstaanbaar, omdat kinderen steeds meer moeite krijgen om met hun lippen en tong de juiste woorden te vormen. Kinderen begrijpen meestal wel goed wat tegen hen gezegd wordt.
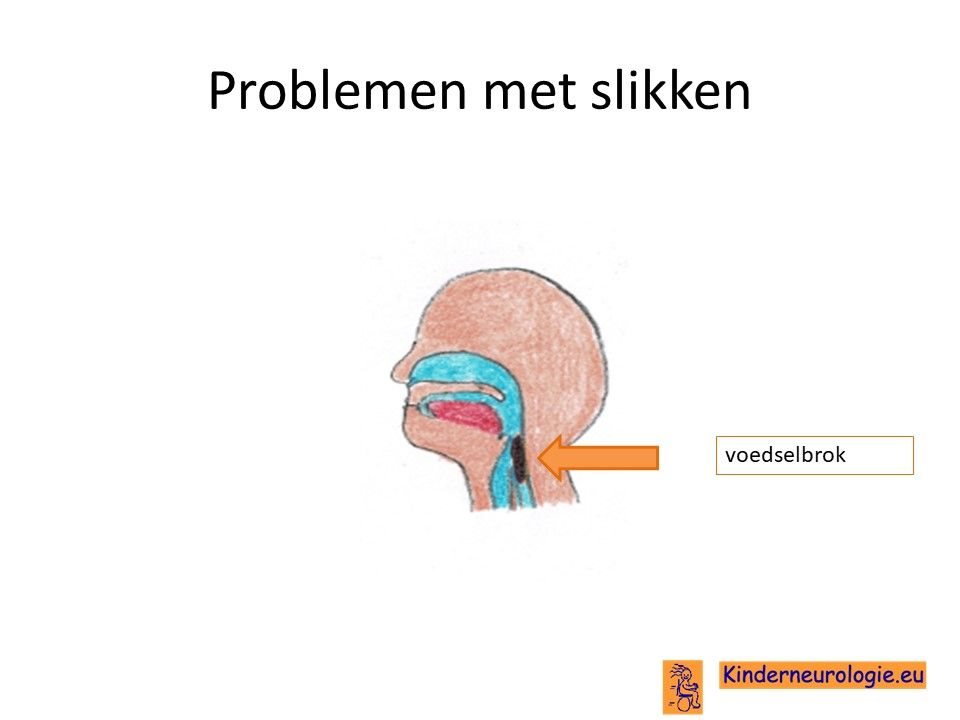
Problemen met kauwen en slikken
Ook kunnen problemen met kauwen en slikken ontstaan. Om te kauwen en te slikken moeten heel veel verschillende spieren in de mond en de keel achtereenvolgens aanspannen en ontspannen. Dit lukt steeds minder goed bij een groot deel van de kinderen. Het eten gaat langzamer, kinderen krijgen moeite met kauwen en verslikken zich gemakkelijker. Hierdoor ontstaat het gevaar van ondervoeding. Omdat kinderen met LBSL vaak meer moeite hebben met het wegslikken van speeksel, kan het speeksel uit de mond lopen.
Intelligentie normaal
Kinderen met LBSL blijven normaal intelligent. Ze kunnen normaal nadenken en begrijpen wat andere mensen tegen hen zeggen. Vaak wordt het tempo waarin kinderen nadenken wel trager en kost het meer tijd om een antwoord te geven. Wanneer anderen dit geduld niet opbrengen, kunnen zij de indruk krijgen dat het kind hen niet begrijpt. Dit is erg frustrerend voor kinderen. Ook wordt het voor kinderen lastiger om zelf duidelijk te maken wat zij graag willen doen of zeggen doordat er problemen zijn met praten en bewegen.
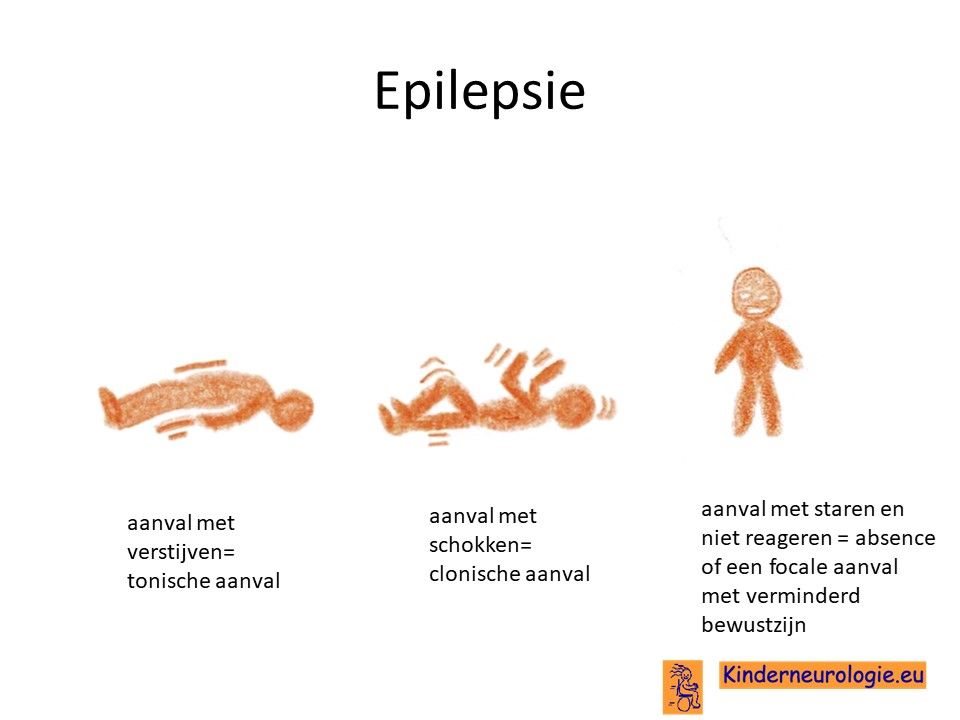
Epilepsie
Een klein deel van de kinderen krijgt last van epilepsie aanvallen. Vaak komen deze aanvallen vooral voor bij snelle achteruitgang door koorts of een klap op het hoofd en niet zo zeer in stabiele periodes. Verschillende soorten epilepsie aanvallen kunnen voorkomen.
Gedragsveranderingen
Door de ziekte kunnen kinderen afwachtend worden in hun gedrag. Kinderen vinden het moeilijk om zelf initiatief te nemen om bijvoorbeeld te gaan spelen. Kinderen kunnen sneller geprikkeld zijn wanneer er te veel van hen gevraagd wordt. Kinderen kunnen dan ook gemakkelijker gaan huilen zonder dat duidelijk is waarom dit het geval is.
Hoofdletsel
Als gevolg van een val of een klap op het hoofd kunnen kinderen met LBSL tijdelijk bewusteloos raken, meer klachten krijgen en koorts ontwikkelen.
Verstopping van de darmen
Omdat kinderen met deze aandoening steeds minder goed kunnen bewegen, kan gemakkelijk verstopping van de darmen ontstaan. Hierdoor wordt de ontlasting hard en kunnen kinderen minder gemakkelijk poepen. Dit kan weer zorgen voor buikpijnklachten.
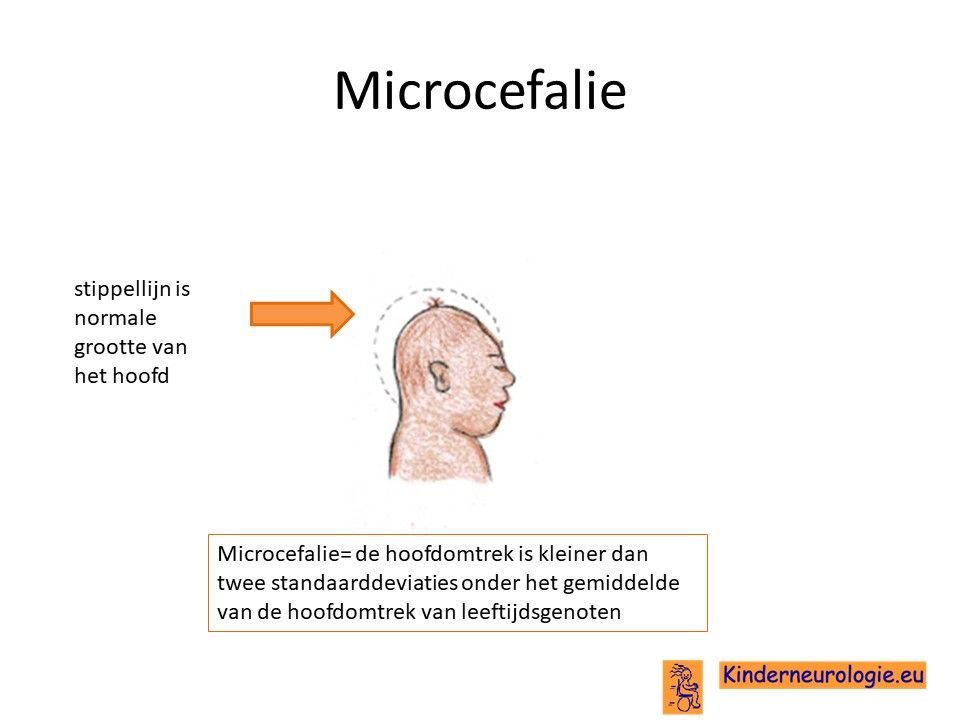
Klein hoofd
Bij kinderen waarbij voor de leeftijd van 2 jaar de eerste klachten ontstaan groeit het hoofd ook niet zo hard als bij leeftijdsgenoten, hierdoor hebben zij een kleinere hoofdomtrek. Een te klein hoofd wordt een microcefalie genoemd.
Hoe wordt de diagnose LBSL gesteld?
Verhaal en onderzoek
Wanneer een kind achteruitgaat in zijn of haar ontwikkeling en in toenemende mate problemen krijgt met bewegen door evenwichtsproblemen en spasticiteit kan gedacht worden aan LBSL. Er zijn echter nog veel meer aandoeningen die ook allemaal deze klachten kunnen geven. LBSL kan veel lijken op de ziekte ataxie van Friedreich of een spinocerebellaire ataxie (SCA), ziektes die ook zeldzaam zijn, maar vaker voorkomen dan LBSL.
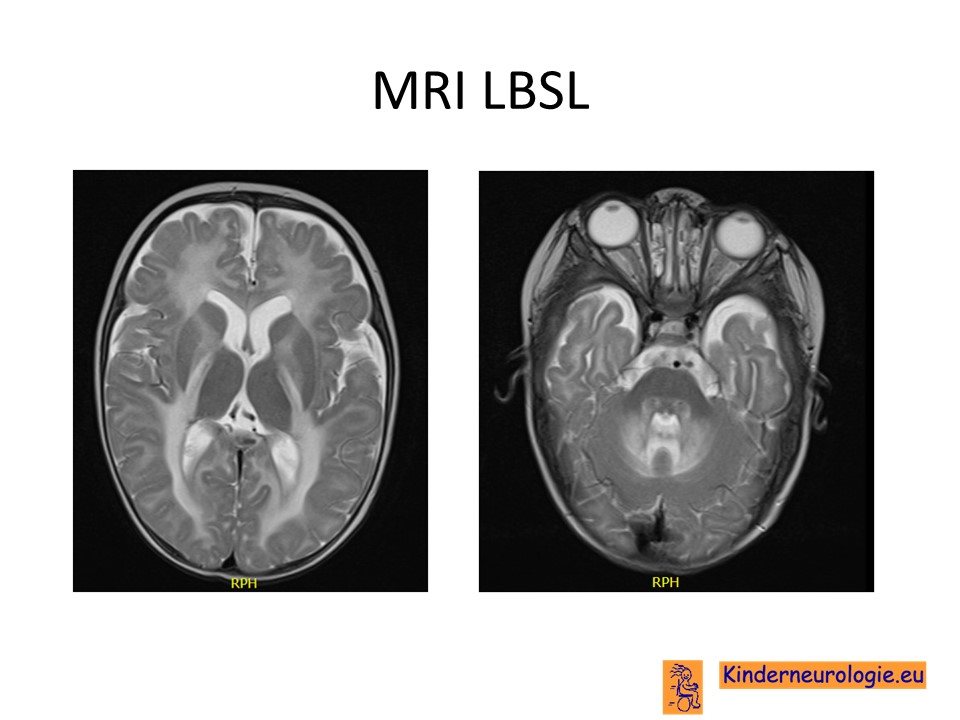
MRI scan van de hersenen en het ruggenmerg
Op de MRI scan van de hersenen is te zien dat de zogenaamde witte stof van de hersenen er afwijkend uit ziet en op bepaalde opnames (T2-opname genoemd) een witte kleur heeft. Deze witte kleur wijst op zieke hersenen. Deze witte kleur is symmetrisch aan beide kanten van de hersenen te zien en wordt ook gezien in de hersenstam en in het ruggenmerg. Soms heeft de witte verkleuring op de MRI niet een egaal, maar een meer vlekkerig patroon. Kenmerkend is dat de witte stof die tegen de grijze stof aan ligt niet aangedaan is. Vaak is er ook een afwijkende kleur te zien van het splenium van het corpus callosum, het achterste been van de capsula interna, de cerebellaire pedunkels, de nervus trigeminus en het cerebellum.
Op de MRI van het ruggenmerg is te zien dat de witte verkleuring te zien is op de plaats van de achterstrengen en op de plaats van de tractus corticospinalis lateralis in het gehele ruggenmerg.
Met behulp van MRS onderzoek kan vaak worden aangetoond dat het stofje lactaat sterk verhoogd is in de witte stof van de hersenen. Niet bij alle kinderen is het lactaat verhoogd bij MRS onderzoek.
Bloedonderzoek
Bij routine bloedonderzoek worden bij kinderen met LBSL geen bijzonderheden gevonden. Soms wordt nog gekeken naar het vitamine B12 gehalte, omdat de ruggenmergsafwijkingen die gevonden worden op de MRI scan hier op kunnen lijken, maar vitamine B12 is geheel normaal bij kinderen met LBSL.
Stofwisselingsonderzoek
Wanneer kinderen problemen krijgen met bewegen en achteruit gaan in hun ontwikkeling, dan zal vaak stofwisselingsonderzoek verricht worden om te kijken of er sprake is van een stofwisselingsziekte. Bij kinderen met LBSL worden hierbij meestal geen bijzonderheden gevonden.
DNA-onderzoek
Door middel van onderzoek op een buisje bloed kan gekeken worden of er sprake is van een foutje in het DARS2-gen horend bij ziekte. Dit kan gericht gedaan worden wanneer aan deze aandoening wordt gedacht. Omdat meerdere aandoeningen soortgelijke beelden kunnen geven, wordt vaak gekozen voor een techniek waarbij in een keer alle foutjes in het DNA die een witte stof ziekte kunnen veroorzaken (leucodystrofiepannel) te bekijken. Zo kan ook duidelijk worden dat er sprake is van een foutje in het DARS2-gen.

Hersenvocht
Soms wordt er besloten dat er onderzoek van het hersenvocht nodig is om de oorzaak van het ziektebeeld van het kind te achterhalen. Bij deze aandoening worden in het hersenvocht meestal geen bijzonderheden gezien. Het lactaat in het hersenvocht is ook meestal normaal of soms licht verhoogd.

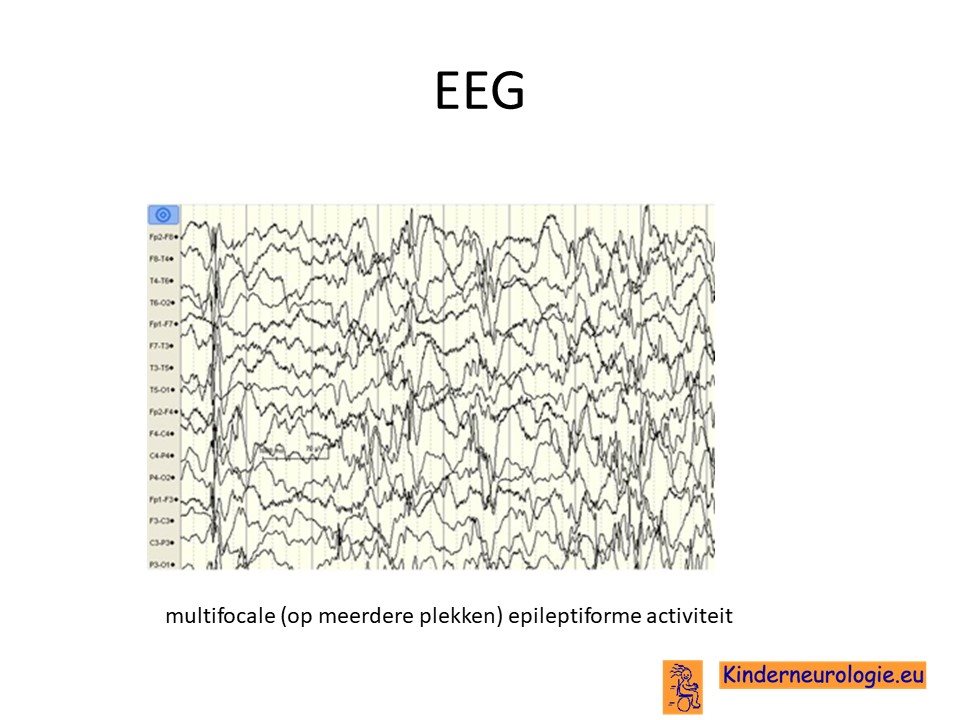
EEG
Indien kinderen met deze aandoening last krijgen van epilepsie aanvallen, zal vaak een EEG gemaakt worden om te kijken wat voor soort epileptiforme afwijkingen er op het EEG gezien worden. Deze afwijkingen zijn niet specifiek voor LBSL en kunnen bij veel verschillende aandoeningen worden gezien.
EMG
Door middel van een EMG onderzoek kan gekeken worden hoe de zenuwen in de armen en benen functioneren. Bijeen deel van de kinderen met LBSL kan gezien worden dat de zenuwen in de armen en benen minder goed functioneren. Dit wordt een axonale polyneuropathie genoemd. Omdat een EMG een vervelend onderzoek is, wordt er niet vaak voor gekozen om dit onderzoek uit te voeren.
Hoe wordt LBSL behandeld?
Geen genezing
Er bestaat geen behandeling die kinderen met LBSL kan genezen. De behandeling bestaat uit het zo goed mogelijk omgaan met de gevolgen van het hebben van deze aandoening.
In beweging blijven
Bewegen wordt in toenemende mate moeilijk voor kinderen met LBSL. Toch is het heel belangrijk dat kinderen in beweging blijven. Hierdoor blijven kinderen in een betere conditie en hebben ze meer bewegingsmogelijkheden dan kinderen die al vroeg gebruik gaan maken van een rolstoel.
Sporten
Het is voor kinderen met LBSL belangrijk om geen sporten te gaan doen waarbij een grote kans op hoofdletsel bestaat zoals voetbal of rugby. Hoofdletsel valt nooit helemaal te voorkomen. Tijdens fietsen wordt het dragen van een fietshelm aangeraden.

Kijken naar wat wel lukt
Het helpt vaak om te kijken naar wat een kind graag wil doen en dat te kijken op welke manier dit kan lukken. Dit geeft vaak meer energie dan te kijken naar wat een kind allemaal niet meer kan.
Fysiotherapie
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen met het evenwicht of de spasticiteit. Kinderen kunnen baat hebben bij een hulpmiddel zoals een bijvoorbeeld een kinderrollator.
Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen.

Logopedie
De logopedist kan adviezen geven hoe het slikken, eten en drinken zo goed mogelijk kan verlopen. Ook kan ze kinderen trainen in het goed en duidelijk praten. Wanneer praten moeilijk is, kan de logopediste andere manier van communiceren aanleren bijvoorbeeld communiceren door middel van gebaren, pictogrammen of door middel van een spraakcomputer.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.

Revalidatiearts
De revalidatiearts coördineert de verschillende behandelingen en vervolgt de ontwikkeling van kinderen met LBSL. De revalidatiearts geeft ook adviezen voor hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
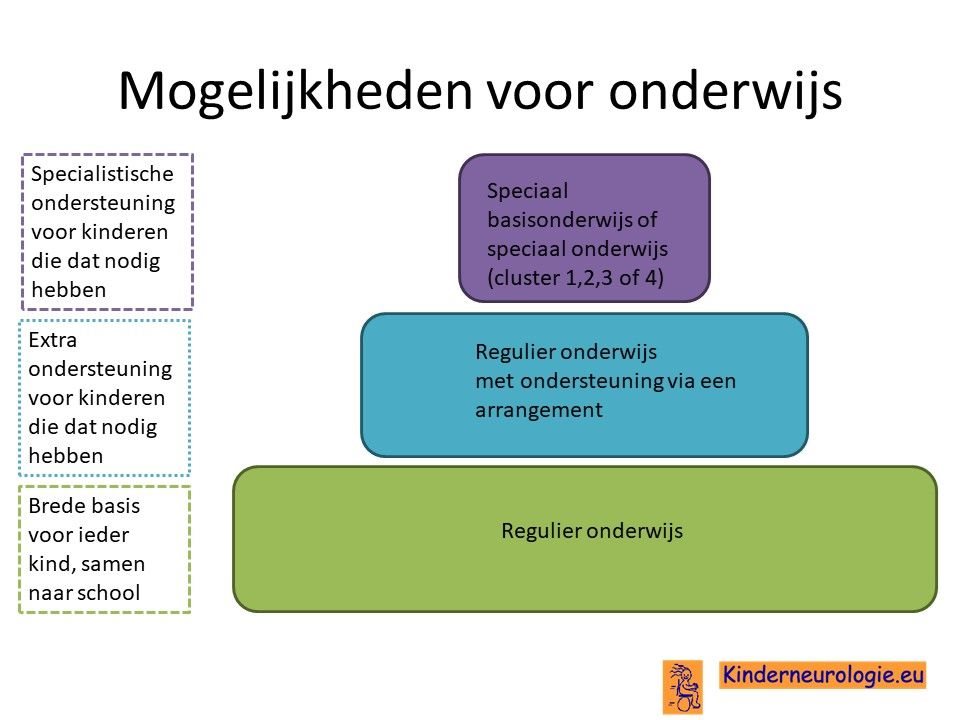
School
De hoeveelheid klachten die een kind heeft bepaalt welk schooltype het beste past bij het kind. Kinderen met weinig klachten kunnen regulier onderwijs volgen. Kinderen die problemen hebben met bewegen, voelen en praten, gaan ook vaak naar een mytylschool toe. Dit is een school die verbonden is aan een revalidatiecentrum en waar veel ervaring is met kinderen die een beperking hebben. De klassen zijn kleiner, er zijn diverse hulpmiddelen en kinderen kunnen een op hun niveau aangepast leerprogramma volgen.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 3-5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen kan geprobeerd worden om nieuwe epileptische aanvallen zo veel mogelijk te voorkomen. Verschillende soorten medicijnen kunnen hiervoor gebruikt worden. Dit verschilt niet van andere kinderen die epilepsie hebben als gevolg van een andere aandoening.

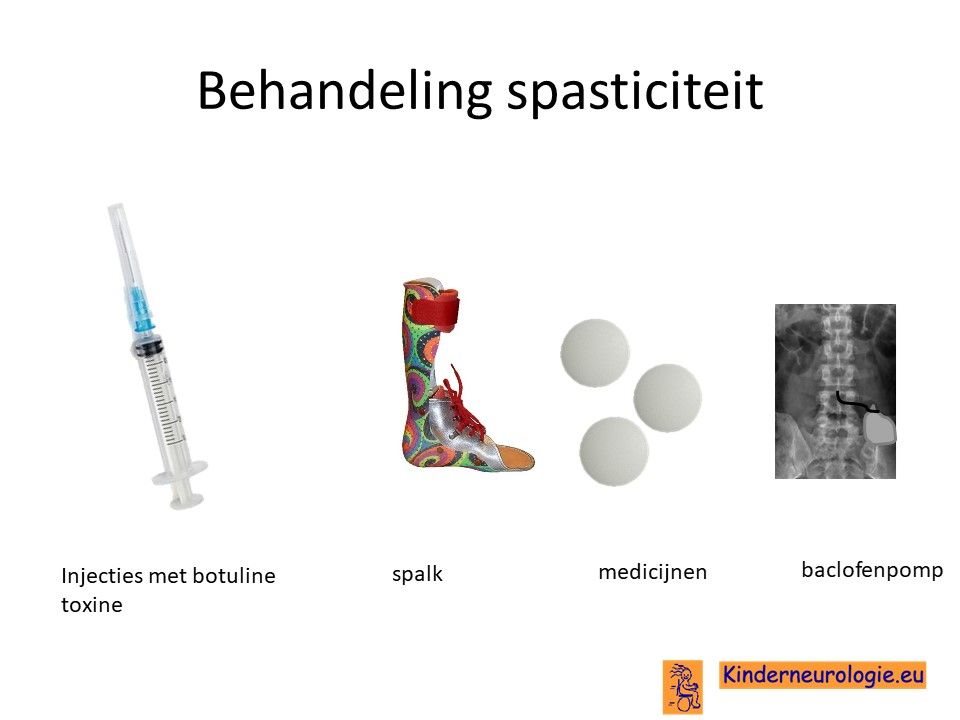
Behandeling spasticiteit
Injecties met botulinetoxine in een spastische spier kan de spasticiteit voor een aantal maanden verminderen. Met behulp van spalken en fysiotherapie kan op deze manier het looppatroon verbeterd worden. Vaak moeten deze injecties na een aantal maanden weer herhaald worden.
Ook kan met behulp van medicijnen geprobeerd worden om de spasticiteit van de benen te verminderen. Nadeel van al deze medicijnen is vaak dat ze de spierzwakte verergeren en in het hele lichaam effect hebben, niet alleen in de benen. Veel gebruikte medicijnen zijn baclofen (Lioresal ®) en trihexyfenidyl (Artane®). Baclofen kan ook in de vorm van een baclofenpomp worden toegediend.
Bij ernstige spasticiteit kan het nodig zijn om met behulp van een operatie te zorgen dat kinderen minder last hebben van hun spasticiteit. Een veelvoorkomende operatie is het doornemen van de pezen van de spieren die er voor zorgen dat de bovenbenen strak tegen elkaar gedrukt worden. Dit belemmerd het lopen en de verzorging vaak ernstig. Na het doornemen van deze pezen verbeteren deze problemen vaak.
Spasticiteit kan ook verminderen door middel van een operatie aan de zenuwen die uit het ruggenmerg komen. Deze operatie wordt selectieve dorsale rhizotomie genoemd. Deze behandeling wordt ook wel afgekort met de letters SDR. Bij deze operatie wordt een deel van de gevoelszenuwen onder het ruggenmerg laag in de rug doorgeknipt. Het effect van deze behandeling houdt levenslang aan. Kinderen moeten tussen de 4 en 10 jaar oud zijn om voor deze behandeling in aanmerking te komen.
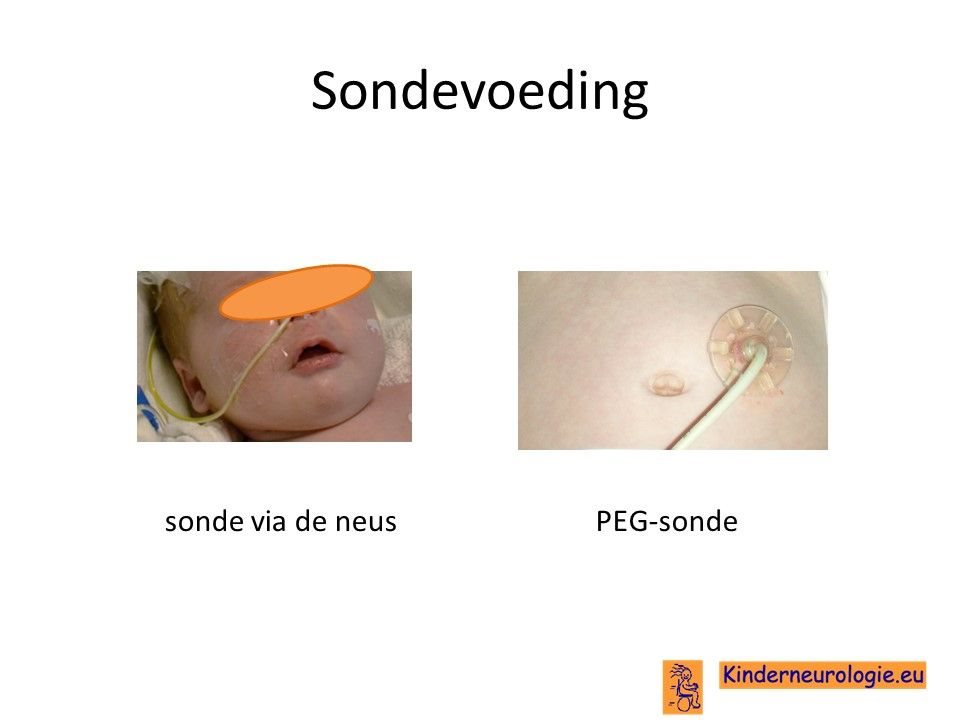
Sondevoeding
Bij kinderen met ernstige voedingsproblemen is het op een gegeven moment niet meer veilig om zelf te eten of te drinken. Dan kan het nodig zijn om sondevoeding te geven Ook ondervoeding kan een reden zijn om sondevoeding te geven. Meestal gebeurt door een slangetje via de neus.
Wanneer het nodig lijkt te zijn om langere tijd sondevoeding te geven, dan wordt er vaak een slangetje via de buikwand rechtstreeks in de maag geplaatst. Dit wordt een PEG-sonde genoemd. De PEG-sonde hoeft minder vaak verwisseld te worden en met een PEG-sonde hebben kinderen geen mogelijk irriterend slangetje meer in hun neus en keel. Nadeel is wel dat het inbrengen van een PEG-sonde een kleine operatie is en kinderen met deze aandoening een verslechtering kunnen krijgen als gevolg van een operatie.
Er bestaan verschillende soorten kant-en-klare sondevoeding die door de sonde gegeven kan worden.
Een deel van de ouders kiest er voor om fijn gepureerde voeding via de sonde te geven. Dit wordt een blended diet genoemd.
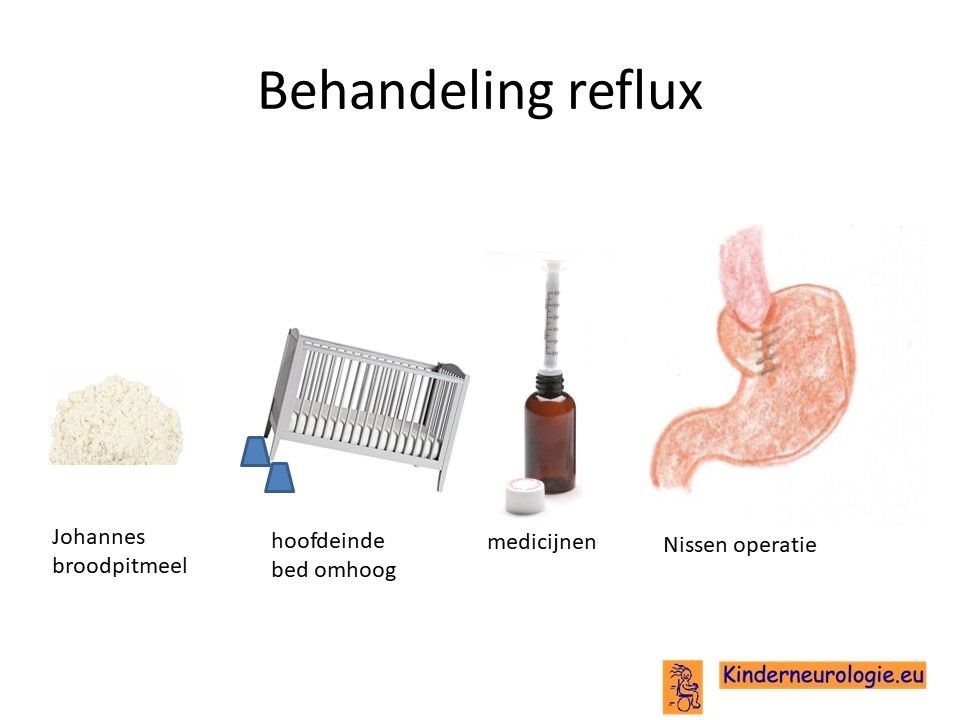
Reflux
Reflux kan er ook voor zorgen dat kinderen slecht eten. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine, omeprazol of esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Dit wordt een Nissen-operatie genoemd.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen en zo veel als kan bewegen. Regelmatig zijn zetpillen (bisacodyl) of clysma's nodig om de ontlasting op gang te krijgen. Wanneer dit onvoldoende helpt kan darmspoelen een optie zijn.

Kwijlen
Kwijlen kan verminderen door kinderen er bewust van te maken dat ze hun speeksel moeten doorslikken. Ook kunnen oefeningen waarbij geoefend wordt om de mond te sluiten helpen. Er bestaan moderne halsdoekjes die kwijl kunnen opvangen, zodat de kleding niet vies en nat wordt.
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie nodig zijn om er voor zorgen dat kinderen minder kwijlen. Per kind zullen de voor- en nadelen van elke behandeling moeten worden afgewogen.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar dhet kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

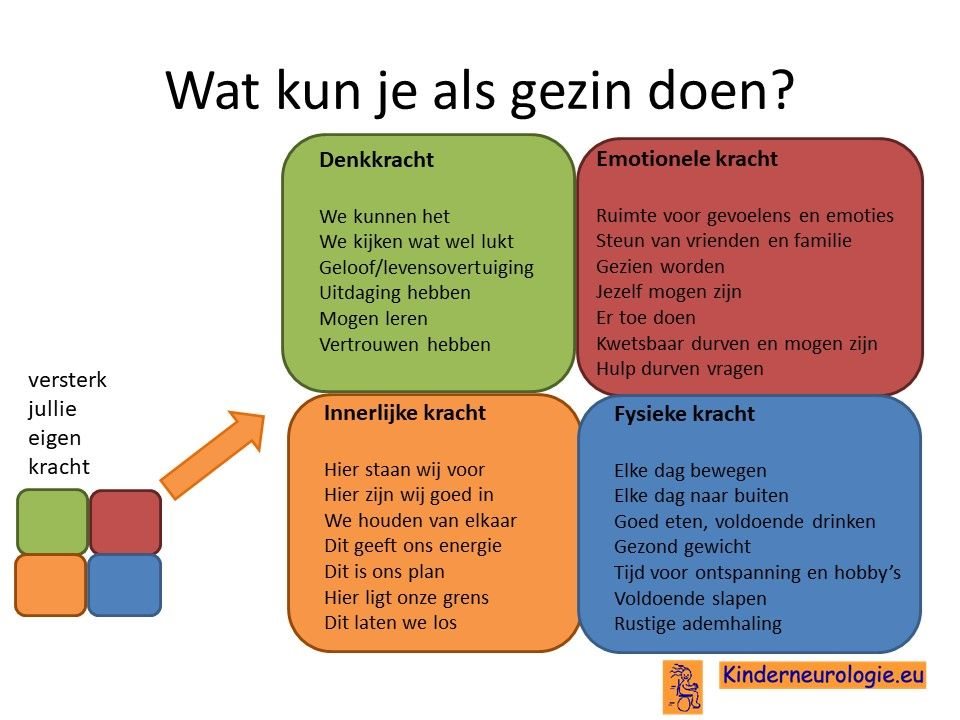
Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Kwaliteit van leven
Centraal in de behandeling van kinderen met deze aandoening staat het behouden van zo veel mogelijk kwaliteit van leven. Helaas nemen de klachten als gevolg van het hebben van deze aandoening in een snel of in een wat minder snel tempo toe en zullen kinderen steeds opnieuw moeten inleveren. Dat is heel moeilijk vooral voor de ouders en de andere kinderen in het gezin, vaak nog meer dan voor het kind zelf. Het is goed als ouders samen met hun andere kinderen en familie al in een vroeg stadium nadenken op wat voor manier zij hun kindje met deze aandoening willen begeleiden. Een maatschappelijk werkende, een psycholoog en verpleegkundigen van de kinderthuiszorg kunnen ouders hierbij helpen. In Nederland zijn ook meerdere kindercomfortteams die gezinnen kunnen ondersteunen bij het vinden van een zo optimaal mogelijke kwaliteit van leven.

Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe om te gaan met hebben van deze aandoening in het dagelijks leven. Vooral het omgaan met de onzekerheid over het beloop van deze aandoening en de toekomstverwachtingen is voor ouders heel lastig. Vaak nog moeilijker dan voor de kinderen zelf.

Contact met andere ouders
Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het LBSL.
Wat betekent het hebben van LBSL voor de toekomst?
Toename klachten
Kinderen met LBSL krijgen in toenemende mate problemen met bewegen, voelen en met praten. Het tempo waarin deze nieuwe klachten ontstaan, verschilt van kind tot kind. Bij kinderen die op jonge leeftijd hun eerste klachten krijgen nemen de klachten meestal in een sneller tempo toe dan bij kinderen die pas op latere leeftijd hun eerste klachten krijgen.
Rolstoel
Op een bepaald moment tijdens het ziektebeloop zullen kinderen niet meer in staat zijn om zelfstandig te kunnen lopen en een rolstoel nodig hebben om zich te verplaatsen. Gemiddeld hebben kinderen vanaf de puberteitsleeftijd een rolstoel nodig. Kinderen waarbij op jonge leeftijd de eerste klachten ontstaan, zullen al op jongere leeftijd een rolstoel nodig hebben. Er zijn ook kinderen die pas op volwassen leeftijd een rolstoel nodig hebben.

Levensverwachting
Kinderen met LBSL hebben een beperkte levensverwachting. Het valt van te voren niet te voorspellen hoe de levensverwachting zal zijn. Er zijn kinderen die in korte tijd veel periodes hebben met snelle achteruitgang waardoor hun levensverwachting erg beperkt is. Er zijn ook kinderen die jarenlang stabiel blijven zonder een periode met achteruitgang te krijgen of die na een periode met achteruitgang jarenlang stabiel blijven.
Kinderen met de congenitale vorm (eerste klachten al bij de geboorte of kort erna) bereiken maar zelden de leeftijd van twee jaar.
Kinderen krijgen
Er zijn volwassenen met LBSL bekend die zelf kinderen hebben gekregen. Er lijkt geen invloed te zijn van het hebben van LBSL op de vruchtbaarheid.
Wanneer een volwassene met deze aandoening zelf kinderen krijgt, dan is de kans klein dat deze kinderen zelf ook deze aandoening krijgen. Dat kan alleen indien de partner ook drager is van een fout die deze aandoening kan veroorzaken of wanneer de partner ook zelf LBSL heeft. In praktijk zal dat bijna niet voorkomen.
Hebben broertjes en zusjes een verhoogde kans om LBSL te krijgen?
Erfelijke aandoening
LBSL is en erfelijke aandoening. Vaak zijn beide ouders drager van een foutje in het erfelijk materiaal. Broertjes en zusjes hebben dan 25% kans om zelf ook de aandoening te krijgen. Een klinisch geneticus kan hier meer informatie over geven.

Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook deze aandoening heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica.

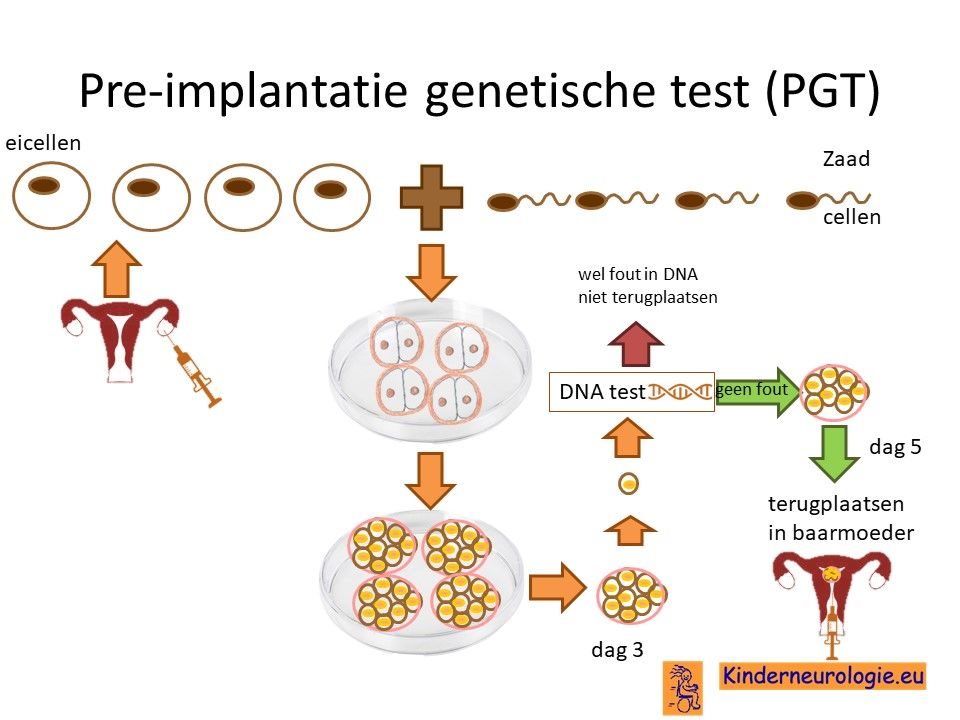
Preïmplantatie Genetische Diagnostiek (PGD)
Ook bestaat er een mogelijkheid om zwanger te worden via IVF waarbij na de bevruchting gekeken kan worden welke embryo’s geen foutje bevatten in het erfelijk materiaal van hetDARS2-gen. Alleen embryo’s zonder twee foutjes in het DARS2-gen worden dan terug geplaatst in de baarmoeder van de moeder. Dit is een ingrijpende procedure die Preïmplantatie Diagnostiek wordt genoemd. Meer informatie vindt u op www.pgdnederland.nl.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links
www.stofwisselingsziekten.nl
(Nederlandse vereniging voor stofwisselingsziekten)
www.ataxie.nl
(Site van patiëntenvereniging voor mensen met een ataxie)
Referenties
- Leukoencephalopathy with brain stem and spinal cord involvement and high lactate: a genetically proven case with distinct MRI findings. Uluc K, Baskan O, Yildirim KA, Ozsahin S, Koseoglu M, Isak B, Scheper GC, Gunal DI, van der Knaap MS. J Neurol Sci. 2008;273:118-22
- Early-onset LBSL: how severe does it get? Steenweg ME, van Berge L, van Berkel CG, de Coo IF, Temple IK, Brockmann K, Mendonça CI, Vojta S, Kolk A, Peck D, Carr L, Uziel G, Feigenbaum A, Blaser S, Scheper GC, van der Knaap MS. Neuropediatrics. 2012;43:332-8
- Leukoencephalopathy with brainstem and spinal cord involvement and lactate elevation: clinical and genetic characterization and target for therapy. van Berge L, Hamilton EM, Linnankivi T, Uziel G, Steenweg ME, Isohanni P, Wolf NI, Krägeloh-Mann I, Brautaset NJ, Andrews PI, de Jong BA, al Ghamdi M, van Wieringen WN, Tannous BA, Hulleman E, Würdinger T, van Berkel CG, Polder E, Abbink TE, Struys EA, Scheper GC, van der Knaap MS; LBSL Research Group. Brain. 2014;137:1019-29
- DARS2 is indispensable for Purkinje cell survival and protects against cerebellar ataxia. Rumyantseva A, Motori E, Trifunovic A. Hum Mol Genet. 2020;29:2845-2854
Auteur: JH Schieving
Laatst bijgewerkt: 9 april 2021 voorheen: 22 augustus 2018 en 17 juni 2017
