Wat is glutaaracidurie type I?
Glutaaracidurie type I is een ernstige stofwisselingsziekte waarbij de hersencellen beschadigd raken omdat een bepaalde stof in de hersenen niet afgebroken kan worden.
Hoe wordt glutaaracidurie type I ook wel genoemd?
Glutaaracidurie type I wordt ook wel aangeduid met de Engelse term glutaric acidemia type I. Glutaarzuur is het stofje wat niet afgebroken kan worden in het lichaam en daarom in grote hoeveelheden in de urine terecht komt. Hierdoor wordt de urine zuurder dan normaal. Dit wordt bedoeld met de term acidurie. Glutaaracidurie wordt ook wel afgekort met de letters GA-1 of soms ook GAT-1.
Glutaaracidemie type 1
In plaats van glutaaracidurie wordt ook gesproken van glutaaracidemie. Acidemie geeft aan dat het bloed te zuur is geworden als gevolg van een te veel aan glutaarzuur.
Glutaryl-CoA dehydrogenase deficientie
De glutaryl-CoA dehydrogenase deficiëntie wordt ook wel gebruikt. Kinderen met glutaaracidurie type I hebben deze ziekte omdat ze een tekort hebben (deficiëntie) van het stofje Glutaryl-CoA dehydrogenase.
Type II en type III
Vroeger bestond er ook een tweede vorm van glutaaracidurie die type II werd genoemd. Deze aandoening wordt tegenwoordig multiple acylCoA-dehydrogenase genoemd. De term glutaaracidurie type II wordt dus eigenlijk niet meer gebruikt. Type 1 is echter wel type 1 blijven heten.
Ook was er een type III die veroorzaakt wordt door een fout in C7orf 10-gen.
Organisch zuursyndroom
Glutaaracidurie type 1 behoort tot een groep stofwisselingsziekten die organische zuursyndromen wordt genoemd. Bij deze aandoeningen is er sprake van een overmaat aan zuren in het lichaam. Andere aandoeningen die onder deze groep vallen zijn bijvoorbeeld propionacidemie en methylmalonacidurie.
Hoe vaak komt glutaaracidurie type I voor?
Glutaaracidurie type I is een zeldzame ziekte, die ongeveer bij één op de 90.000 kinderen in Nederland voorkomt.
Gemiddeld wordt er een kind in Nederland per jaar geboren met deze aandoening.

Bij wie komt glutaaracidurie type I voor?
Glutaaracidurie type I geeft meestal de eerste klachten op jonge leeftijd tussen de leeftijd van 1 en 2 jaar. Er zijn ook kinderen bekend waarbij glutaaracidurie type I op latere leeftijd de eerste klachten gaf. Omdat Glutaaracidurie type 1 vanaf 2006 in de hielprik zit, wordt de diagnose nu al gesteld bij kinderen die nog geen klachten hebben.
Glutaaracidurie type I komt even vaak bij jongens als bij meisjes voor.
Wat is de oorzaak van glutaaracidurie type I?
Fout in het erfelijk materiaal
Glutaaracidurie type I wordt veroorzaakt door een foutje in het erfelijk materiaal: het DNA. De fout in het erfelijk materiaal ligt op chromosoom 19. De plaats van de fout in het DNA wordt het GCDH-gen genoemd.

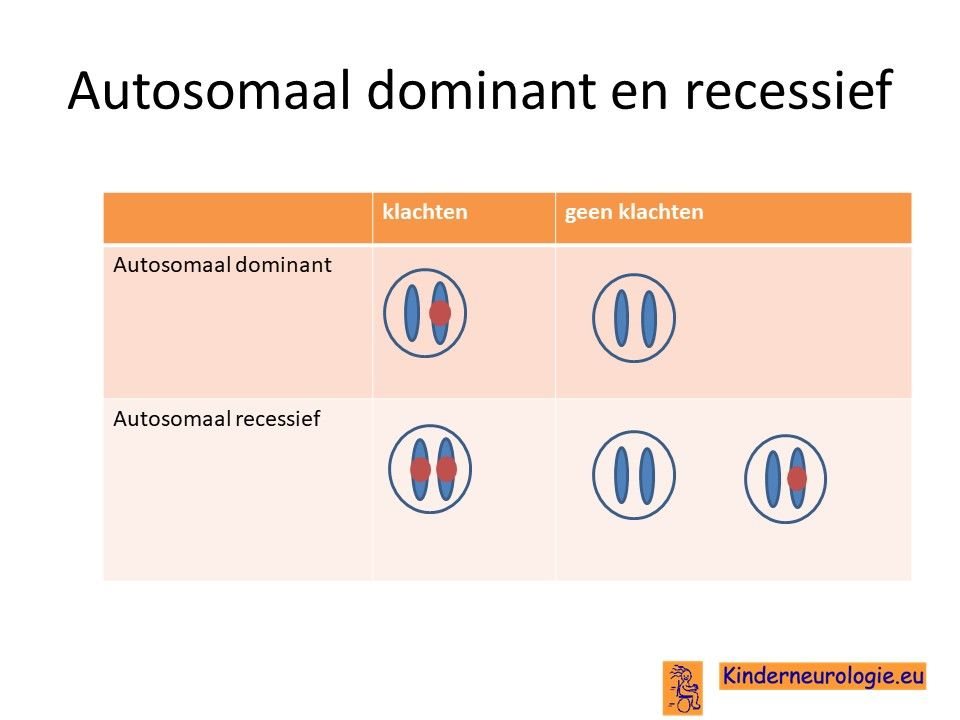
Autosomaal recessieve fout
Glutaaracidurie type I erft op autosomaal recessieve manier over. Dat houdt in dat een kind pas klachten krijgt wanneer op beide chromosomen 19 een fout in het erfelijk materiaal van het GCDH-gen aanwezig is. Dit in tegenstelling tot een autosomaal dominante aandoening waarbij kinderen al klachten krijgen wanneer één van de twee chromosomen een fout bevat.
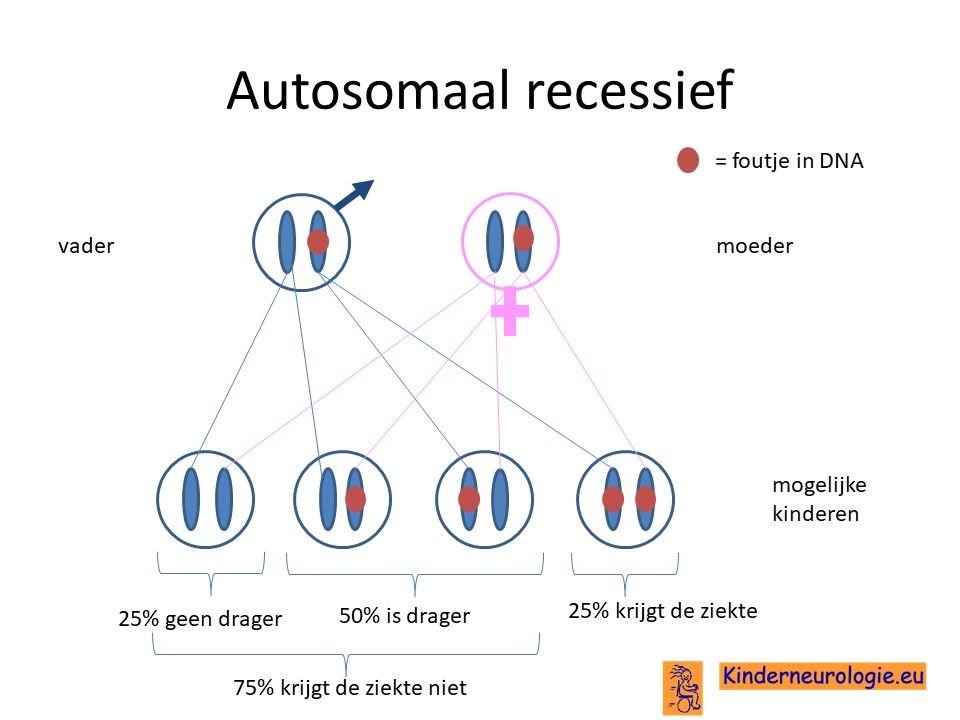
Ouders drager
Vaak zijn beide ouders drager van een fout in het erfelijk materiaal op een van de twee chromosomen 19 die zij hebben. Zij hebben zelf geen klachten omdat ze nog een ander chromosoom 19 hebben zonder fout. Wanneer een kind van beide ouders het chromosoom 19 met de fout krijgt zal het kind het glutaaracidurie type I krijgen. Glutaaracidurie type I komt vaker voor bij ouders die (in de verte) familie van elkaar zijn. De kans dat zij beide drager zijn van een zelfde fout in het DNA is dan groter.
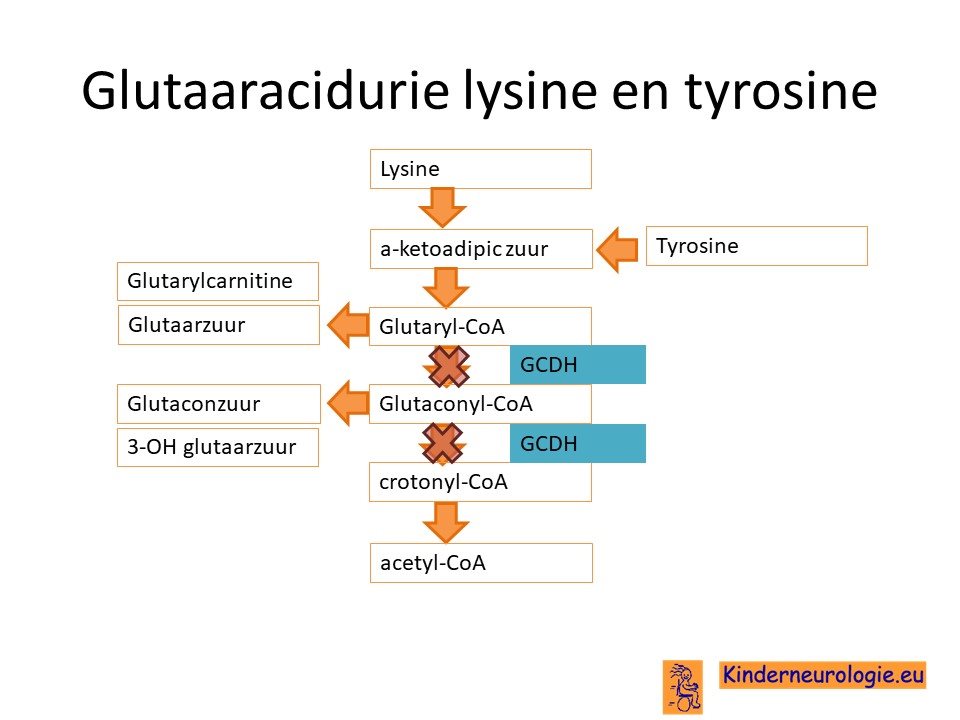
Ontbreken van een eiwit
Als gevolg van de fout op het DNA worden een bepaald eiwit niet meer voldoende aangemaakt. Dit eiwit wordt glutaryl-coenzym A dehydrogenase genoemd, afgekort als GCDH. Dit eiwit zorgt ervoor dat kleine stukjes van eiwitten, de zogenaamde aminozuren lysine, hydrolysine en tyrosine, niet goed kunnen worden afgebroken. Daardoor ontstaat er een overmaat aan half afgebroken lysine en tyrosine. Een van deze halfafgebroken stofjes is glutaarzuur. Andere halfafgebroken stukjes heten glutaryl-CoA, 3-hydroxyglutaarzuur, glutaconzuur.
Het eiwit glutaryl-coenzym A dehydrogenase bevindt zich in alle lichaamscellen in de mitochondrieën, de energiefabriekjes van de cellen.
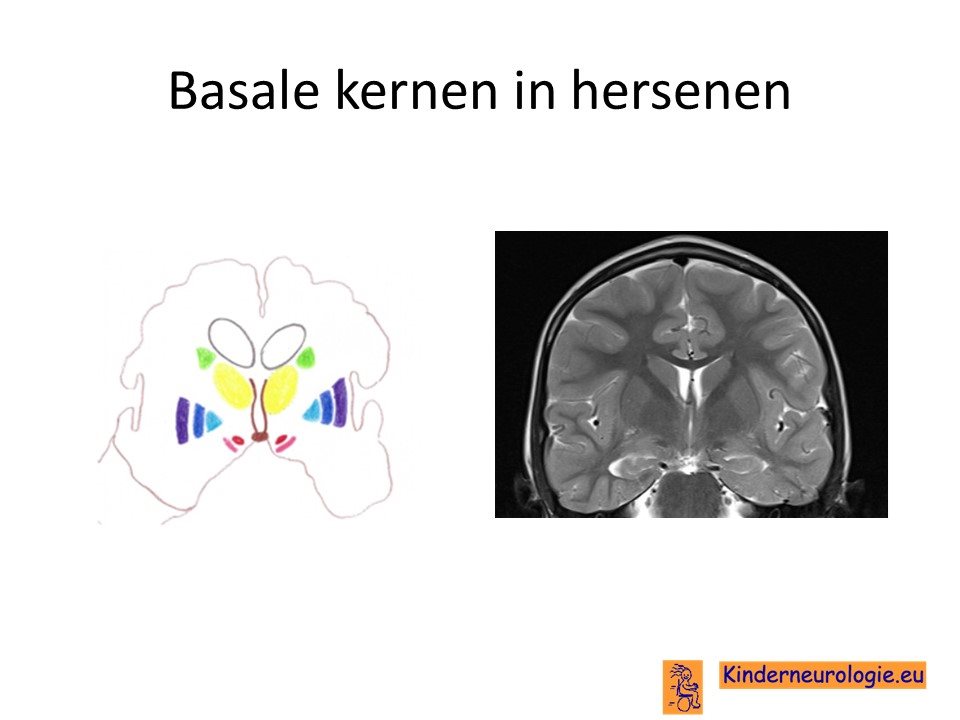
Overmaat aan glutaarzuur
Door het tekort aan het eiwit wat lysine en tyrosine afbreekt dat stofjes die opgeruimd kunnen worden, ontstaat er een overmaat aan het half afgebroken stofje glutaarzuur. Deze overmaat aan glutaarzuur is schadelijk voor het lichaam, met name voor de hersenen. Bepaalde delen in de hersenen blijken extra gevoelig te zijn voor beschadiging. Dit zijn met name delen die diep in de hersenen gelegen zijn, deze delen worden de basale kernen genoemd.
Koorts en ziekte
Vaak krijgen kinderen met glutaaracidurie type I klachten tijdens een ziekte waarbij ze koorts hebben. In periodes van ziekte en koorts worden veel eiwitten afgebroken. Zodoende komt er meer lysine en tyrosine vrij wat opgeruimd moet worden door het lichaam. Kinderen met glutaaracidurie type I kunnen dit niet, waardoor er veel glutaarzuur ontstaat, wat extra klachten veroorzaakt.
Carnitine
Het lichaam probeert de overmaat aan glutaarzuur op te ruimen. Hiervoor is het stofje carnitine nodig. Kinderen met een glutaaracidurie gebruiken extra carnitine. Daardoor ontstaat er ook vaak een tekort aan carnitine. Carnitine speelt een belangrijke rol in de spieren. Dit maakt dat kinderen met een glutaaracidurie ook vaak last hebben van spierzwakte.
Wat zijn de symptomen van glutaaracidurie type I?
Variatie
Er bestaat grote variatie in de hoeveelheid en ernst van de symptomen die kinderen met een glutaaracidurie type I hebben. Dit hangt deels samen met het type fout in het erfelijk materiaal. Daarnaast spelen ook andere factoren een rol mee. Broertjes en/of zusjes binnen een familie kunnen, die allemaal dezelfde fout in het erfelijk materiaal moeten hebben, kunnen een verschillende mate van ernst van de ziekte hebben.

Jouw kind is uniek
Bedenk dat onderstaande symptomen kunnen voorkomen bij jouw kind, maar ook niet allemaal zullen voorkomen. Jouw kind is uniek en veel meer dan een kind met deze aandoening. Het lezen van mogelijke symptomen die kunnen voorkomen, kan ouders het gevoel geven dat er alleen maar aandacht is voor de beperkingen van het kind. Dat is zeer zeker niet de bedoeling. Jouw kind is bijvoorbeeld lief, grappig, gevoelig, gezellig,sociaal, vindingrijk, nieuwsgierig, ondeugend, enthousiast,een zonnestraaltje, creatief en/of innemend en dat vind je niet terug in onderstaande symptomen die kunnen horen bij dit syndroom. Dat kan ook niet, want die eigenschappen maken jouw kind nu eenmaal uniek. Blijf daar vooral naar kijken en zie deze symptomen meer als achtergrondinformatie die je kunnen helpen om te begrijpen wat er met je kind aan de hand zou kunnen zijn wanneer jouw kind zich anders ontwikkelt of ergens last van heeft. Deze informatie kan jullie als ouders en hulpverleners een handvat geven wat hiervoor een mogelijke verklaring kan zijn.
Twee vormen
Er bestaan 2 vormen van glutaaracidurie type I. Bij drie op de vier kinderen ontstaan vaak tijdens een periode van ziekte en koorts klachten, terwijl daarvoor nauwelijks tot geen problemen aanwezig waren. Bij één op de vier kinderen ontstaan de klachten geleidelijk. Dit geeft ook een ander ziektebeeld. Dit ziektebeeld zal aan het eind van deze paragraaf besproken worden. Eerst zal de meest voorkomende vorm besproken worden.
Hielprik
Omdat glutaatacudurie tegenwoordig in de hielprik zit en daarmee al opgespoord kan worden voordat de eerste klachten ontstaan, kan ook al vroegtijdig gestart worden met behandeling. Hieronder staat de beschrijving van het ziektebeeld zonder dat vanaf de geboorte behandeling wordt gegeven. Door vroegtijdige behandeling kan een deel van de ze symptomen voorkomen worden, helaas lukt het nog niet om alle symptomen te voorkomen.
Normale ontwikkeling
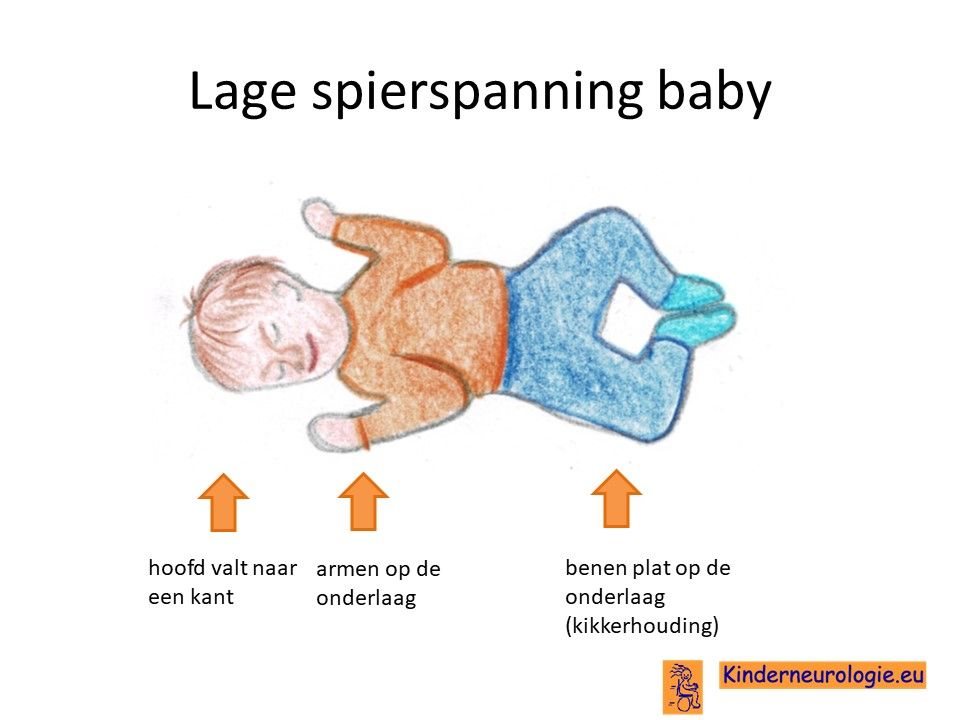
De meeste kinderen met een glutaaracidurie type I worden normaal geboren. Vaak ontwikkelen zij zich wel iets trager dan hun leeftijdsgenoten, maar valt de ontwikkeling nog wel binnen de norm. Wel kunnen kinderen met een glutaaracidurie type I wat slapper in hun spieren aanvoelen.
Groot hoofd
Kinderen met glutaaracidurie type I hebben vaak een groot hoofd bij de geboorte. Het hoofd blijft groeien en wordt geleidelijk aan steeds groter in verhouding tot leeftijdsgenoten. Wanneer de hoofdomvang in een grafiek wordt uitgezet, dan zal de grote van het hoofd steeds verder de normale lijnen komen te liggen. Het voorhoofd bolt vaak ver naar voren toe.
Voedingsproblemen
Vaak hebben kinderen met glutaaracidurie type I wel voedingsproblemen. Het drinken gaat moeizaam en kost veel tijd.
Sufheid en geprikkeldheid
De eerste klachten ontstaan meestal tijdens een ziekte met koorts. Kinderen met glutaaracidurie worden sloom en niet meer goed wekbaar. Ook kunnen ze onrustig zijn en klagerig huilen. Er is geen goed contact te krijgen. Vaak zweten kinderen tijdens deze periode opvallend veel.
Epilepsie
Tijdens zo’n periode kunnen kinderen last krijgen van epilepsie-aanvallen. Verschillende soorten aanvallen kunnen voorkomen. Ook kunnen aanvallen met trillen van de armen en benen voorkomen zonder dat dit daadwerkelijk om epilepsie gaat.
Achteruitgang ontwikkeling
Nadat het kind hersteld is van de ziekte met koorts of na een vaccinatie, valt op dat het kind achteruit is gegaan qua ontwikkeling. Vaak voelen kinderen erg slap aan. Bepaalde vaardigheden die het kind al geleerd had, zoals bijvoorbeeld pakken, rollen, lachen, geluidjes maken zijn verloren gaan. Meestal treedt deze plotselinge achteruitgang op tussen de leeftijd van zes tot twaalf maanden. Deze plotselinge achteruitgang wordt vaak gevolgd door een geleidelijke achteruitgang.

Problemen met eten
In deze periode van achteruitgang gaat het zelfstandig eten vaak erg moeilijk. Kinderen hebben moeite met slikken en houden vaak hun tong ver uit de mond.
Abnormale bewegingen
Ook valt op dat kinderen zich anders bewegen. De armen, benen, het hoofd, de nek of de romp staan in een vreemde stand en worden vaak stijf gehouden. Dit wordt dystonie genoemd. Ook kunnen de armen en benen vreemde draaiende bewegingen maken. Deze bewegingen worden chorea genoemd.
Spierzwakte
Kinderen met een glutaaracidurie kunnen last hebben van zwakte van de spieren. Hierdoor kunnen kinderen hun armen en benen minder goed optillen.

Spasticiteit
Een groot deel van de kinderen krijgt ook last van spasticiteit aan de armen ene benen. De armen en benen worden stijf en kunnen niet meer goed bewogen worden. Deze spasticiteit belemmert ook het bewegen van kinderen met een glutaaracidurie.

Intelligentie
De intelligentie van kinderen met een glutaaracidurie is meestal normaal. Alleen wanneer zij vaak een periode hebben doorgemaakt met een verhoogd glutaarzuurgehalte kan de intelligentie ook achteruit gaan. Wanneer kinderen veel abnormale bewegingen maken, worden zij nogal eens onderschat in hun intelligentie.
Bloedingen
Kinderen met glutaaracidurie kunnen spontaan of na een geringe stoot tegen het hoofd bloedingen krijgen in het netvlies van het oog of aan in de ruimte tussen de hersenvliezen en de hersenen (een subdurale bloeding). Dit komt omdat de aderen die in deze ruimte lopen vaak strak gespannen lopen omdat deze ruimte meer vocht dan gebruikelijk bevat.
Vergrote lever
Bij een deel van de kinderen is de lever groter dan gebruikelijk.
Tweede vorm
Bij een minderheid van de kinderen met glutaaracidurie type I verloopt de ziekte anders. Deze kinderen voelen slap aan na de geboorte. Ze ontwikkelen zich trager dan hun leeftijdsgenoten en hebben last van de hierboven beschreven abnormale bewegingen. De ontwikkeling van deze groep kinderen gaat wel vooruit en niet achteruit zoals bij de eerste vorm.
Hoe wordt de diagnose glutaaracidurie type I gesteld?
Verhaal en onderzoek
Aan de hand van het verhaal van een kind en de bevindingen bij onderzoek, kan vermoed worden dat er sprake is van een stofwisselingsziekte. Verschillende stofwisselingsziekten kunnen een soortgelijk beeld geven. Met behulp van bloed- en urineonderzoek kan vaak achterhaald worden om welke stofwisselingsziekte het gaat.
Hielprik
Sinds 2006 wordt het bloed van alle pasgeborenen door middel van de hielprik onderzocht op het voorkomen van glutaaracidurie type I. Hierdoor kunnen kinderen met deze ziekte worden opgespoord nog voordat zij zelf klachten hebben. Zij kunnen dan ook behandeld worden met als doel het voorkomen van het ontstaan van klachten.

DNA-onderzoek
Het is mogelijk om met behulp van bloedonderzoek de fout in het erfelijk materiaal aan te tonen die er voor zorgt dat glutaaracidurie ontstaat.

Bloedonderzoek
Bij kinderen met glutaaracidurie type I is de zuurgraad van het bloed (pH) lager dan normaal. Dit komt omdat er ook in het bloed meer glutaarzuur aanwezig is. Ook zijn er vaak meer ketonen aanwezig.
Stofwisselingsonderzoek
Door middel van bloed en urine kan stofwisselingsonderzoek verricht worden.
In de urine wordt een overmaat gevonden aan de stofjes glutaarzuur, 3-hydoxyglutaarzuur, 3-hydroxyboterzuur en acetoacetaat. In bloed kan de waarde van carnitine verlaagd zijn en die van de acylcarnitines verhoogd met name van glutarylcarnitine. Ook kan de activiteit van het aanwezige enzym worden bepaald.
Huidbiopt
Door middel van een huidbiopt wordt een klein stukje huid van een paar millimeter afgenomen. Uit dit stukje huid, kunnen bindweefselcellen (fibroblasten) worden opgekweekt. In deze fibroblasten kan aangetoond worden dat het eiwit glutaar-coenzym A dehydrogenase ontbreekt. Hiermee kan de diagnose definitief gesteld worden, wanneer DNA onderzoek onvoldoende duidelijkheid geeft.
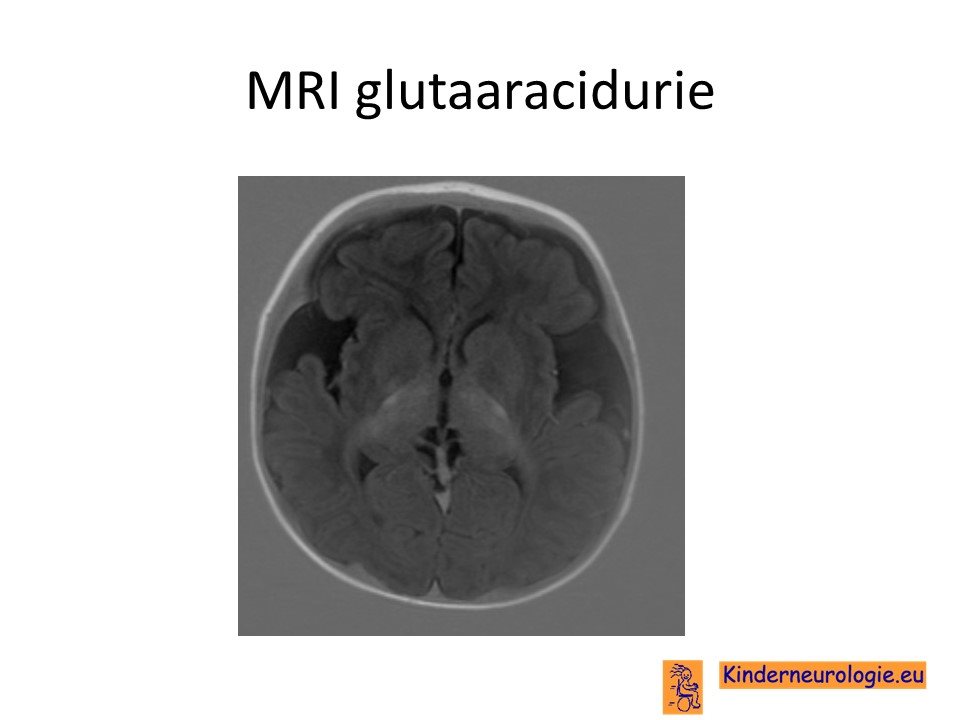
MRI-scan
In het beginstadium is vaak nog niet duidelijk dat het om glutaaracidurie type I gaat. Omdat het wel duidelijk is dat de hersenen niet meer goed functioneren zal vaak een scan van de hersenen gemaakt worden. Bij glutaaracidurie type I is vaak te zien dat de hersenen kleiner zijn geworden met name aan de voorkant van de hersenen en ter hoogte van de slaapkwabben en ter plaatse van de zogenaamde fissuur van Sylvius. Ook ziet de zogenaamde witte stof van de hersenen er anders uit van kleur. De rijping van de hersenen loopt achter. De diepe kernen in de hersenen ( met name het zogenaamd striatum) kunnen een ander kleur hebben dan gebruikelijk.
Soms hebben kinderen met een glutaaracidurie type I extra vocht tussen de hersenvliezen en de hersenen in. Dit wordt een subdurale bloeding genoemd.
Ook kunnen cystes voorkomen in de bekleding van de hersenholtes.
EEG
Wanneer kinderen met glutaaracidurie type I epileptische aanvallen krijgen zal vaak een EEG (hersenfilmpje) gemaakt worden. Op het EEG is bij glutaaracidurie type I epileptische activiteit te zien. Het EEG-patroon is niet specifiek voor glutaaracidurie type I maar kan bij meerdere ziektes gezien worden.
Cardioloog
Kinderen met glutaaracidurie type I kunnen ook problemen met de energievoorziening van het hart krijgen. Daarom worden alle kinderen met glutaaracidurie type I onderzocht door de kindercardioloog.
Oogarts
Kinderen met glutaaracidurie type I worden ook vaak gezien door de oogarts. Deze kan aan het netvlies bij kinderen met glutaaracidurie type I typische afwijkingen zien.

Hoe wordt glutaaracidurie type I behandeld?
Geen genezing
Er is geen behandeling die glutaaracidurie type I kan genezen. De behandeling is er op gericht om zo min mogelijk nieuwe klachten te doen laten ontstaan en om kinderen te leren om gaan met de klachten die ze al hebben gekregen.
Eiwitbeperkt dieet
Kinderen met glutaaracidurie krijgen vaak een eiwitbeperkt dieet. Met name wordt er voor gezorgd dat er weinig tot geen lysine en weinig tyrosine aanwezig is in het dieet. Op deze manier kan voor een deel voorkomen worden dat lysine en tyrosine worden afgebroken, die zorgen dat er veel glutaarzuur ontstaat waardoor klachten ontstaan. Er bestaat speciale zuigelingenvoeding GA-1 en GA-2 genoemd die bedoeld is voor kinderen met glutaaracidurie type I. Op oudere leeftijd zal voor kinderen met een glutaaracidurie speciaal gekookt moeten worden. Kinderen moeten bijvoorbeeld speciaal brood eten.
In het lichaam zelf zitten ook allerlei eiwitten die versneld afgebroken worden bij ziekte. Het is dus niet mogelijk om er voor te zorgen dat er nooit glutaarzuur zal ontstaan.
Een diëtiste zal een speciaal dieet samenstellen om er voor te zorgen dat een kind wel voldoende bouwstoffen binnen krijgt.

Koorts
Tijdens een periode van ziekte en koorts, wordt geprobeerd om de eiwit afbraak in het lichaam zelf zo veel mogelijk te beperken door de koorts te onderdrukken met paracetamol of andere ontstekingsremmers. Daarnaast wordt een infuus met suikerwater gegeven, zodat het lichaam voortdurend suiker ter beschikking heeft en het niet nodig is om eiwitten af te breken om daar energie uit te halen. Ook wordt carnitine via een infuus gegeven, soms ook ribflavine. Soms wordt dit gecombineerd met een behandeling met insuline om er voor te zorgen dat het lichaam ook daadwerkelijk dit suiker gaat gebruiken en niet alsnog de eiwitten in het eigen lichaam.

Niet eten
Bovenstaande geldt ook voor situaties waarin het kind niet kan of wil eten gedurende meer dan 12 uur aan een stuk.
Carnitine
Het medicijn L-carnitine kan in tabletvorm gegeven worden, meestal wordt 100 mg per kilogram lichaamsgewicht per dag gegeven. Dit L-carnitine is nodig om het gevormde glutaarzuur om te zetten in minder schadelijke stofjes voor het lichaam en om er voor te zorgen dat het lichaam geen last heeft van een tekort aan carnitine. Dit medicijn moet 3 keer per dag worden ingenomen. Tijdens periodes van koorts wordt de carnitine via het infuus gegeven en wordt de hoeveelheid verdubbeld.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 3-5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet en vertonen kinderen juist druk gedrag na geven van deze medicatie.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn voor kinderen met deze aandoening.Medicijnen die vaak gebruikt worden zijn levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®). Wanneer uw kind het lastig vindt om medicijnen in te nemen, vindt u hier tips voor innemen medicijnen.

Fysiotherapie
Een fysiotherapeut kan ouders tips en adviezen geven hoe ze hun kind zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt. Ook kan een fysiotherapeut adviezen geven over tillen en verplaatsen.
Logopedie
De logopediste kan advies geven wanneer er problemen zijn met drinken, slikken of eten. Soms kan een speciale speen (special need speen) helpen om drinken gemakkelijker te maken.
Het kan helpen om voeding fijn te snijden of fijn te malen. Een goede houding aan tafel kan slikken makkelijker maken.
Een logopediste kan helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Door middel van oefeningen kunnen de spieren rondom de mond getraind worden.
Praten kan ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken ook als ze geen woorden kunnen gebruiken of moeilijk verstaanbaar zijn. Sommige kinderen hebben baat bij een spraakcomputer.

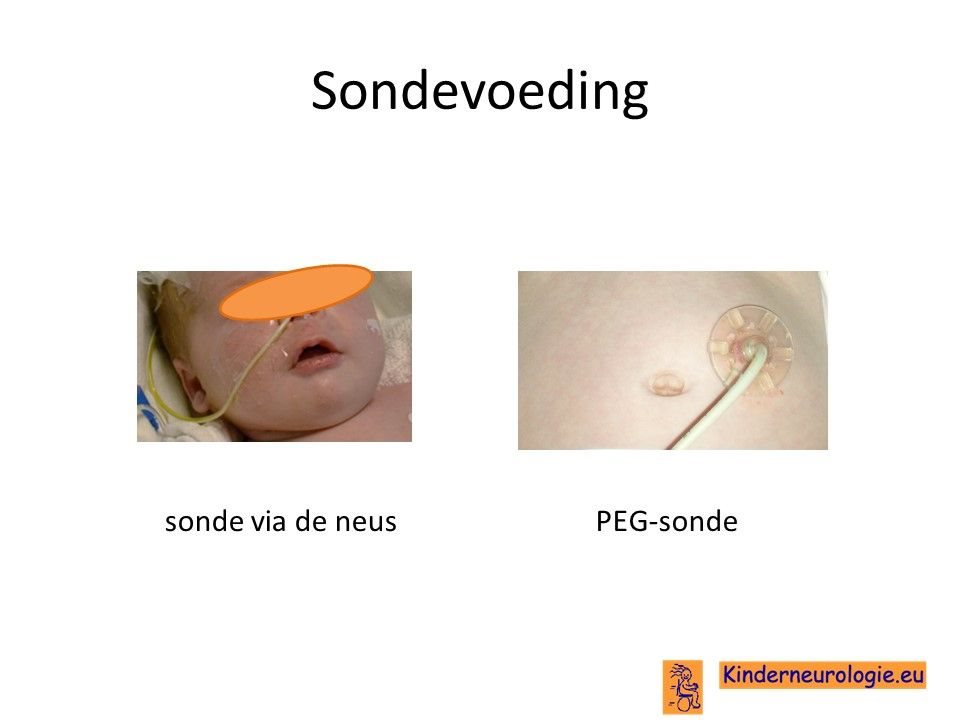
Sondevoeding
Veel kinderen met dit syndroom hebben moeite met het drinken van voeding uit de borst of uit de fles. Daarom is het vaak nodig om kinderen voeding via een sonde te gaan geven, zodat kinderen wel voldoende voeding binnen krijgen om te groeien. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd.Later kan deze vervangen worden door een zogenaamde mickeybutton.
Er bestaan verschillende soorten kant-en-klare sondevoeding die door de sonde gegeven kan worden.
Een deel van de ouders kiest er voor om fijn gepureerde voeding via de sonde te geven. Dit wordt een blended diet genoemd.
Ergotherapie
Een ergotherapeut kan adviezen geven welke hulpmiddelen gebruikt kunnen worden om zo zelfstandig mogelijk te kunnen functioneren. Wanneer schrijven lastig wordt, kan het bijvoorbeeld helpen om te schrijven met een dikkere pen. Ook bestaat er bestek met dikkere handvaten die gemakkelijker vast te houden zijn en zijn er hulpmiddelen om kleding zelf aan te kunnen trekken als dat lastig gaat. Aanpassingen in huis, zoals beugels of een verhoogd toilet, kunnen zorgen dat kinderen en volwassenen zelfstandig kunnen blijven functioneren.

Revalidatiearts
Een revalidatiearts begeleidt kinderen met een ontwikkelingsachterstand en kijkt hoe kinderen zich zo optimaal mogelijk kunnen ontwikkelen.Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
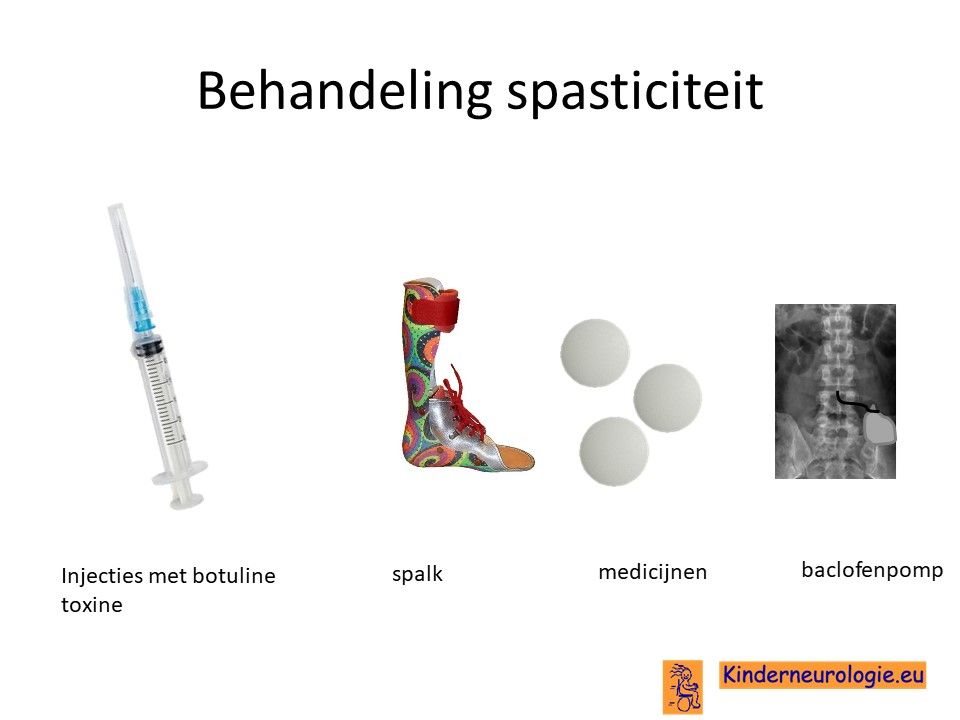
Behandeling spasticiteit
Injecties met botulinetoxine in een spastische spier kan de spasticiteit voor een aantal maanden verminderen. Met behulp van spalken en fysiotherapie kan op deze manier het looppatroon verbeterd worden. Vaak moeten deze injecties na een aantal maanden weer herhaald worden.
Ook kan met behulp van medicijnen geprobeerd worden om de spasticiteit van de benen te verminderen. Nadeel van al deze medicijnen is vaak dat ze de spierzwakte verergeren en in het hele lichaam effect hebben, niet alleen in de benen. Veel gebruikte medicijnen zijn baclofen (Lioresal ®) en trihexyfenidyl (Artane®).Wanneer uw kind het lastig vindt om medicijnen in te nemen, vindt u hier tips voor innemen medicijnen. Baclofen kan ook in de vorm van een baclofenpomp worden toegediend.
Bij ernstige spasticiteit kan het nodig zijn om met behulp van een operatie te zorgen dat kinderen minder last hebben van hun spasticiteit. Een veelvoorkomende operatie is het doornemen van de pezen van de spieren die er voor zorgen dat de bovenbenen strak tegen elkaar gedrukt worden. Dit belemmerd het lopen en de verzorging vaak ernstig. Na het doornemen van deze pezen verbeteren deze problemen vaak.
Spasticiteit kan ook verminderen door middel van een operatie aan de zenuwen die uit het ruggenmerg komen. Deze operatie wordt selectieve dorsale rhizotomie genoemd. Deze behandeling wordt ook wel afgekort met de letters SDR. Bij deze operatie wordt een deel van de gevoelszenuwen onder het ruggenmerg laag in de rug doorgeknipt. Het effect van deze behandeling houdt levenslang aan. Kinderen moeten tussen de 4 en 10 jaar oud zijn om voor deze behandeling in aanmerking te komen.
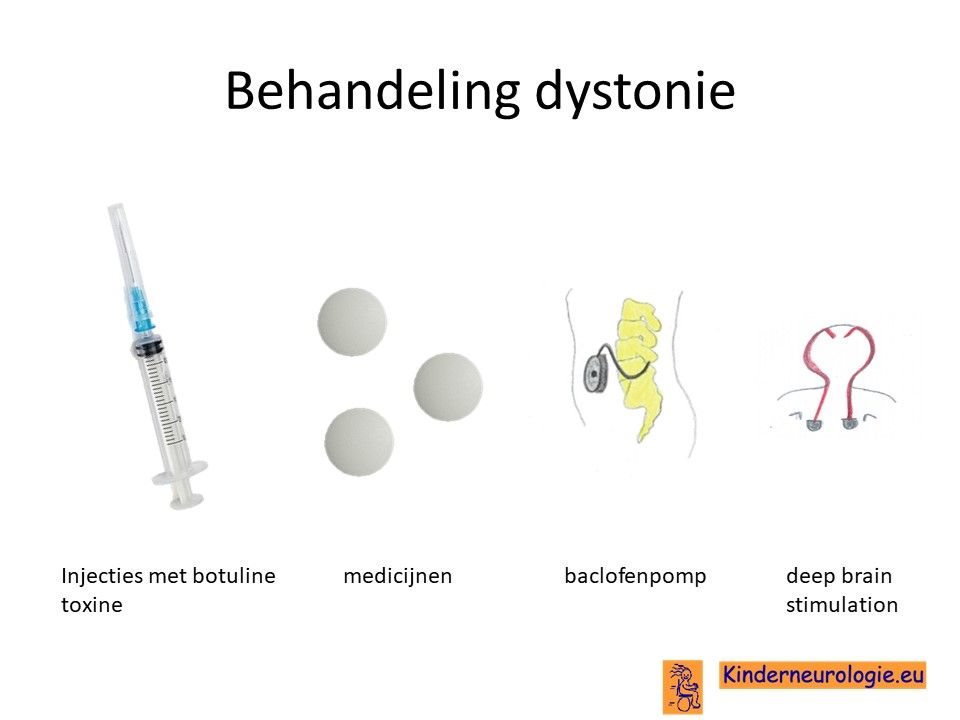
Behandeling dystonie
Er bestaan verschillende medicijnen die van invloed zijn op de dystonie en de dystonie kunnen verminderen. Het gaat dan om medicijnen als Baclofen (Lioresal®), Trihexyfenidyl (Artane®), clonazepam (Rivotril®) , L-Dopa of gabapentine (Neurontin®) of tetrabenazine (Tetmodis®). Er moet gezocht worden naar een juiste dosis van de medicijnen waarin er zoveel mogelijk effect is en er zo weinig mogelijk bijwerkingen zijn. Wanneer uw kind het lastig vindt om medicijnen in te nemen, vindt u hier tips voor innemen medicijnen. Baclofen kan ook door middel van een baclofenpomp worden toegediend.
Medicijnen die bij het ene kind wel werken, kunnen bij het andere kind geen effect hebben. Het blijft dus een kwestie van uitproberen wat het effect van een medicijn is en dit af te wegen tegen de bijwerkingen die het medicijn heeft.
Ook kunnen injecties met botuline toxine helpen wanneer de dystonie in een lichaamsdeel aanwezig is. Bij kinderen met een ernstige vorm van dystonie kan een deep-brain-stimulator worden overwogen.
Infecties
Infecties kunnen behandeld worden met antibiotica, soms kan een lage dosis antibiotica helpen om infecties te voorkomen.
Neurochirurg
Soms is het nodig om door middel van een operatie een subdurale bloeding te verwijderen.
Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar het kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Begeleiding
Een maatschappelijke werkende of psycholoog kunnen ouders ondersteunen en begeleiden bij zorgen die er zijn rondom een kindje met een glutaarzuuracidurie type 1.

Contact met andere ouders
Door het plaatsen van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere ouders/verzorgers die een kind hebben met een glutaaracidurie type I. . Ook kunt u in contact komen met andere ouders via de Nederlandse Vereniging voor kinderen en volwassenen met een stofwisselingsziekte.
Wat betekent glutaaracidurie type I voor de toekomst?
Eerst vorm
Glutaaracidurie type I is een ernstige ziekte waarbij kinderen indien niet behandeld geleidelijk aan steeds verder achteruit gaan en op een gegeven niet meer kunnen bewegen of communiceren met hun omgeving. De meeste kinderen komen te overlijden op jonge leeftijd.
Vroege opsporing
Sinds 2006 worden alle kinderen in Nederland door middel van de hielprik getest op het hebben van glutaaracidurie type I. Wanneer deze kinderen de ziekte blijken te hebben, wordt er al gestart met de behandeling voordat ze klachten hebben. Deze kinderen moeten een eiwit beperkt dieet volgen en worden tijdens koorts vaak opgenomen in het ziekenhuis. Op deze manier wordt geprobeerd zoveel mogelijk klachten te voorkomen.
Op deze manier lukt het om bij zeven van de tien kinderen klachten als gevolg van glutaaracidurie type I te voorkomen.
Hierdoor is de levensverwachting van kinderen met glutaaracidurie totaal veranderd. Deze kan helemaal normaal zijn.
Tweede vorm
Kinderen met de tweede vorm hebben een ontwikkelingsachterstand ten opzichte van hun leeftijdsgenoten. Zij gaan in ontwikkeling wel vooruit en niet achteruit. Zij hebben in principe een normale levensverwachting.
Hebben broertjes of zusjes ook kans om glutaaracidurie type I te krijgen?
Glutaaracidurie type I is een erfelijke ziekte. De ziekte erft zogenaamd autosomaal recessief over. Dat houdt in dat een kind pas de ziekte krijgt wanneer beide chromosomen op dezelfde plaats een fout bevatten. Meestal zijn beide ouders drager van een fout op een van de chromosomen. Omdat ze zelf nog een chromosoom zonder fout hebben, hebben zij zelf geen klachten.
De kans dat een broertje of zusje ook glutaaracidurie type I krijgt is maximaal 25 %.
Een klinisch geneticus kan hier meer uitleg over geven.

Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook deze aandoening heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica.

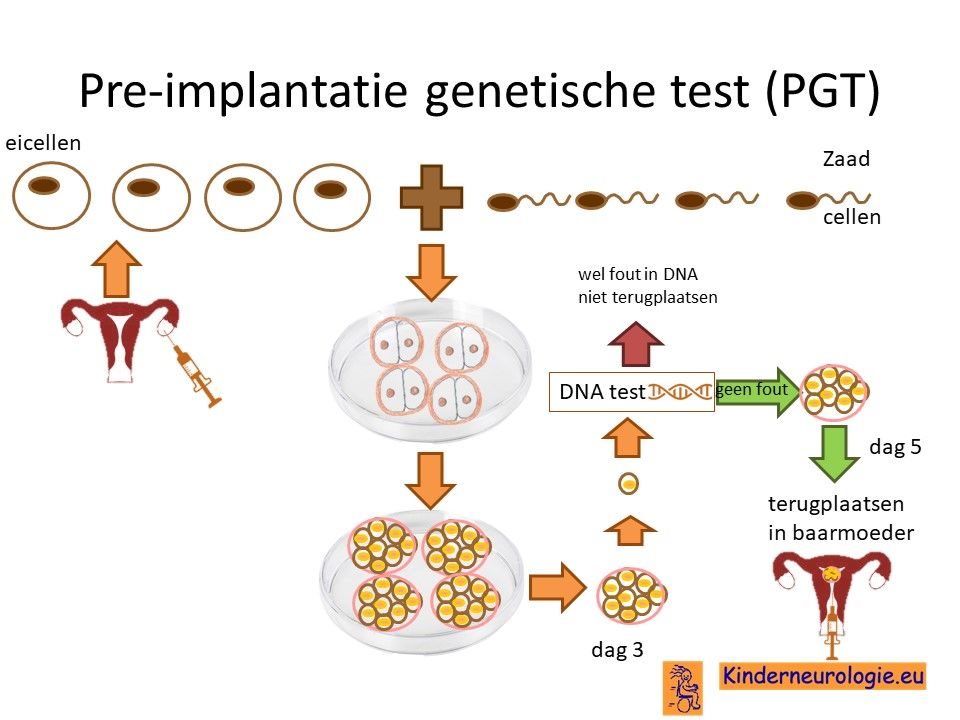
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad met glutaaracidurie type I kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van glutaaracidurie type I. Alleen embryo’s zonder de aanleg voor glutaaracidurie type I, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.
Hielprik
Sinds 2006 worden alle pasgeboren kinderen in hun eerste levensweek met behulp van de hielprik onderzocht op het mogelijk hebben van glutaaracidurie type 1. Op deze manier kan ook opgespoord worden of een broertje of zusje deze aandoening heeft.

Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links en verwijzingen
www.stofwisselingsziekten.nl
(Site van de Nederlandse vereniging voor stofwisselingsziekten)
Www.eiwitkenner.nl
(website met informatie voor mensen om te helpen met een eiwitbeperkt dieet)
Referenties
- Glutaric aciduria types I and II. Gordon N. Brain Dev. 2006;28:136-40.
- Glutaric aciduria type 1 presenting as bilateral subdural hematomas mimicking nonaccidental trauma. Case report and review of the literature. Bishop FS, Liu JK, McCall TD, Brockmeyer DL. J Neurosurg. 2007;106(3 Suppl):222-6.
- Glutaric aciduria type 1: Genetic and phenotypic spectrum in 53 patients. Gürbüz BB, Yılmaz DY, Coşkun T, Tokatlı A, Dursun A, Sivri HS. Eur J Med Genet. 2020;63:104032
- Glutaric Aciduria Type 1: A Case Report and Review of Literature. Sanju S, Tullu MS, Seshadri N, Agrawal M. J Pediatr Intensive Care. 2021;10:65-70
Laatst bijgewerkt: 25 januari 2022 voorheen: 12 juli 2008
Auteur: JH Schieving
