Wat is de de ziekte van Sandhoff?
De ziekte van Sandhoff is een ernstige aangeboren stofwisselingsziekte waarbij kinderen of volwassenen in toenemende mate problemen krijgen met bewegen al dan niet in combinatie met problemen met zien, horen, nadenken en/of epilepsieaanvallen.
Hoe wordt de ziekte van Sandhoff ook genoemd?
Sandhoff was een van de artsen die dit syndroom beschreven heeft.
GM2-gangliosidose
GM2 ganglioside is de naam voor een vetachtige stof die niet meer verwerkt en afgevoerd kan worden bij kinderen met deze aandoening, waardoor deze stof zich ophoopt in zenuwcellen. De zenuwcellen kunnen hierdoor steeds moeilijker hun werk doen, waardoor de symptomen die horen bij deze aandoening ontstaan. Soms wordt type 2 achter de naam gevoegd of O-variant. GM2-gangliosidose kan het gevolg zijn van de ziekte van Sandhoff of van de ziekte van Tay-Sachs.
Hexosaminidase deficiëntie syndroom
Een andere naam voor deze aandoening is hexosaminidase deficiëntie syndroom genoemd. Hexosaminidase is de naam van de stof waar kinderen met deze aandoening een tekort aan hebben. Er bestaan twee types hexosaminidase, type A en type B, die worden afgekort met de letters HEXA of HEXB-deficiëntie.
Drie types
Afhankelijk van de leeftijd waarop de eerste klachten ontstaan, wordt onderscheid gemaakt tussen drie types van deze aandoening: het infantiele type, het juveniele type en het adulte type. Bij het infantiele type ontstaan de eerste klachten in het eerste levensjaar. Bij het juveniele type ontstaan de eerste klachten tussen de leeftijd van 1 en 10 jaar. Bij het adulte type ontstaan de eerste klachten pas na het 10e levensjaar.
Lysosomale stapelingsziekte
GM2 gangliosidose is een zogenaamde lysosomale stapelingsziekte. Het bovengenoemde vettige stofje stapelt zich namelijk op in de cellen waardoor de cellen steeds slechter hun werk kunnen doen. Het stofje stapelt zich op in een bepaalde onderdeel van de cellen die lysosomen worden genoemd.
Er bestaan verschillende lysosomale stapelingsziektes zoals de ziekte van Hurler, de ziekte van Krabbe, de ziekte van Gaucher en nog vele anderen.
Hoe vaak komt de ziekte van Sandhoff voor bij kinderen?
De ziekte van Sandhoff is een erg zeldzame ziekte en komt bij één op de 100.000 tot 900.000 kinderen voor. In Nederland wordt per jaar gemiddeld bij maximaal één tot twee kinderen deze diagnose gesteld.

Bij wie komt de ziekte van Sandhoff voor?
De ziekte van Sandhoff is al voor de geboorte aanwezig. Het hangt van de ernst van de aandoening af wanneer de eerste klachten zullen ontstaan. Vaak ontstaan de eerste klachten al voor de leeftijd van 1 jaar (meestal rond de leeftijd van 3-6 maanden) en wordt gesproken van het infantiele type.
De eerste klachten kunnen ook pas na de leeftijd van 1 jaar ontstaan of soms zelfs pas op volwassen leeftijd.
De ziekte van Sandhoff komt even vaak bij jongens als bij meisjes voor.
Waar wordt de ziekte van Sandhoff door veroorzaakt?
Fout in erfelijk materiaal
De ziekte van Sandhoff wordt veroorzaakt door een fout in het erfelijk materiaal. Deze fout bevindt zich op het zogenaamde 5e chromosoom. De plaats van de fout op het 5e chromosoom wordt het HEXB-gen genoemd.
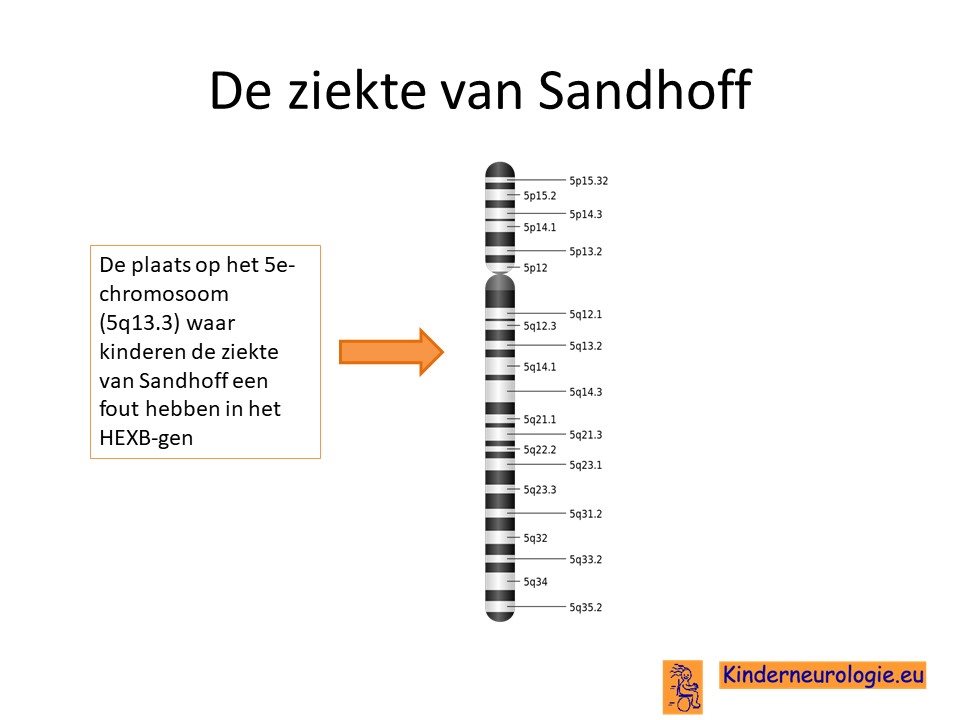
Autosomaal recessief
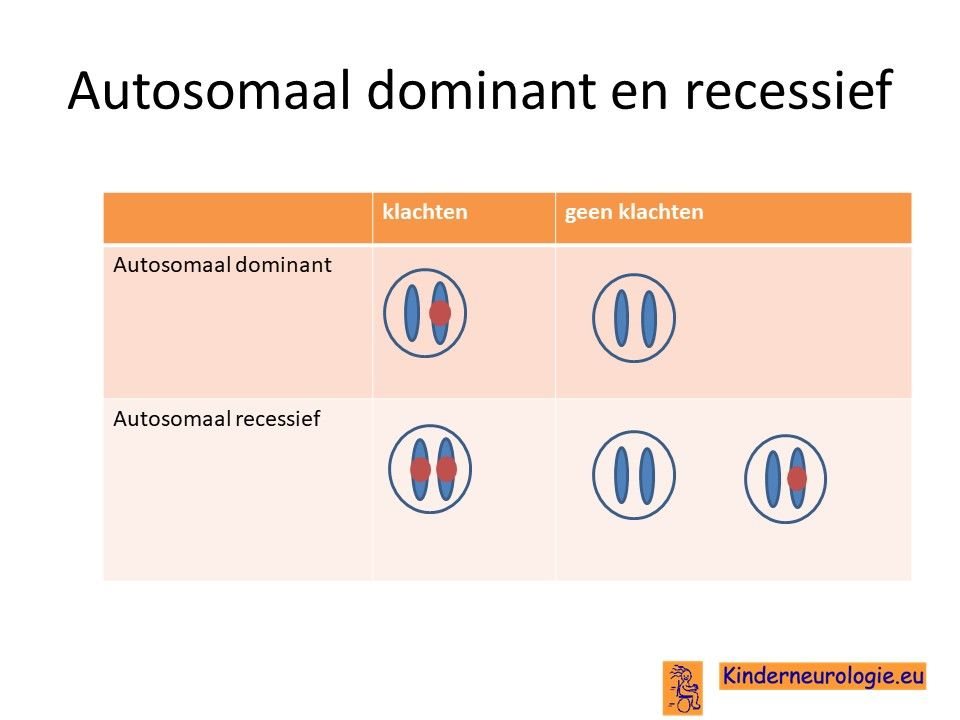
De ziekte van Sandhoff erft op zogenaamd autosomaal recessieve manier over. Dat wil zeggen dat een kind pas klachten krijgt wanneer beide chromosomen 5 allebei een fout bevatten op plaats van het HEXB–gen.
Dit in tegenstelling tot een autosomaal dominante aandoening, waarbij een fout op één van de twee chromosomen 5 al voldoende is om een ziekte te krijgen.
Ouders drager
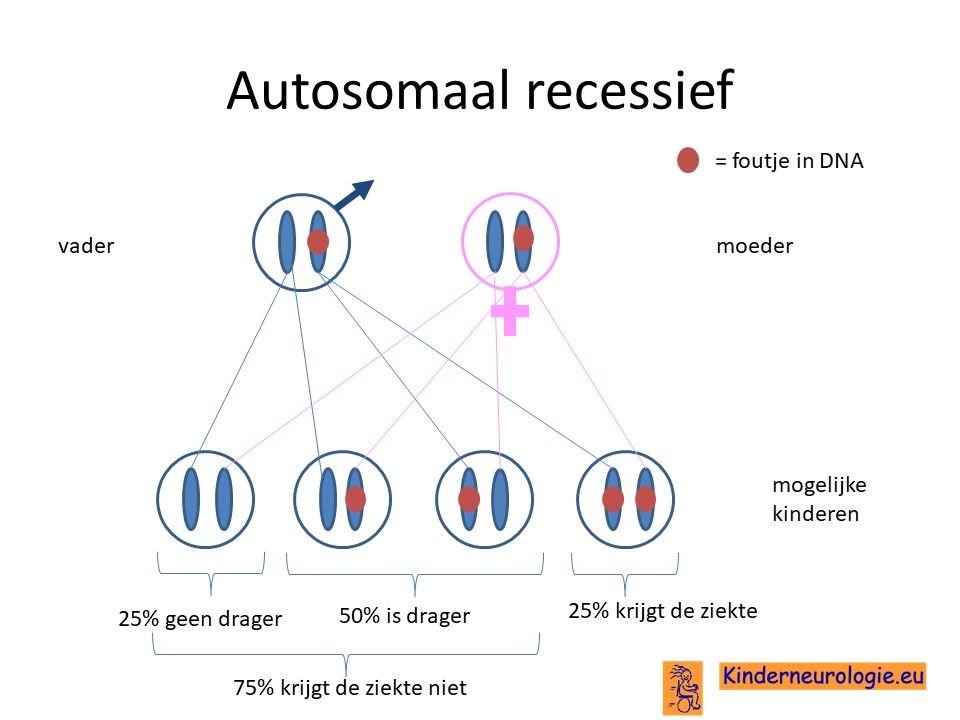
Bij een autosomaal recessieve aandoening zijn vaak beide ouders drager van een fout in het HEXB-gen. Ze hebben dus een HEXB-gen met afwijking en een HEXB-gen zonder afwijking. Omdat de ouders zelf ook een gen zonder afwijking hebben, hebben de ouders zelf geen klachten.
Wanneer beide ouders drager zijn, dan hebben zij 25% kans om een kind te krijgen met de ziekte van Sandhoff.
Ontbreken eiwit
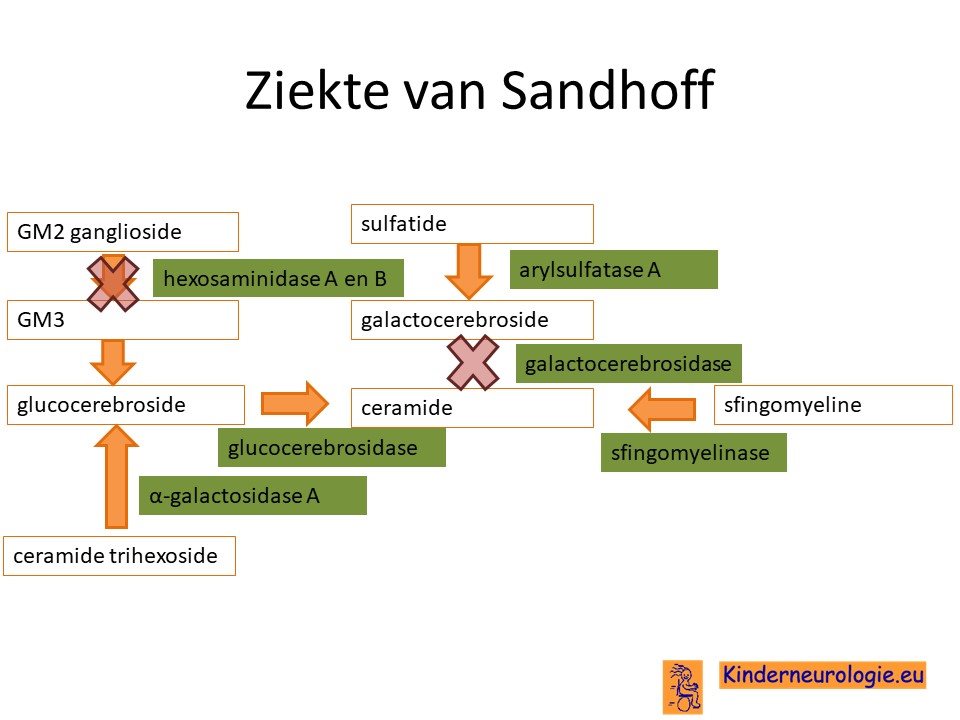
Als gevolg van de fout in het erfelijk materiaal wordt een bepaald eiwit niet aangemaakt. Dit eiwit is nodig voor de aanmaak van twee andere eiwitten hexosaminidase A en hexosaminidase B genoemd. Dit eiwit speelt een belangrijke rol bij de afbraak van bepaalde vetten. Deze vetten worden gangliosiden genoemd. Een van deze gangliosiden is het GM2-ganglioside.
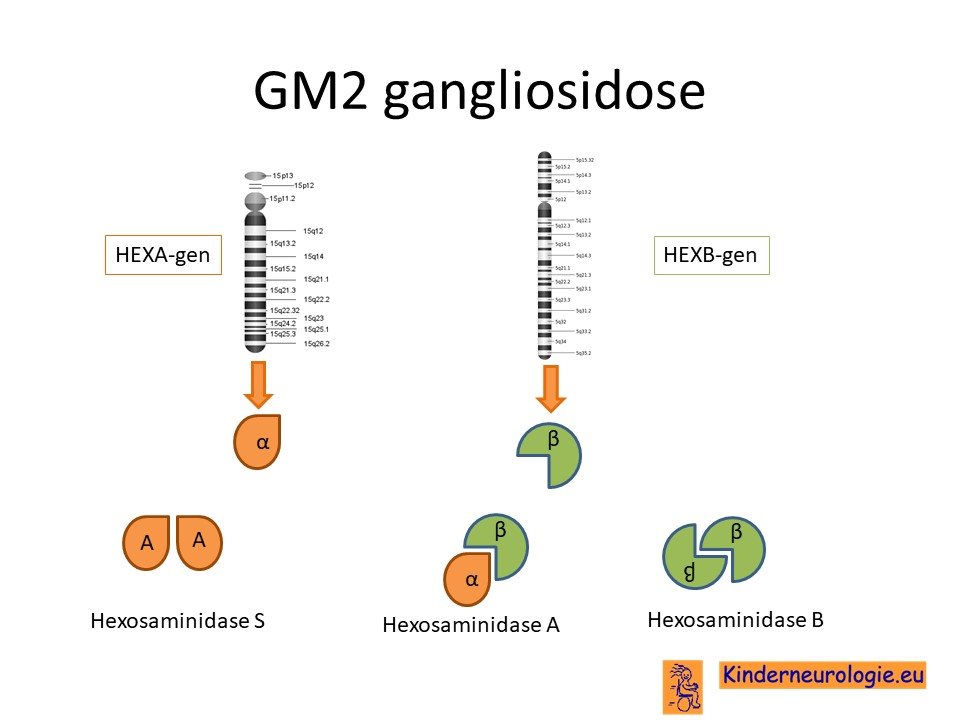
Tekort aan hexosaminidase A en B
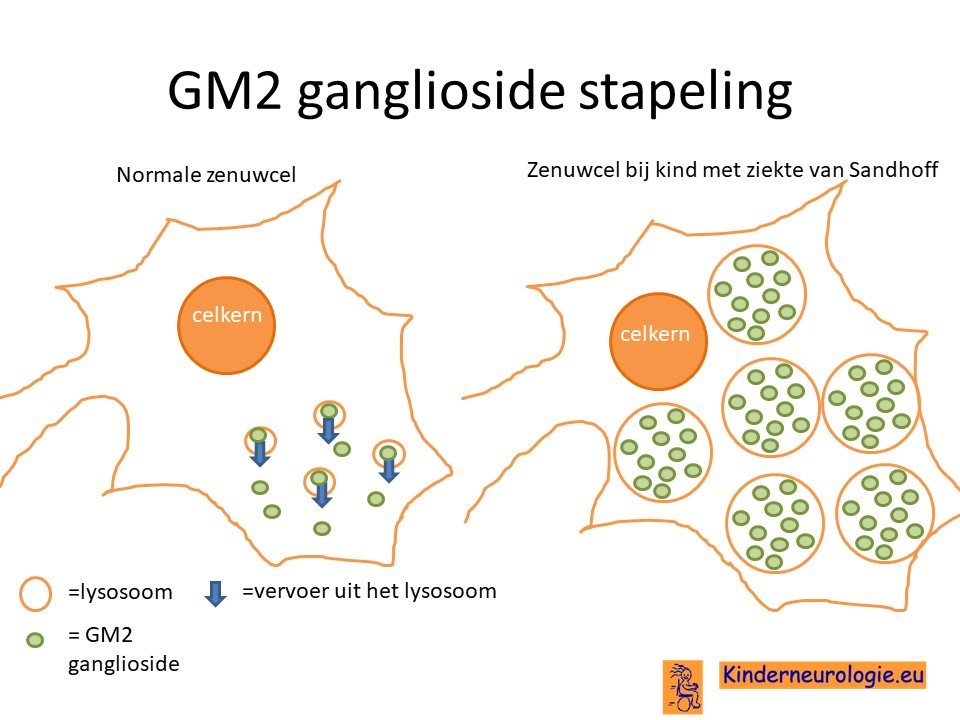
Door het tekort aan hexosaminidase A en B wordt GM2-ganglioside niet afgebroken en opgeruimd. De cel slaat het te veel aan GM2-ganglioside op. Dit gebeurt in een bepaald onderdeel van de cel een lysosoom genoemd. In het verloop van de ziekte gaan in de lysosomen van cellen steeds meer vetten opgestapeld worden. De cellen kunnen hierdoor hun werk niet meer goed doen.
Bij kinderen met de infantiele vorm is er meestal geen werkend hexosaminidase Aen B eiwit aanwezig. Bij de laat-infantiele vorm en de juveniele vorm is er nog wel werkend hexosaminidase A en B eiwit aanwezig, maar in een verminderde hoeveelheid dan gebruikelijk. Hoe meer functionerend hexosaminidase A en B eiwit aanwezig is, hoe milder het ziektebeloop in de regel zal zijn.
Beschadiging van cellen
Het te veel aan GM2-ganglioside is schadelijk voor de cellen. Deze kunnen hun werk niet meer goed uit oefenen en gaan geleidelijk aan kapot en sterven af. Diverse organen komen hierdoor in de problemen. Vooral de zenuwcellen komen in de problemen als gevolg van de ziekte van Sandhoff en in mindere mate ook de cellen van de botten en het hart.
Wat zijn de symptomen van de ziekte van Sandhoff?
Variatie
Er bestaat een grote variatie in hoeveelheid en ernst van de symptomen tussen verschillende kinderen met de ziekte van Sandhoff. Dit hangt ook sterk samen met de leeftijd waarop de eerste klachten ontstaan. Hoe jonger het kind is, wanneer de eerste klachten beginnen, hoe meer klachten het kind in de regel heeft. Er zijn altijd uitzonderingen op deze regel.

-Infantiele vorm-
Zwangerschap en bevalling
Meestal zijn er geen bijzonderheden tijdens de zwangerschap of de bevalling.
Eerste maanden
In de eerste maanden na de geboorte zijn er geen bijzonderheden. De kinderen drinken normaal, er zijn geen problemen met ademhalen, met plassen, poepen of met slapen. De kinderen voelen ook normaal aan wanneer ze opgetild worden, ze zijn niet slapper dan andere kinderen.
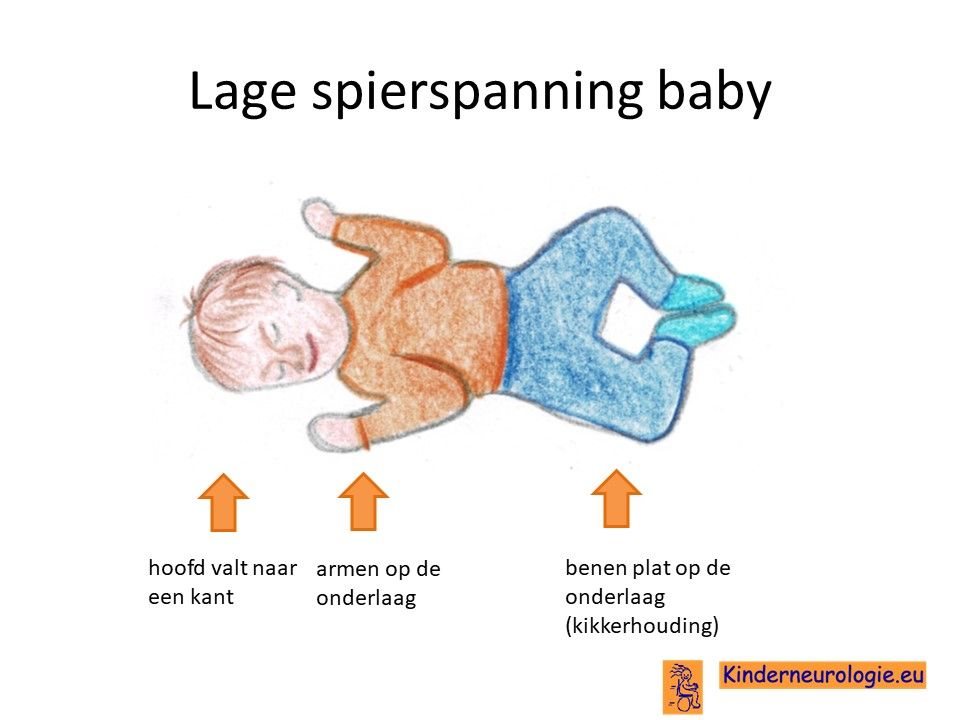
Lagere spierspanning
Vanaf de leeftijd van 3-6 maanden, gaat opvallen dat kinderen slapper gaan aanvoelen wanneer zij opgetild worden. De spieren worden dunner van volume. In de spieren kunnen kleine schokjes worden waargenomen (fasciculaties).
Vertraagde ontwikkeling
Ook valt op dat leeftijdsgenootjes gaan leren rollen, tijgeren en kruipen en dat dit voor kinderen met de ziekte van Sandhoff veel moeilijker is om te leren. Sommige kinderen leren dit met moeite uiteindelijk wel, voor andere kinderen blijft dit te moeilijk om te leren.
Ook het leren praten is moeilijk voor kinderen met de ziekte van Sandhoff.
Verlies van vaardigheden
In de loop van maanden na het ontstaan van de eerste klachten, kunnen kinderen vaardigheden die ze al beheersten zoals bijvoorbeld rollen of zitten, weer gaan verliezen. Kinderen weten dan niet meer goed hoe ze moeten rollen of zitten en laten dit niet meer zien.
Schrikreacties
Daarnaast valt op dat kinderen een hevige reactie vertonen wanneer ze schrikken van bijvoorbeeld een plotseling geluid. De armen en benen vertonen vaak een schokbeweging op moment dat kinderen schrikken. Dit wordt ook wel een startle respons genoemd. Kinderen kunnen erg schrikachtig worden als gevolg van het hebben deze aandoening.
Hoge spierspanning
In de loop van enkele maanden kan de spierspanning in de armen en benen toenemen. De armen en benen voelen stijf aan, waardoor bewegen van de armen en benen steeds moeilijker wordt. Vaak liggen de armen gebogen met de handen in vuistjes en liggen de benen gestrekt. De benen hebben de neiging voor elkaar langs te kruizen. Deze te hoge spierspanning wordt spasticiteit genoemd. Door de hoge spierspanning hebben kinderen de neiging om de rug krom te trekken en zichzelf te overstrekken.
Blindheid
Geleidelijk aan gaan kinderen met de ziekte van Sandhoff steeds slechter zien. Het oogcontact wordt minder en kinderen volgen voorwerpen niet meer met hun ogen. Soms maken de ogen schokkende bewegingen. Op een gegeven moment worden kinderen blind als gevolg van het hebben van deze aandoening.
Slechthorendheid
Ook gaan kinderen met de ziekte van Sandhoff steeds slechter horen.
Minder contact maken
Geleidelijk aan gaan kinderen minder contact maken met mensen in hun omgeving. Dit komt aan de ene kant doordat kinderen minder goed kunnen zien en horen. Aan de andere kant komt dit ook doordat dit kinderen minder goed kunnen horen en voelen en ervaren wat er om hun hen gebeurt.
Epilepsie
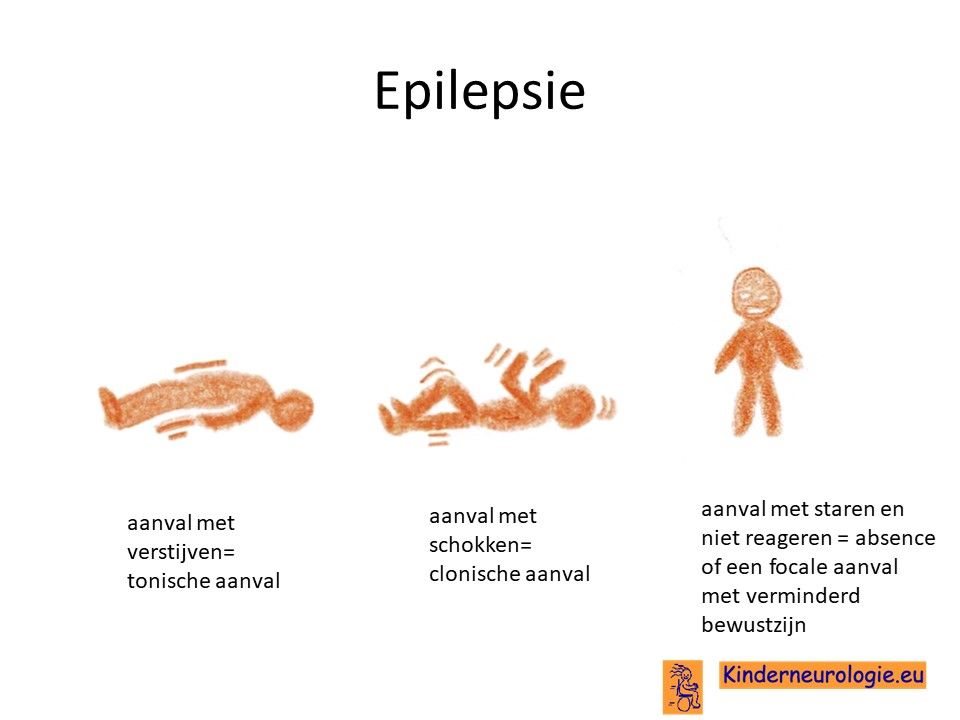
Een groot deel van de kinderen krijgt epilepsie aanvallen. Meestal ontstaan de epilepsieaanvallen enkele maanden na het ontstaan van de eerste klachten. Verschillende soorten epilepsieaanvallen kunnen ontstaan, zoals aanvallen met verstijven (tonische aanvallen), aanvallen met schokken (clonische aanvallen) of aanvallen met korte schokjes myoclonieën genoemd.
Uiterlijke kenmerken
Kinderen met ziekte van Sandhoff hebben vaak een wat grof uiterlijk, ze zijn niet fijntjes gebouwd. Vaak is het voorhoofd hoog en bolt dit wat naar voren toe. De ogen kunnen wat verder uit elkaar staan dan gebruikelijk. De neusbrug is vaak diep, de neus vaak plat, terwijl de neuspunt juist breed is. De wangen zijn vaak vol. De afstand tussen neus en lippen is vaak vergroot. Het tandvlees is vaak verdikt. De tong is vaak groot. De oren staan vaak wat lager op het hoofd dan gebruikelijk. De nek is vaak kort. Met het ouder worden gaan deze kenmerken vaak meer opvallen.
Grote hoofdomtrek
Een groot deel van de kinderen met de ziekte van Sandhoff heeft een grotere hoofdomtrek dan gebruikelijk. Een te grote hoofdomtrek wordt een mcarocefalie genoemd.
Huid
De huidstructuur is vaak dikker en groffer. De huid kan op bepaalde plaatsen donkerder van kleur zijn.
Beharing
Kinderen met ziekte van Sandhoff hebben vaak meer haren op hun lichaam dan kinderen zonder deze aandoening.
Niet goed kunnen zweten
Kinderen met de ziekte van Sandhoff kunnen niet goed zweten. Daardoor kunnen kinderen in een warme omgeving gemakkelijker oververhit raken. Er zijn ook kinderen die juist meer zweten dan gebruikelijk.
Duizeligheid
Kinderen met de ziekte van Sandhoff kunnen last krijgen van duizeligheid wanneer zij langere tijd overeind zitten. Het wordt dan onvoldoende bloed naar het hoofd toegepompt. Kinderen kunnen bleek zien en zweten.
Problemen met kauwen en slikken
In de periode van ontstaan van stijfheid in het tweede levensjaar wordt kauwen en slikken steeds lastiger. Eerst zal dit opvallen doordat kinderen hun speeksel uit de mond laten lopen. Daarna valt vaak op dat kinderen moeten hoesten tijdens het eten of drinken. Kinderen kunnen door dit hoesten blauw aanlopen. In deze fase is het niet meer veilig om kinderen zelf eten en drinken te geven en moet overwogen worden, afhankelijk van de conditie van het kind, of sondevoeding nodig is.
Laag gewicht
Door de problemen met kauwen en slikken, kunnen kinderen wanneer zij geen sondevoeding krijgen, te weinig voedingsstoffen binnen krijgen, waardoor zij licht van gewicht blijven.
Hart
De hartspier kan als gevolg van deze aandoening verdikt raken waardoor het hart steeds meer moeite krijgt om voldoende bloed rond te pompen.
Buik
Kinderen met de ziekte van Sandhoff krijgen vaak een bolle buik. Dit komt omdat de lever en de milt vergroot raken en meer ruimte innemen in de buik.
Verstopping van de darmen
Kinderen met GM2-gangliosiose zijn gevoelig voor het ontstaan van verstopping in de darmen. Hierdoor gaat poepen moeilijk en kunnen kinderen last hebben van buikpijn en een bolle opgezette buik. Ook kan hierdoor buikpijn ontstaan. Er zijn ook kinderen die juist last krijgen van diarree.
Liesbreuk
Bij een deel van de kinderen ontstaat een zwelling in de lies. Dit wordt ook wel een liesbreuk genoemd.
Zindelijkheid
Het is voor kinderen met de infantiele vorm van de ziekte van Sandhoff niet haalbaar om zindelijk te worden.
Botten
Als gevolg van deze aandoening kunnen de botten zich minder goed ontwikkelen, waardoor de botten klein van lengte blijven en andere van vorm kunnen worden. Hierdoor blijven kinderen met deze aandoening klein en kunnen de armen en benen anders van vorm zijn dan gebruikelijk.
Scoliose
Bij een deel van de kinderen hebben de wervels een andere vorm dan gebruikelijk. Hierdoor kan de wervelkolom een extra kromming krijgen in zijwaartse richting (scoliose) of in voorwaartse richting (kyfose). Door deze verkromming van de rug kunnen problemen met zitten of met liggen ontstaan. Ernstige verkrommingen kunnen zorgen voor problemen met ademhalen.
Gevoeligheid voor infecties
Doordat kinderen zich snel verslikken, kan gemakkelijk een longontsteking ontstaan. De spierstijfheid maakt dat kinderen moeilijk kunnen ophoesten. Het wordt daarom lastig om een longontsteking te behandelen. Wanneer het al lukt om een longontsteking te behandelen, dan wordt deze vaak snel opgevolgd door een volgende longontsteking. Door deze longontstekingen gaan kinderen in een snel tempo achteruit in hun conditie.
Overlijden
De meeste kinderen met deze aandoening raken rond de leeftijd van 2-4 jaar dusdanig verzwakt en beperkt in hun mogelijkheden, dat ze komen te overlijden. Meestal is een ernstige longontsteking de reden van overlijden.
- type 2-
Normale baby en peuterjaren
Kinderen met de ziekte van Sandhoff type 2 hebben geen problemen met hun ontwikkeling tijdens de baby leeftijd.
Problemen met bewegen
Tussen de leeftijd van een en tien jaar ontstaan geleidelijk aan problemen met bewegen. De spieren van de armen en benen worden geleidelijk aan steeds stijver waardoor bewegen lastiger wordt. De armen en benen kunnen door de spierstijfheid in een vreemde stand gaan staan. Dit wordt dystonie genoemd.Ook kunnen in toenemende mate problemen met de balans ontstaan. Door de spierstijfheid wordt lopen steeds moeilijker en op een gegeven moment niet meer mogelijk. Kinderen zullen dan een rolstoel nodig hebben om zich te verplaatsen.
Wanneer de spierstijfheid nog verder toeneemt, zullen kinderen bedlegerig worden.
Problemen met praten
Ook gaat opvallen dat kinderen steeds slechter verstaanbaar worden. Het wordt moeilijker voor kinderen om de letters op de juiste manier uit te spreken. Soms gaan kinderen ook heel zacht praten.
Problemen met leren
Wanneer kinderen al naar school toe gingen, dan valt op dat de prestaties op school achteruit gaan. Het leren gaat steeds lastiger. Vaardigheden die kinderen al onder de knie hadden, zijn kinderen ineens vergeten.
Epilepsie
Op een gegeven moment ontstaan epilepsieaanvallen. Verschillende soorten epilepsieaanvallen kunnen voorkomen, het meest worden aanvallen met kleine schokjes gezien.
Problemen met zien
Ook kinderen met type 2 zullen steeds slechter gaan zien en slechtziend worden.
Dementie
Kinderen gaan steeds minder begrijpen van wat er tegen hen gezegd wordt. Ook weten kinderen vaak niet meer hoe ze een bepaalde handeling zoals kleren aantrekken moeten uitvoeren. Kinderen met deze aandoening krijgen helaas op jonge leeftijd al last van dementie.
Problemen met slikken
Ook kinderen met type 2 krijgen problemen met slikken. Kinderen laten hun speeksel lopen en verslikken zich in eten en drinken. Omdat kinderen met de juveniele vorm minder snel achteruit gaan in hun functioneren, zullen deze kinderen sondevoeding krijgen om voldoende voeding en vocht binnen te krijgen.
Longontsteking
Ook bij type 2 zullen kinderen last krijgen van terugkerende longontstekingen. Vooral in de fase waarin kinderen bedlegerig worden en niet meer goed kunnen slikken, valt dit haast niet te voorkomen.
Overlijden
Kinderen met type 2 GM2 gangliosidose zullen ook in conditie steeds verder achteruit gaan en vaak aan de gevolgen van een longontsteking komen te overlijden. De leeftijd die kinderen kunnen bereiken varieert tussen de leeftijd van vijf jaar en jong volwassen leeftijd.
-Adulte vorm-
De eerste klachten kunnen ook pas tijdens de puberteit of op volwassen leeftijd ontstaan. Vaak zijn er dan zelfde soort symptomen als bij de juveniele vorm, zoals problemen met bewaren evenwicht, spierzwakte, toenemende spierstijfheid, afwijkende stand van armen of benen, psychose,problemen met zien, problemen met onthouden en aanleren van nieuwe informatie maar het tempo waarin de nieuwe klachten ontstaan, ligt dan langzamer dan bij de juveniele vorm.
Hoe wordt de diagnose ziekte van Sandhoff gesteld?
Verhaal en onderzoek
Aan de hand van het verhaal van kind en ouders waarbij het kind in toenemende mate problemen krijgt en de bevindingen bij onderzoek kan vermoed worden dat er sprake is van stofwisselingsziekte Er bestaan echter veel andere aandoeningen, zowel stofwisselingsziektes als andere type ziektes, die allemaal soortgelijke klachten kunnen geven. Er zal dus nader onderzoek nodig zijn om de diagnose te stellen.
Stofwisselingsonderzoek
Door middel van stofwisselingsonderzoek op bloed kan de diagnose ziekte van Sandhoff worden gesteld. In de witte bloedcellen wordt gemeten hoeveel werkend hexosaminidase B eiwit nog aanwezig is. Bij kinderen met type 1 is meestal geen werkzaam eiwit meer aantoonbaar. Bij kinderen met het laat-infantiele vorm of de adulte vorm is een verminderde hoeveelheid hexosaminidase B eiwit aanwezig (een paar % werkzaam eiwit).
DNA-onderzoek.
Met behulp van DNA-onderzoek in bloed kan de fout in het erfelijk materiaal in het HEXB-gen op chromosoom 5 aangetoond worden.

MRI-scan
Wanneer kinderen achteruit gaan in hun functioneren, zal vaak een MRI scan van de hersenen gemaakt worden. Op de MRI scan zijn in de beginfase van de ziekte meestal geen afwijkingen zichtbaar.Soms is te zien dat de aanleg van het geleidingslaagje rondom de zenuwvezels onvoldoende is aangelegd (hypomyelinisatie). Later in het beloop van de ziekte wordt vaak gezien dat de grote en kleine hersenen kleiner worden van volume. Dit wordt atrofie genoemd. In de diepe kernen, de zogenaamde globus pallidus, nucleus caudatus en/of het putamen kan een verhoogd signaal (witte kleur) op een T2-opname worden gezien.
Ook kunnen beiderdzijds in de thalamus een hoog signaal te zien zijn op de zogenaamde T1 opname.
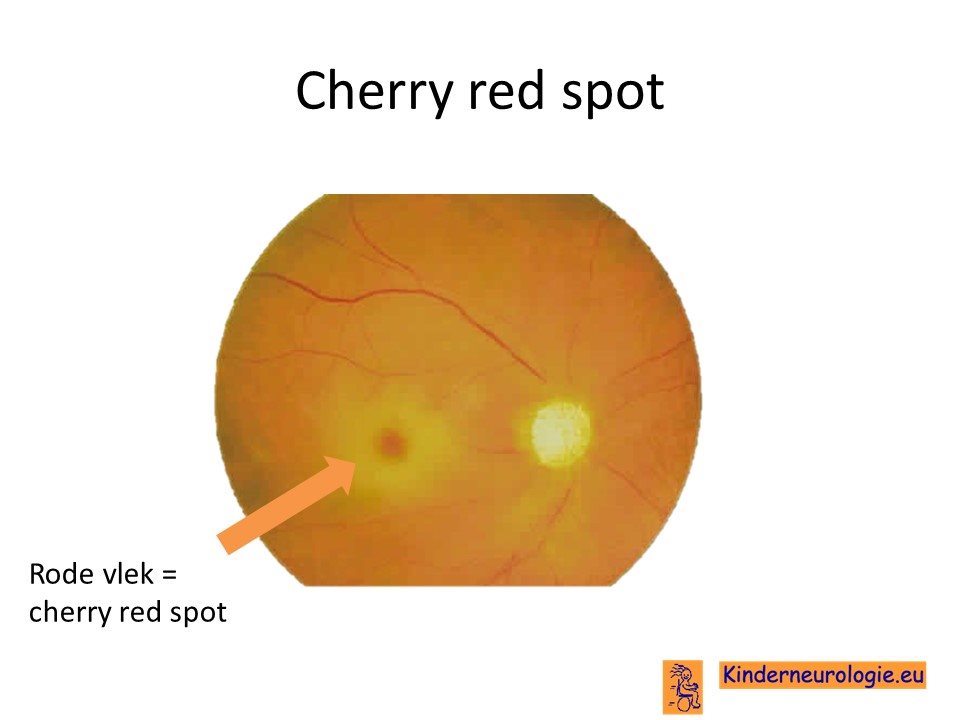
Oogarts
Kinderen met ziekte van Sandhoff worden ook altijd gezien door de oogarts. De oogarts kan een rode vlek in het netvlies zien. Dit wordt een cherry red spot genoemd en is kenmerken voor lysosomale stapelingsziektes.
Bij kinderen met de juveniele vorm of volwassenen hoeft deze rode vlek niet aanwezig te zijn. De oogarts ziet dan vaak dat de oogzenuw dunner is dan gebruikelijk. Ook kunnen afwijkingen aan het netvlies gezien worden.
EEG
Bij vermoeden op epileptische aanvallen, kan een EEG behulpzaam zijn om dit aan te tonen. De afwijkingen op het EEG zijn niet specifiek voor de ziekte van Sandhoff en kunnen ook bij andere aandoeningen worden gezien.
ECHO buik
Wanneer de juiste diagnose nog niet gesteld is, kan ECHO onderzoek van een bolle buik laten zien dat de lever en de milt vergroot zijn (bij type 1) en daarmee een belangrijke clue geven dat er sprake is van een stofwisselingsziekte.
Kindercardioloog
De kindercardioloog kan door middel van een ECHO van het hart zien of er sprake is van een verdikking van de hartspier, het vergroot raken van het hart en/of een verminderde pompfunctie van het hart.
Rontgenfoto
Door middel van een rontgenfoto kan de mate van verkromming van de wervelkolom vast gelegd worden.
Hoe wordt de ziekte van Sandhoff behandeld?
Geen genezing
Er bestaat geen behandeling die de ziekte van Sandhoff kan genezen. De behandeling is er op gericht om kinderen zo goed mogelijk te ondersteunen in het omgaan met de toenemende klachten als gevolg van het hebben van deze aandoening.
Kwaliteit van leven
Centraal in de behandeling van kinderen met deze aandoening staat het behouden van zo veel mogelijk kwaliteit van leven. Helaas nemen de klachten als gevolg van het hebben van deze aandoening in een snel of in een wat minder snel tempo toe en zullen kinderen steeds opnieuw moeten inleveren. Dat is heel moeilijk vooral voor de ouders en de andere kinderen in het gezin. Het kind zelf zal hier zelf steeds minder van mee krijgen. Het is goed als ouders samen met hun andere kinderen en familie al in een vroeg stadium nadenken op wat voor manier zij hun kindje met deze aandoening willen begeleiden. Een maatschappelijk werkende, een psycholoog en verpleegkundigen van een kindercomfortteam kunnen ouders hierbij helpen.

Tijd voor samenzijn
De zorg voor een kind met de ziekte van Sandhoff zal veel vragen van ouders. Ouders zullen veel tijd kwijt zijn met verzorging van hun kind of zelfs met medische handelingen zoals het geven van medicijnen of sondevoeding. Het is ook heel belangrijk om er ook voor te waken dat er tijd blijft voor samen zijn als gezin of even als ouders onder elkaar, voor samen knuffelen waar kinderen met deze aandoening vaak van kunnen genieten en te zoeken naar manieren van contact waar iedereen plezier aan beleefd.
Hulp vragen aan anderen (bekenden of onbekenden) is voor veel ouders lastig, maar het is wel belangrijk om in een vroeg stadium na te denken over het vragen en organiseren van hulp. Dit om te voorkomen dat ouders de hele dag bezig zijn met zorgen en er geen tijd meer over is over fijne momenten samen met het kind met de ziekte van Sandhoff, de andere kinderen in het gezin en de ouders onderling.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn voor kinderen met de ziekte van Sandhoff. Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra®), clobazam (Frisium ®) en zonisamide (Zonegran®). Wanneer deze medicijnen niet helpen, worden ook wel medicijnen met meer bijwerkingen zoals fenobarbital en fenytoïne gebruikt.
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Spasticiteit
Er bestaan ook diverse medicijnen die de verhoogde spierspanning en spasticiteit kunnen verminderen. Het meest gebruikte medicijn hiervoor is baclofen. Er wordt gezocht naar een dusdanige dosering baclofen waarbij de spierspanning verlaagd wordt zodat bewegen makkelijker wordt zonder dat de spieren te slap worden. Er bestaat ook een mogelijkheid om dit medicijn via een pompje toe te dienen, een baclofenpomp.
Met behulp van botuline toxine injecties kan de spasticiteit van de spieren waarin deze injectie wordt gegeven, gedurende een aantal maanden verminderd worden. Dit kan maken dat kinderen beter kunnen bewegen.
Naast baclofen en botuline toxine injecties kunnen ook andere medicijnen gebruikt worden, die spierspanning kunnen verlagen zoals dantrium, artane ®, benzodiazepines.
Deze medicijnen kunnen ook afwijkende standen van een arm of been (dystonie) verminderen.
Fysiotherapie
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen. De fysiotherapeut kan ook adviezen geven hoe kinderen zo goed mogelijk in een rolstoel of in bed kunnen liggen of getild kunnen worden.
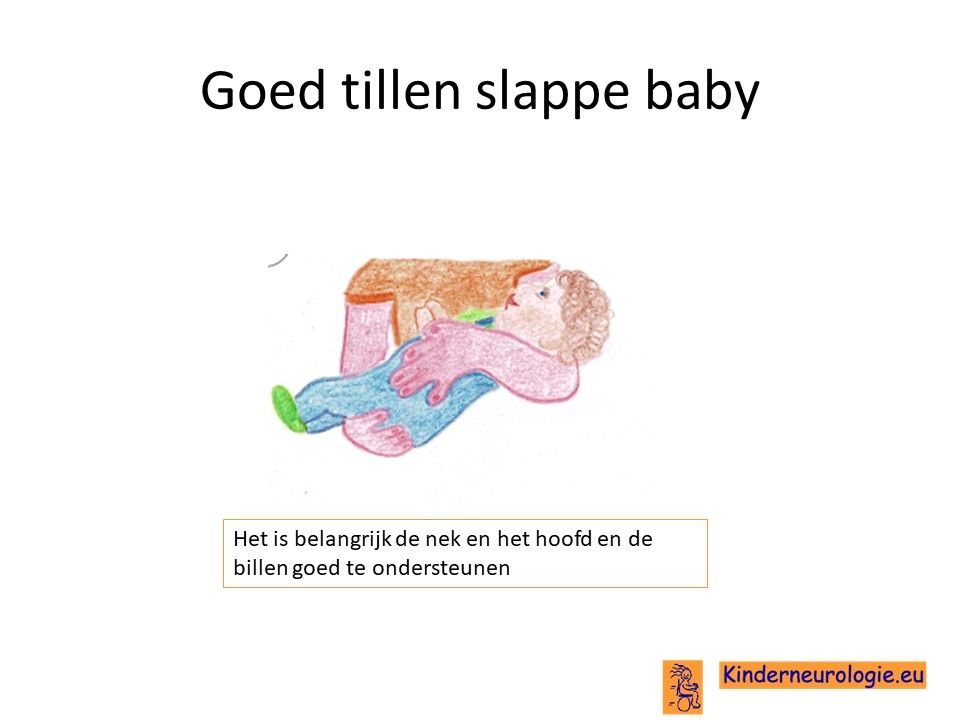
Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Jonge kinderen kunnen baat hebben bij een speciale speen op een fles om zo zelf veilig te kunnen drinken. Indikken van drinken kan soms ook helpen om verslikken in drinken te voorkomen, soms werkt het ook juist averechts. Ook is de houding waarin kinderen eten en drinken belangrijk om verslikken zo veel mogelijk te voorkomen.
Wanneer praten moeilijk wordt, kan communicatie ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken zonder woorden te gebruiken. Helaas gaan deze kinderen ook in hun denkvermogen en zichtvermogen achteruit zodat het wel steeds moeilijker wordt om ook op deze manier te communiceren.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen waarmee het kind kan spelen. Veel kinderen kunnen nog lang genieten van knuffelen en zacht aanraken, anderen genieten veel van zachte muziek.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel of een speciale matras in bed.
Voor kinderen met de juveniele vorm is het mogelijk om via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen zolang dit mogelijk is.
VISIO/Bartimeus
VISIO en Bartimeus zijn instellingen die kinderen en volwassenen die slechtziend of blind zijn begeleiden Zij kunnen vaak tips hebben hoe kinderen die slecht kunnen zien het best kunnen spelen of benaderd kunnen worden.
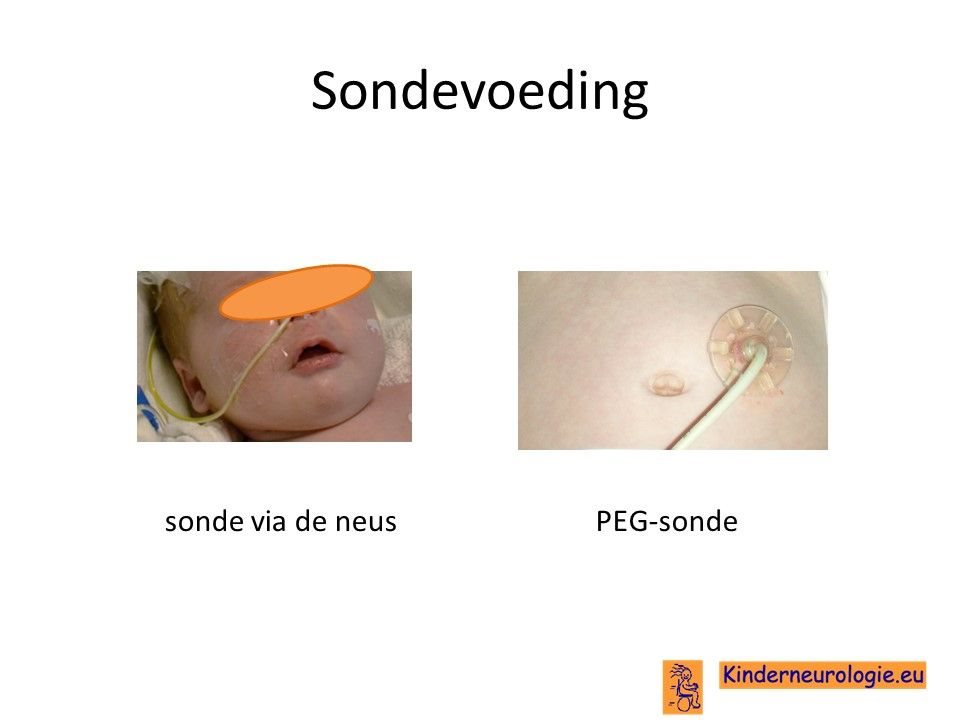
Sondevoeding
Wanneer slikken niet meer veilig verloopt, zal moeten worden besloten of het kind sondevoeding gaat krijgen. Sondevoeding wordt in eerste instantie via een neussonde gegeven. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Deze operatie kan alleen uitgevoerd worden als kinderen nog in een redelijke lichamelijke conditie zijn.
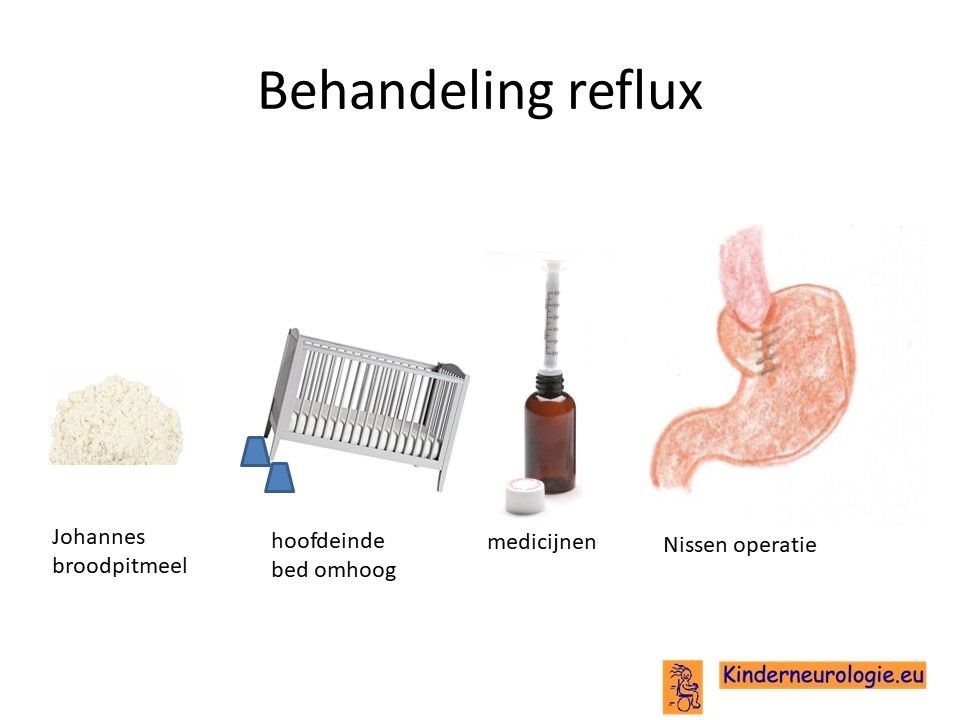
Reflux
Door een lage spierspanning of later juist door een hoge spierspanning kan de zure maaginhoud terugstromen naar de slokdarm, keel of mond wat vervelend is voor kinderen. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine en omeprazol, soms esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Het zal van de conditie van het kind afhangen of een dergelijke operatie een zinvolle behandeloptie is.
Kwijlen
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms wordt gekozen voor het medicijn trihexyfenidyl omdat dit zowel spasticiteit/dystonie als kwijlen kan verminderen.
Ook kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie er voor zorgen dat kinderen minder kwijlen.

Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Melatonine
Wanneer inslapen erg moeilijk is kan het medicijn melatonine helpen om het inslapen beter te laten verlopen. Ook kan dit zorgen voor een algeheel beter slaappatroon gedurende de hele nacht. Er bestaat inmiddels ook een langwerkende vorm van melatonine die meerwaarde kan hebben wanneer kinderen in de nacht meerdere malen wakker worden.
Onderzoek
Er wordt onderzoek gedaan naar nieuwe behandelingen die het verloop van de ziekte ziekte van Sandhoff kunnen beïnvloeden. Bij andere lysomale stapelingsziektes is het gelukt om het te kort aan het ontbrekende eiwit aan te vullen, maar voor de ziekte van Sandhoff is nog geen geschikt medicijn gevonden. Er wordt nu onderzoek gedaan of het medicijn venglustat effect kan hebben op het beloop van de ziekte. Ook wordt gekeken naar het effect van medicijn n-acetyleucine.
Ook wordt gekeken naar mogelijkheden om het foutje in het erfelijk materiaal te veranderen (gentherapie), maar tot nu toe is er geen behandeling met het gewenste effect. Stamceltransplantatie heeft niet het gewenste resultaat.
Kindercomfortteam
In Nederland zijn in de academische ziekenhuizen speciale kindercomfortteams. Dit zijn teams bestaande uit meerdere hulpverleners (verpleegkundigen, pedagogisch medewerkers, maatschappelijk werkenden, psychologen, geestelijke verzorgging, artsen) die ervaring hebben met de zorg voor kinderen met een aandoening die niet te genezen is. Dit team kijkt samen met kind en ouders hoe het kind een zo goed mogelijke kwaliteit van leven kan krijgen en hoe kind en ouders hierin zo goed mogelijk ondersteund kunnen worden. Dit kan per kind en ouders verschillen.
Thuiszorg
De zorg voor kinderen met de ziekte van Sandhoff zal steeds meer gaan vragen van ouders en andere familieleden omdat kinderen steeds minder zelf zullen kunnen. De thuiszorg kan ouders helpen bij het uitvoeren van deze zorg. Het helpt vaak om in een vroeg stadium van de ziekte al contact te hebben met de thuiszorg zodat deze een team van mensen kunnen vormen die de hulp in de toekomst kunnen gaan bieden. Er bestaat gespecialiseerde kinderthuiszorg met kinderverpleegkundigen die ervaring hebben met de zorg voor ernstig zieke kinderen.
Laatste levensfase
Helaas is de ziekte van Sandhoff een aandoening waar kinderen aan komen te overlijden. Veel ouders vinden dit spannend en proberen hier zo min mogelijk aan te denken. Ouders die eerder hebben meegemaakt dat hun kindje is overleden aan deze ziekte geven achteraf vaak aan, dat zij dit niet als eng of hebben beleefd. Het helpt vaak om over dit moeilijke onderwerp van te voren te spreken met de kinderneuroloog, de verpleegkundige van het kindercomfortteam, de huisarts, de thuiszorg, de psycholoog of de maatschappelijk werkende. Het boek koesterkind bevat voor ouders veel waardevolle informatie. Het kenniscentrum kinderpalliatieve zorg is een stichting voor kinderen in een palliatieve fase die ouders hierbij ook kan helpen en weet welke mogelijke opties en keuzes er zijn voor ouders. Zo kunnen ouders zorgen dat de laatste levensfase en het overlijden van hun kind, hoe moeilijk ook, verloopt op een manier die het beste bij hen past.
Begeleiding
Een maatschappelijk werkende of psycholoog kan ouders en andere kinderen in het gezin begeleiding geven hoe om te gaan met het nieuws dat hun kind deze ernstige aandoening heeft. Samen met hen kunnen ouders kijken welke manier van begeleiden van hun kind met deze ernstige ziekte het beste bij de ouders past. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Contact met andere ouders
Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met de ziekte van Sandhoff. Ook is lotgenotencontact mogelijk via de vereniging voor volwassen en kinderen met een stofwisselingsziekte.
Wat betekent het hebben van de ziekte van Sandhoff voor de toekomst?
Toename klachten
Kinderen en volwassenen met de ziekte van Sandhoff krijgen in toenemende mate meer klachten. Op jonge leeftijd verloopt de toename van de klachten in een hoger tempo dan wanneer de klachten pas op latere leeftijd ontstaan. Uitzonderingen hierop bestaan. Er zijn ook kinderen met een langzamer beloop en volwassenen met een snel beloop.
Overlijden
Toename van klachten zorgt er voor dat kinderen steeds minder kunnen functioneren en verzwakken in hun conditie. Uiteindelijk zullen kinderen, vaak aan de gevolgen van een longontsteking komen te overlijden. Kinderen met de infanitle vorm van ziekte van Sandhoff komen meestal te overlijden tussen de leeftijd van twee en vier jaar. Er bestaan hierop uitzonderingen. Kinderen met de laat-infantiele vorm komen meestal te overlijden tussen de leeftijd van 5 en 25 jaar.
Wat de levensverwachting is van volwassenen met deze ziekte is niet goed bekend.
Kinderen krijgen
De meeste kinderen zullen vanwege hun beperkte levensverwachting en beperkingen niet in staat zijn om zelf kinderen te gaan krijgen.
Wanneer een volwassene met de adulte vorm kinderen krijgt, dan is de kans erg klein dat deze kinderen de ziekte van Sandhoff zullen krijgen. Dit kan alleen wanneer de partner drager is van een fout in het HEXB-gen of wanneer de partner zelf ook de ziekte van Sandhoff heeft.
Hebben broertjes en zusjes een vergrote kans om de ziekte van Sandhoff te krijgen?
Erfelijke ziekte
De ziekte van Sandhoff is een erfelijke ziekte. Meestal blijken beide ouders drager te zijn van een foutje in het HEXB-gen. Broertjes en zusjes hebben dan 25% kans om zelf ook de ziekte van Sandhoff te krijgen.
Een klinisch geneticus kan daar meer informatie over geven.

Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook de aandoening heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica.

Preïmplantatie Genetische Diagnostiek (PGD)
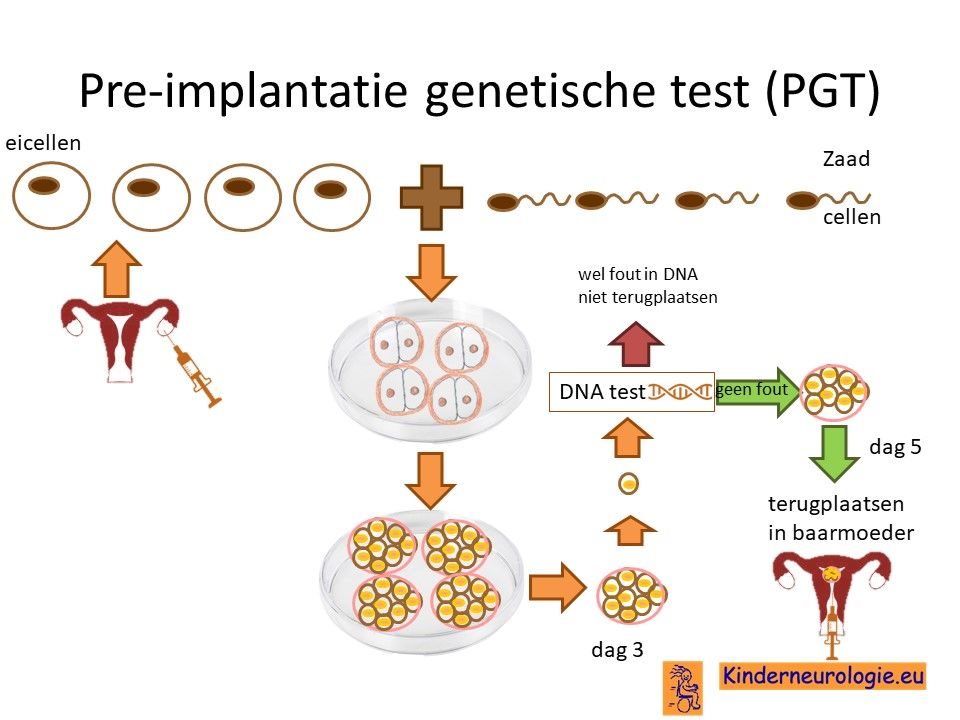
Stellen die eerder een kindje hebben gehad met ziekte van Sandhoff kunnen naast prenatale diagnostiek ook in aanmerking voor preïmplantatie genetische diagnostiek(PGD.) Bij PGD wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van de ziekte van Sandhoff. Alleen embryo’s zonder de aanleg voor de ziekte van Sandhoff komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgdnederland.nl.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links
www.stowisselingsziekten.nl
(Nederlandse vereniging van mensen met een stofwisselingsziekte)
Referenties
- Genetics and Therapies for GM2 Gangliosidosis. Cachon-Gonzalez MB, Zaccariotto E, Cox TM. Curr Gene Ther. 2018;18:68-89
- Natural History of Adult Patients with GM2 Gangliosidosis. Masingue M, Dufour L, Lenglet T, Saleille L, Goizet C, Ayrignac X, Ory-Magne F, Barth M, Lamari F, Mandia D, Caillaud C, Nadjar Y. Ann Neurol. 2020;87:609-617
Laatst bijgewerkt: 22 april 2020
Auteur: JH Schieving
