Wat is het CDG-syndroom type 1c?
Het CDG-syndroom type 1c is een aangeboren stofwisselingsziekte waarbij kinderen een ontwikkelingsachterstand hebben in combinatie met een lage spierspanning en een verhoogde kans op het krijgen van epilepsieaanvallen.
Hoe wordt CDG-syndroom type 1c ook wel genoemd?
CDG is een afkorting die staat voor de Engelse termen congenital disorder of glycosylation. Het woord congenitaal betekent aangeboren, kinderen hebben deze aandoening al voor de geboorte. Glycosylation is de naam voor een stap in de stofwisseling waarbij aan eiwitten een suikergroep wordt gehangen zodat deze eiwitten beter hun werk kunnen doen. Er bestaan inmiddels zeer veel verschillende vormen van CDG-syndroom. Dit type heeft de naam 1c gekregen. De aandoening wordt ook wel afgekort als CDG-1c.
ALG6-CDG syndroom
Ook wordt de term ALG-CDG syndroom wel gebruikt. Kinderen met CDG-syndroom type 1c hebben namelijk een foutje in een stukje DNA wat ALG6-gen wordt genoemd.
Hoe vaak komt CDG-syndroom type 1c voor bij kinderen?
CDG-syndroom type 1c is een zeldzame ziekte. Geschat wordt dat deze aandoening bij minder één op de 100.000 kinderen voorkomt.
Geschat wordt dat in Nederland ongeveer 15 patiënten wonen met CDG-syndroom type 1c.
Van alle types CDG-syndroom is dit type het tweede meest voorkomende type CDG-syndroom.
Bij wie komt CDG-syndroom type 1c voor?
CDG-syndroom type 1c is al voor de geboorte aanwezig. Het duurt even voordat de eerste klachten ontstaan. De eerste klachten ontstaan meestal op de kinderleeftijd.
Zowel jongens als meisjes kunnen CDG-syndroom type 1c krijgen.
Waar wordt CDG-syndroom type 1c door veroorzaakt?
Fout in erfelijk materiaal
CDG-syndroom type 1c wordt veroorzaakt door een fout in het erfelijk materiaal. Deze fout bevindt zich op het zogenaamde 1e chromosoom. De plaats van de fout op het 1e chromosoom wordt het ALG6-gen genoemd. Bepaald type fouten die vaak voorkomen in dit ALG6-gen zijn p.A333V en p.I299Del. Kinderen met het p.A333V fout hebben vaak meer problemen dan kinderen met andere type foutjes.

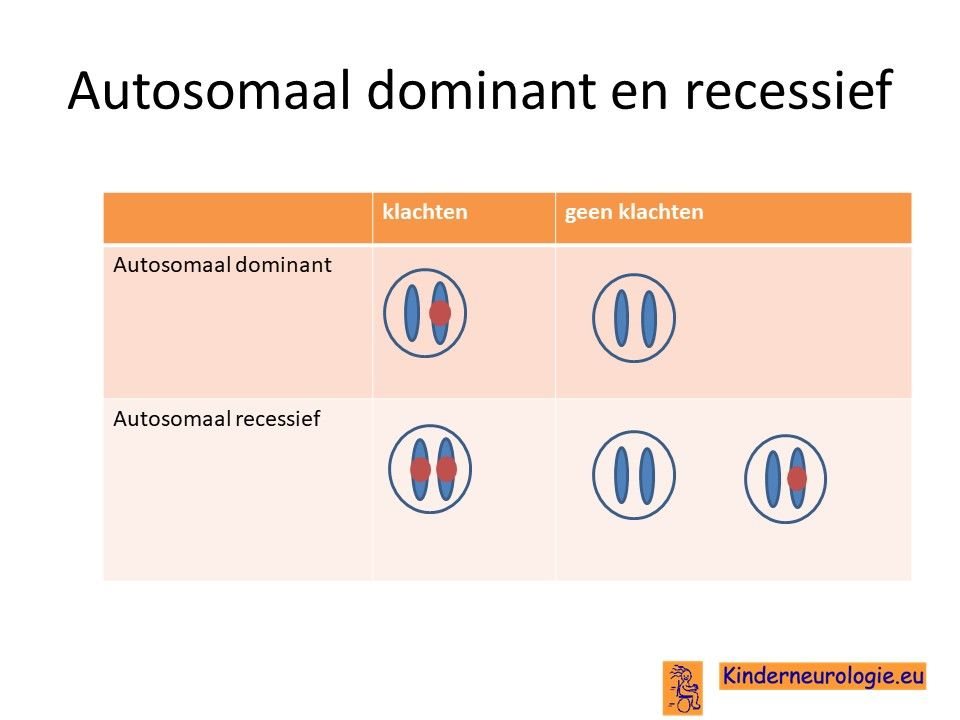
Autosomaal recessief
CDG-syndroom type 1c erft op zogenaamd autosomaal recessieve manier over. Dat wil zeggen dat een kind pas klachten krijgt wanneer beide chromosomen 1 allebei een fout bevatten op plaats van het ALG6-gen.
Dit in tegenstelling tot een autosomaal dominante aandoening, waarbij een fout op één van de twee chromosomen 1 al voldoende is om een ziekte te krijgen.
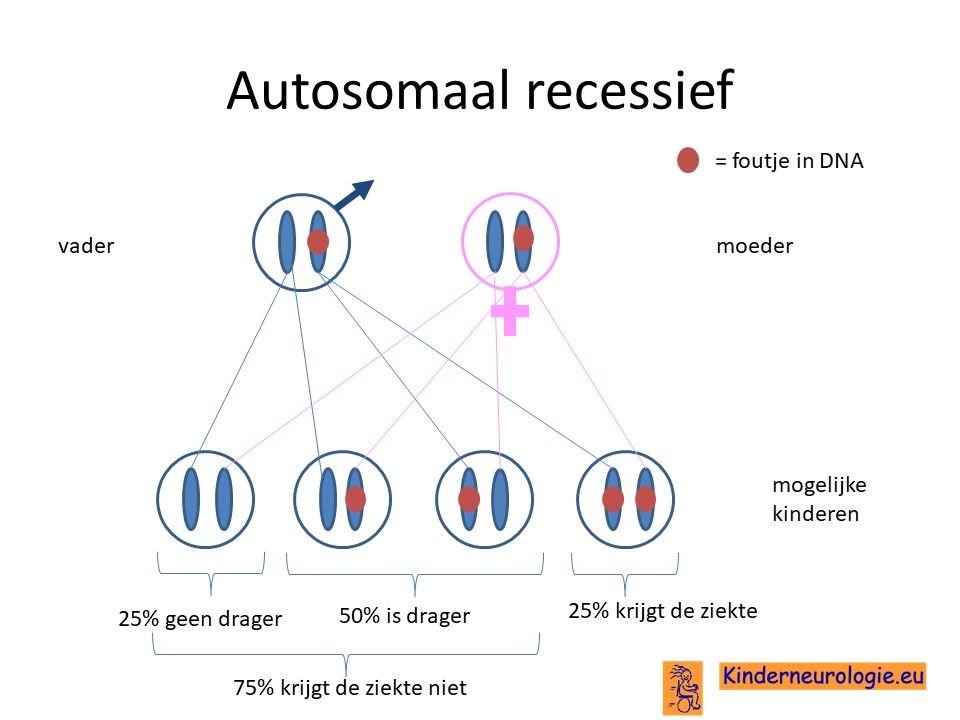
Ouders drager
Bij een autosomaal recessieve aandoening zijn vaak beide ouders drager van een foutje in het ALG6-gen. Ze hebben dus een ALG6-gen met afwijking en een ALG6-gen zonder afwijking. Omdat ze zelf ook een gen zonder afwijking hebben, hebben de ouders zelf geen klachten.
Wanneer beide ouders drager zijn, dan hebben zij 25 % kans om een kindje te krijgen met CDG-syndroom type 1c.
Ontbreken eiwit
Als gevolg van de fout in het erfelijk materiaal wordt een bepaald eiwit niet aangemaakt. Dit eiwit heeft een moeilijke naam namelijk dolichol pyrofosfaat Man(9)GlcNAc(2)-PP- alpha-1,3-glucosyltransferase. Dit eiwit speelt een belangrijk rol bij het bouwen van suikergroepen (oligosachariden) die later aan eiwitten en vetten worden gehangen zodat deze eiwitten en vetten zo optimaal mogelijk kunnen werken.
Door het foutje in het DNA worden bij kinderen met deze aandoening verschillende eiwitten en vetten niet voorzien van een suikergroep. Deze eiwitten en vetten werken daardoor minder optimaal. Deze eiwitten en vetten zijn nodig voor goede werking van hersenen, zenuwen en spieren. Dit maakt dat kinderen met deze aandoening problemen hebben met de werking van de hersenen, de zenuwen en de spieren.

Wat zijn de symptomen van CDG-syndroom type 1c?
Variatie
Er bestaat een grote variatie in hoeveelheid en ernst van de symptomen tussen verschillende kinderen met CDG-syndroom type 1c. Kinderen krijgen vaak niet alle onderstaande symptomen, het ene kind kan een andere combinatie aan symptomen hebben dan het andere kind. Van te voren valt niet goed te voorspellen van welke symptomen een kind last zal gaan krijgen.
Problemen met drinken
Kinderen met deze aandoening hebben vaak problemen met drinken. Kinderen pakken de borst of de speen niet goed vast en laten deze gemakkelijk weer los. Het voeden van baby’s met deze aandoening kost vaak veel tijd. Op een gegeven moment zijn baby’s te moe om te kunnen drinken terwijl zij nog niet voldoende voeding hebben binnen gekregen. Daardoor zijn baby’s met deze aandoening vaak licht van gewicht. Dit wordt ook wel failure to thrive genoemd.
Lage spierspanning
Kinderen met het CDG-syndroom type 1c hebben meestal een lage spierspanning. Kinderen voelen slap en niet stevig aan. Hoofd, armen en benen moeten goed ondersteund worden, wanneer kinderen opgetild worden. Door de lage spierspanning kunnen kinderen hun gewrichten overstrekken. Ook is het voor kinderen vanwege de lage spierspanning in de nek veel moeilijker om hun hoofd op te tillen. Veel kinderen met deze aandoening hebben platvoetjes.
Epilepsie
Een groot deel van de kinderen met CDG-syndroom type 1c heeft last van epilepsieaanvallen. De aanvallen ontstaan meestal al voor de leeftijd van één jaar. Een deel van de kinderen heeft aanvallen met schokjes op verschillende plaatsen in het lichaam (myoclonieën), een ander deel van de jonge kinderen heeft aanvallen waarbij de armen en benen naar elkaar toe bewegen en kinderen een in elkaar duikende beweging maken (salaamkrampen). Deze typische aanvallen horen bij een specifiek epilepsiesyndroom, wat syndroom van West wordt genoemd. Een op de vier kinderen met CDG-syndroom type 1c krijgt te maken met dit epilepsiesyndroom.
Wanneer kinderen ouder worden kunnen ook ander soort epilepsie aanvallen ontstaan, aanvallen met bijvoorbeeld verstijven van armen en/of benen (tonische aanvallen) of aanvallen met schokken van de armen en benen (clonische aanvallen)
Ontwikkelingsachterstand
Kinderen met deze aandoening ontwikkelen zich langzamer dan kinderen zonder deze aandoening. Kinderen gaan later rollen, zitten, staan en lopen dan andere kinderen. Ongeveer de helft van de kinderen is in staat om zelfstandig te leren lopen. De andere helft van de kinderen heeft een rolstoel nodig om zich te kunnen verplaatsen.
Kinderen met een moeilijk behandelbare vorm van epilepsie zijn vaak verder achter in hun ontwikkeling dan kinderen zonder epilepsie of kinderen waarbij de epilepsie met behandeling onder controle is.
Problemen met praten
Het is voor kinderen met deze aandoening vaak moeilijk om te leren praten. De eerste woordjes komen later dan gebruikelijk. Een deel van de kinderen is alleen in staat om losse woordjes te zeggen, een ander deel van de kinderen is in staat om zinnen te maken. Het begrijpen van wat anderen zeggen gaat kinderen met deze aandoening gemakkelijker af dan het zelf praten.
Ook hier geldt dat kinderen met een moeilijk behandelbare vorm van epilepsie vaak meer moeite hebben om te leren praten, dan kinderen zonder of met een milde vorm van epilepsie.
Problemen met leren
De meeste kinderen met CDG-syndroom type 1c hebben problemen met leren. De mate van problemen kan sterk verschillen. Sommige kinderen hebben milde problemen, andere kinderen zijn moeilijk lerend of zeer moeilijk lerend.
Problemen met het evenwicht
Het bewaren van het evenwicht is moeilijker voor kinderen met deze aandoening. De helft van de kinderen met deze aandoening heeft hier problemen mee. Kinderen vallen gemakkelijker doordat zij hun evenwicht verliezen. Om dit te voorkomen zetten kinderen hun voeten verder uit elkaar, waardoor zij minder gemakkelijk vallen. De problemen met het bewaren van het evenwicht worden door dokters ataxie genoemd.
Trillen van de handen
Trillen van de handen komt vaker voor bij kinderen met deze aandoening. De handen trillen vooral wanneer kinderen iets met hun handen moeten doen. Door dit trillen, is het moeilijker om bijvoorbeeld te schrijven, de lepel naar de mond te brengen of de knoop door het knoopsgat te doen.
Minder spierkracht
Kinderen met CDG-syndroom type 1c zijn vaak minder sterk in hun spieren dan andere kinderen. Vooral de spieren van de schouders en van het bekken zijn minder sterk. Kinderen hebben hierdoor moeite met omhoog komen uit zittende houding en met het heffen van de armen boven het hoofd. Door de spierzwakte zijn kinderen sneller moe en hebben ook gemakkelijker last van spierpijn.
Wisselend gedrag
Kinderen met deze aandoening hebben vaak bij periode last van veranderd gedrag. Tijdens deze periode zijn kinderen vaak stil, wat somber en terug getrokken. Zij hebben minder behoefte aan contact met andere mensen. Deze periodes komen en gaan. Soms worden deze periodes met terug getrokken gedrag afgewisseld met periodes waarin kinderen boos en ook agressief gedrag kunnen laten zien.
Autistiforme kenmerken
Een deel van de kinderen met deze aandoening heeft autistiforme kenmerken. Kinderen zijn meer in zichzelf gekeerd en hebben niet zo’n behoefte aan contact met andere mensen. Het maken van oogcontact vinden kinderen lastig. Vaak hebben kinderen voorkeur voor bepaald speelgoed of een bepaalde hobby waar zij het liefst de hele tijd mee bezig zijn. Kinderen hebben weinig interesse in ander speelgoed of andere hobby. Ook houden kinderen met autistiforme kenmerken vaak van een vast voorspelbaar ritme in de dag. Zij vinden het heel moeilijk wanneer er onverwachte gebeurtenissen plaats vinden of wanneer er afgeweken wordt van dit ritme. Hierdoor kunnen kinderen erg overstuur raken en verdrietig of boos worden.
Stereotypieën
Veel kinderen met dit syndroom maken graag bewegingen met hun armen en hun handen die vaak terug keren. Zulke bewegingen worden stereotypieën genoemd. Sommige kinderen gaan wapperen met hun handen, anderen maken draaiende bewegingen of wrijvende bewegingen over de borst heen. Deze bewegingen komen vaak voor wanneer kinderen iets heel leuks of iets spannends gaan doen. Kinderen hebben zelf geen last van deze bewegingen.
Problemen met slapen
Slaapproblemen komen vaak voor bij kinderen met dit syndroom. Sommige kinderen hebben moeite met het inslapen. Een groot deel van de kinderen wordt ’s nachts regelmatig wakker en komt dan maar moeilijk weer in slaap. Ontroostbaar huilen tijdens de nacht komt regelmatig voor. Ook zijn kinderen vaak vroeg in de ochtend wakker.
Bij een deel van de kinderen worden deze slaapproblemen veroorzaakt door epilepsie gedurende de nacht.
Uiterlijke kenmerken
Bij veel syndromen hebben kinderen vaak wat veranderde uiterlijke kenmerken. Hier hebben kinderen zelf geen last van, maar het kan de dokters helpen om te herkennen dat er sprake is van een syndroom en mogelijk ook van welk syndroom. Ook maakt dit vaak dat kinderen met hetzelfde syndroom vaak meer op elkaar lijken dan op hun eigen broertjes en zusjes, terwijl de kinderen toch niet familie van elkaar zijn.
Kinderen met het CDG-syndroom type 1c hebben niet veel bijzondere uiterlijke kenmerken. Bij een deel van de kinderen liggen de ogen dieper dan gebruikelijk. Soms staan de ogen wat verder uit elkaar dan gebruikelijk. De schedel kan ter hoogte van de slapen wat smaller zijn dan op andere plaatsen.
Een deel van de kinderen heeft korte vingers en korte tenen. Sommige kinderen hebben korte armen. Er zijn kinderen die een vingerkootje minder hebben dan gebruikelijk.
Lengte en gewicht
Vaak zijn kinderen met deze aandoening kleiner dan hun leeftijdsgenoten en ook lichter van gewicht dan hun leeftijdsgenoten. Op de tienerleeftijd kunnen kinderen met deze aandoening juist last krijgen van een hoger gewicht dan gebruikelijk.
Klein hoofdje
Een deel van de kinderen met deze aandoening heeft een kleinere hoofdomtrek dan gebruikelijk. Dit wordt ook wel microcefalie genoemd.
Abnormale vetverdeling
Bij andere vormen van CDG-syndroom valt vaak op dat kinderen op bepaalde plaatsen in het lichaam ophopingen hebben van vetweefsel. Dit is meestal niet het geval bij kinderen met ALG6-CDG syndroom. Bij een klein deel van de kinderen zijn er wel zogenaamde vetkussentjes te zien op de vingertoppen. Hier hebben kinderen zelf geen last van.
Problemen met zien
Scheelzien komt vaak voor bij kinderen met deze aandoening. Bij een deel van de kinderen maken de ogen schokkende bewegingen. Dit wordt nystagmus genoemd. Kinderen hebben hier zelf geen last van, de hersenen zorgen dat kinderen gewoon een stilstand beeld krijgen te zien.
Een deel van de kinderen heeft netvliesaandoening die retinitis pigmentosa wordt genoemd. Door deze aandoening werkt het netvlies niet goed. Kinderen hebben hierdoor in het begin moeite om in de schemer en in het donker goed te kunnen zien. Vaak kunnen kinderen niet goed tegen fel licht en dragen zij buiten het liefst een zonnebril. Ook kunnen geleidelijk aan overdag problemen met zien ontstaan. Een klein deel van de kinderen heeft last van hangende oogleden. Dit wordt ook wel ptosis genoemd. Hierdoor kunnen kinderen er moe uit zien terwijl zij niet moe zijn.
Problemen met horen
Een klein deel van de kinderen met CDG-syndroom type 1c is slechthorend.
Gebit
Een deel van de kinderen heeft minder tanden en kiezen dan gebruikelijk.
Hartafwijking
Een klein deel van de kinderen met deze aandoening heeft een hartafwijking. Het hart is te groot en minder goed in staat om het bloed rond te pompen. Dit wordt ook wel een dilaterende cardiomyopathie genoemd door dokters. Kinderen kunnen hierdoor last hebben van vermoeidheid of van duizeligheid.
Bloedarmoede
Een deel van de kinderen met deze aandoening heeft last van bloedarmoede. Bloedarmoede kan zorgen voor vermoeidheidsklachten en een bleke huidskleur.
Darmafwijking
Een klein deel van de kinderen met deze aandoening heeft een darmafwijking. Via de darmen lekken heel veel eiwitten weg, waardoor kinderen een tekort aan eiwitten in het lichaam krijgen. Deze aandoening wordt protein losing enteropathie genoemd. Dit zorgt voor klachten van diarree, buikpijn en vocht vasthouden in het lichaam.
Bij een klein deel van de kinderen zijn de lever en de milt groter dan gebruikelijk.
Lage bloedsuiker
Een deel van de kinderen met deze aandoening krijgt gemakkelijker last van een te lage bloedsuiker waarde. Dit geeft klachten van trillerigheid en soms ook van agressief gedrag. Deze lage bloedsuikers komen vooral op jonge leeftijd of tijdens de puberteit voor.
Te trage schildklier
Bij een deel van de kinderen werkt de schildklier te traag. Dit kan klachten geven van moeheid, een lage lichaamstemperatuur en van verstopping van de darmen.
Problemen met de bloedstolling
Bepaalde eiwitten die nodig zijn voor het stollen van bloed in geval van een wondje, werken niet goed bij kinderen met deze aandoening. Het gaat om eiwitten zoals proteïne C, antitrombine III en factor XI. Hierdoor stoppen wondjes minder snel met bloeden. Ook kunnen kinderen gemakkelijker en blauwe plek krijgen wanneer zij zich stoten. Meestal zijn de problemen met de bloedstolling niet dusdanig ernstig dat kinderen hier last van hebben.
Gevoeligheid voor infecties
Kinderen met deze aandoening zin gevoeliger voor het krijgen van infecties, zoals luchtweginfectie of oorontsteking.
Osteoporose
De botten van kinderen met CDG-syndroom type 1c zijn vaak minder sterk opgebouwd dan gebruikelijk is. Hierdoor kunnen kinderen gemakkelijker een botbreuk oplopen wanneer zij vallen.
Armen en benen
Een deel van de kinderen met deze aandoening heeft kortere armen dan gebruikelijk. Bij sommige kinderen kunnen de ellebogen en de knieën niet helemaal recht gemaakt worden. Dit wordt ook wel een contractuur genoemd.
Scoliose
Kinderen met deze aandoening hebben een verhoogde kans op het krijgen van een zijwaartse verkromming van de wervelkolom. Zo’n zijwaartse verkromming wordt een scoliose genoemd. Een milde scoliose zal geen klachten geven. Toename van de scoliose kan zorgen voor rugpijnklachten, problemen met lang zitten of staan of in ernstige gevallen problemen met ademhalen.
Hoe wordt de diagnose CDG-syndroom type 1c gesteld?
Verhaal en onderzoek
Aan de hand van het verhaal van kind met een ontwikkelingsachterstand kan gedacht worden aan een stofwisselingsziekte als oorzaak van de ontwikkelingsachterstand. Er bestaan echter zeer veel verschillende aandoeningen die allemaal soortgelijke klachten kunnen veroorzaken. Er zal dus aanvullend onderzoek nodig zijn om de juiste diagnose te stellen.
Bloedonderzoek
Routinebloedonderzoek laat vaak weinig bijzonderheden zien die aan deze aandoening doen denken. ASAT en ALAT, die informatie geven over de leverfunctie, kunnen verhoogd zijn, vooral in periodes waarin kinderen zien zijn. De bloedglucose waarde kan verlaagd zijn.
De waarde van het stofje cholesterol in het bloed is vaak verlaagd. Ook kunnen de waardes van de stollingsfactoren proteïne C, antitrombine III en factor XI verlaagd zijn. Het is goed om met regelmaat te controleren of er aanwijzingen zijn voor het ontstaan van bloedarmoede.
Bij kinderen met darmproblemen kan het albumine verlaagd zijn. Een deel van de kinderen heeft verlaagde waardes van schildklierhormoon in het bloed.
Stofwisselingsonderzoek
Aan de hand van een buisje bloed en urine kan stofwisselingsonderzoek worden verricht. Door middel van dit stofwisselingsonderzoek kan de diagnose CDG-syndroom worden gesteld. Bij stofwisselingsonderzoek wordt namelijk gezien dit er een abnormale waarde wordt gevonden bij isoelectrisch focussing onderzoek van het stofje transferrine. Dit geeft aan dat er sprake is van het CDG-syndroom, maar niet van welke type CDG-syndroom er sprake is.
DNA-onderzoek.
Met behulp van een buisje bloed kan DNA onderzoek worden verricht, Bij dit onderzoek kan een foutje worden aangetoond op het 1e chromosoom in het ALG6-gen. Hiermee kan de diagnose bevestigd worden.
Tegenwoordig kan de diagnose ook gesteld worden wanneer op grond van het hebben van een ontwikkelingsachterstand uitgebreid genetische onderzoek gedaan wordt in de vorm van whole exome sequencing onderzoek. Op die manier kan de diagnose ook gesteld worden zonder dat er specifiek aan deze aandoening gedacht is.

MRI-scan van de hersenen
Kinderen met een ontwikkelingsachterstand zullen vaak een MRI scan krijgen om te kijken of op deze manier de oorzaak van de ontwikkelingsachterstand te achterhalen is. Bij een klein deel van de kinderen met deze aandoening is te zien dat de kleine hersenen kleiner zijn dan gebruikelijk. Vooral het middenstuk van de kleine hersenen (vermis) is vaak dunner dan normaal. Soms is de hersenbalk dunner dan gebruikelijk. Bij kinderen met een ernstige vorm van deze aandoening kan ook het volume van de grote hersenen kleiner zijn dan gebruikelijk.
EEG
Wanneer er een verdenking bestaat op het voorkomen van epileptische aanvallen, kan een EEG gemaakt worden om te beoordelen of er daadwerkelijk sprake is van epileptische aanvallen. De afwijkingen die op het EEG worden gezien zijn niet kenmerkend voor deze aandoening, maar kunnen bij veel verschillende aandoeningen worden gezien.
EMG
Met behulp van een EMG onderzoek kan aangetoond worden dat de zenuwen in de armen en benen langzamer werken dan gebruikelijk. Dit wordt een axonale polyneuropathie genoemd.
Oogarts
Kinderen met CDG-syndroom type 1c worden ook altijd gezien door de oogarts. De oogarts kan beoordelen of er aanwijzingen zijn voor het ontstaan van een afwijking aan het netvlies (retinitis pigmentosa).
KNO-arts
Wanneer er twijfels zijn over het gehoor, kan de KNO-arts een gehoortest verrichten om te beoordelen of er sprake is van slechthorendheid.
Kindercardioloog
De kindercardioloog kan door middel van een ECHO onderzoek van het hart bekijken of er aanwijzingen zijn voor vergroting van de hartspier of een verminderde pompfunctie van het hart.
ECHO van de buik
ECHO onderzoek van de buik kan laten zien of er sprake is van een vergrote lever of milt.
Röntgenfoto
Door middel van een röntgenfoto kan opgespoord worden of er aanwijzingen zijn voor verkorte botten, het ontbreken van vingerkootjes of van het ontstaan van een zijwaartse verkromming van de wervelkolom (scoliose).
Dexa-scan
Door middel van een dexa-scan kan gekeken worden of de botdichtheid voldoende is of dat er aanwijzingen zijn voor het ontstaan van osteoporose.

Hoe wordt CDG-syndroom type 1c behandeld?
Geen genezing
Er bestaan geen behandeling die het CDG-syndroom type 1c kan genezen. De behandeling bestaat uit het zo goed mogelijk behandelen van bijkomende problemen en het leren omgaan met de gevolgen die het hebben van deze aandoening heeft.
Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo min mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn. Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®).
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Voorkomen botontkalking
Om botontkalking te voorkomen is het belangrijk dat kinderen en volwassenen met deze aandoening regelmatig en elke dag bewegen. Het gebruik van extra calcium en vitamine D kan ook helpen om botontkalking te voorkomen. Wanneer er ondanks deze maatregelen toch botontkalking ontstaat, zullen andere medicijnen nodig zijn, zogenaamde bisfosfonaten.

Fysiotherapie
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen.
Wanneer er problemen zijn met het bewaren van de balans dan kan een wandelstok, kruk, looprekje of rollator helpen om de balans wel te kunnen bewaren. Een fysiotherapeut kan advies geven, welk hulpmiddel het beste gebruikt kan worden.
Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Sommige kinderen hebben baat bij een speciale speen (special need speen) waardoor het drinken uit de fles beter verloopt. Moeders kunnen borstvoeding kolven, zodat kinderen op deze manier toch borstvoeding als voeding kunnen krijgen via de fles.
Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Praten kan ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken ook als ze nog geen woorden kunnen gebruiken. Sommige kinderen hebben baat bij een spraakcomputer.
Diëtiste
Wanneer kinderen onvoldoende groeien, kan een diëtiste kijken hoe met energieverrijkte voeding toch voor een voldoende groei kan worden gezorgd. De diëtiste kan ook adviezen geven over sondevoeding. Kinderen met darmproblemen kunnen baat hebben bij een speciaal dieet met weinig vet en met voorverteerde eiwitten.
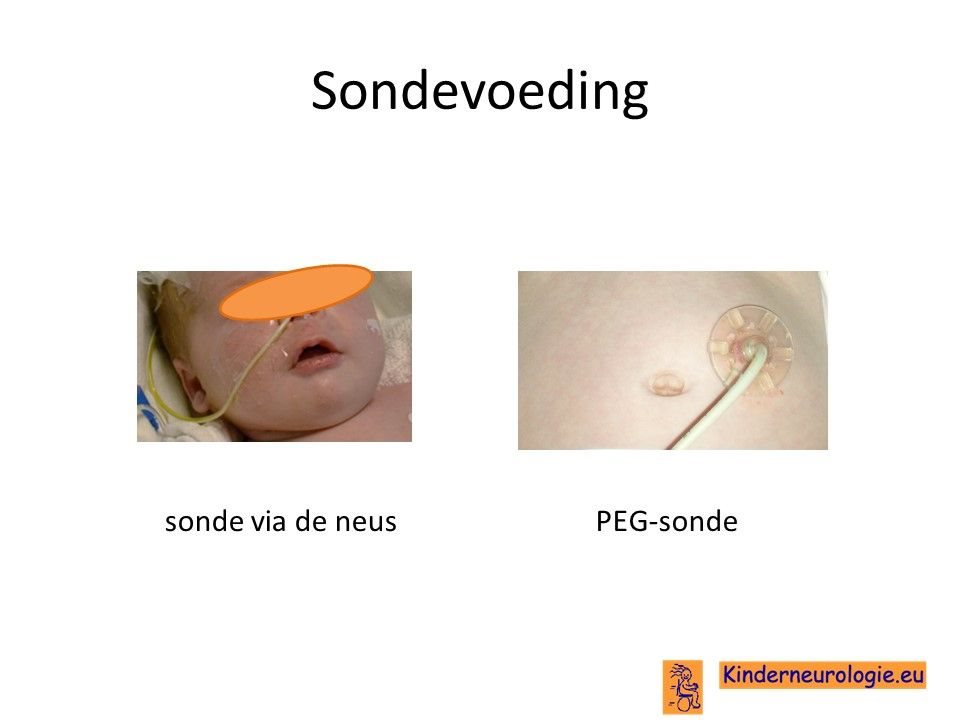
Sondevoeding
Veel kinderen met dit syndroom hebben moeite met het drinken van voeding uit de borst of uit de fles. Wanneer kinderen onvoldoende groeien, kan het nodig zijn om kinderen voeding via een sonde te gaan geven, zodat kinderen wel voldoende voeding binnen krijgen om te kunnen groeien. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.
Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.

School
De meeste kinderen met het CDG syndroom type 1c volgen speciaal onderwijs. In het speciaal onderwijs zijn de klassen kleiner en kan het lesprogramma meer afgestemd worden op de mogelijkheden van het kind. Vanwege de lichamelijke beperkingen gaan veel kinderen naar een school verbonden aan een revalidatiecentrum.
Een deel van de kinderen is nier leerbaar en gaat naar een kinderdagcentrum toe.
Orthopedagoog
Een orthopedagoog kan ouders tips en adviezen geven hoe om gaan met problemen met bijvoorbeeld boos worden of contact maken.
Kinder- en jeugdpsychiater
Een kinder- en jeugdpsychiater kan adviezen geven bij stemmingsstoornissen, depressie, psychose of agressie. Soms is tijdelijk een behandeling met medicatie nodig.
Slaap
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig.
Oogarts
Een deel van de kinderen heeft een bril nodig om goed te kunnen zien. Wanneer kinderen scheel kijken, dan kan het nodig zijn om een oog een aantal uur per dag af te plakken, om op die manier te voorkomen dat kinderen een lui oog ontwikkelen.
VISIO/Bartimeus
VISIO en Bartimeus zijn instellingen die kinderen en volwassenen die slechtziend of blind zijn begeleiden. Zij kunnen vaak tips hebben hoe kinderen die slecht kunnen zien het best kunnen spelen of benaderd kunnen worden.
KNO-arts
Bij een deel van de kinderen zijn buisjes nodig om beter te kunnen horen. Een ander deel van de kinderen heeft baat bij een gehoorapparaat.
Kindercardioloog
De kindercardioloog kan beoordelen of het nodig is om kinderen te behandelen met medicijnen om de functie van het hart te ondersteunen.
Te trage schildklier
Kinderen die een te traag werkende schildklier hebben, kunnen behandeld worden met schildklierhormonen in tabletvorm.
Scoliose
De mate van zijwaartse kromming van de wervelkolom moet goed in de gaten gehouden worden. Wanneer de kromming te erg wordt, kan dit problemen geven voor het goed kunnen staan en zitten en de ademhaling beïnvloeden. Wanneer de verkromming te erg wordt, kan verdere verkromming tegengegaan worden door een korset. Indien een korset onvoldoende werkt, is soms een operatie nodig waarbij de wervelkolom wordt vastgezet zodat de verkromming niet meer toe zal kunnen nemen.
Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is.

Contact met andere ouders
Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met CDG-syndroom type 1c. Ook is lotgenotencontact mogelijk via de VKS: vereniging voor volwassen en kinderen met een stofwisselingsziekte.
Wat betekent het hebben van CDG-syndroom type 1c voor de toekomst?
Stabiliseren
De meeste kinderen met deze aandoening hebben vooral op jonge leeftijd last van het ontstaan van nieuwe problemen. Vanaf de lagere schoolleeftijd blijven de problemen vaak min of meer stabiel. Kinderen gaan op hun tempo vooruit in hun ontwikkeling, maar hebben wel een duidelijke achterstand ten opzichte van leeftijdsgenoten.
De meeste kinderen met deze aandoening hebben op volwassen leeftijd de begeleiding van een andere volwassene nodig in het dagelijks leven.
Psychose
Tijdens de puberteit hebben kinderen met deze aandoening een vergrote kans op het ontwikkelen van een psychose. Tijdens een psychose zijn kinderen verward en vaak angstig. Kinderen kunnen beelden zien of geluiden horen die er in werkelijkheid niet zijn en kinderen erg angstig maken. Het is goed om dit beeld te herkennen omdat vaak behandeling met medicatie nodig zal zijn.
Weinig bekend
Omdat het CDG-syndroom type 1c een zeldzame aandoening is, is er nog weinig bekend over volwassen met deze aandoening. De oudste volwassene heeft inmiddels de leeftijd van 40 jaar bereikt.
Levensverwachting
Een deel van de kinderen met deze aandoening komt op de kinderleeftijd te overlijden als gevolg van een bloedvergiftiging als complicatie van een infectie, een onbehandelbare vorm van epilepsie of een darmziekte waarbij kinderen in korte tijd veel eiwitten verliezen (protein losing enteropathy).
Wanneer kinderen de leeftijd van 6 jaar hebben bereikt, wordt de kans op het ontstaan van levensbedreigende problemen kleiner. Er zijn inmiddels volwassenen bekend die de leeftijd van 40 jaar hebben bereikt.
Kinderen krijgen
Er is weinig bekend of het hebben van deze aandoening van invloed is op de vruchtbaarheid. In theorie kunnen volwassenen met deze aandoening zelf kinderen krijgen. Kinderen van een volwassene met CDG-syndroom type 1c hebben nauwelijks kans om zelf ook deze aandoening te krijgen. Dit kan alleen als de partner drager is van een foutje in het erfelijk materiaal van chromosoom 1 of wanneer de partner zelf ook CDG-syndroom type 1c heeft. De kans hierop is klein.
Hebben broertjes en zusjes een vergrote kans om CDG-syndroom type 1c te krijgen?
Erfelijke ziekte
CDG-syndroom type 1c is een erfelijke ziekte. Meestal blijken beide ouders drager te zijn van een foutje in het ALG6-gen. Broertjes en zusjes hebben dan 25% kans om zelf ook CDG-syndroom type 1c te krijgen.
Een klinisch geneticus kan daar meer informatie over geven.

Prenatale diagnostiek
Wanneer het foutje in het erfelijk materiaal wat verantwoordelijk is voor het ontstaan van het CDG-syndroom type 1c bekend is, dan is het mogelijk om tijdens een zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie).
Preïmplantatie Genetische Diagnostiek (PGD)
Stellen die eerder een kindje hebben gehad met CDG-syndroom type 1c kunnen naast prenatale diagnostiek ook in aanmerking voor preïmplantatie genetische diagnostiek(PGD.) Bij PGD wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van CDG-syndroom type 1c. Alleen embryo’s zonder de aanleg voor CDG-syndroom type 1c, komen in aanmerking voor terugplaatsing in de baarmoeder.
Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links
www.stofwisselingsziekten.nl
(Nederlandse vereniging voor stofwisselingsziekten)
Referenties
- ALG6-CDG: a recognizable phenotype with epilepsy, proximal muscle weakness, ataxia and behavioral and limb anomalies. Morava E, Tiemes V, Thiel C, Seta N, de Lonlay P, de Klerk H, Mulder M, Rubio-Gozalbo E, Visser G, van Hasselt P, Horovitz DDG, de Souza CFM, Schwartz IVD, Green A, Al-Owain M, Uziel G, Sigaudy S, Chabrol B, van Spronsen FJ, Steinert M, Komini E, Wurm D, Bevot A, Ayadi A, Huijben K, Dercksen M, Witters P, Jaeken J, Matthijs G, Lefeber DJ, Wevers RA. J Inherit Metab Dis. 2016;39:713-723
- Clinical and molecular characterization of the first adult congenital disorder of glycosylation (CDG) type Ic patient. Sun L, Eklund EA, Van Hove JL, Freeze HH, Thomas JA. Am J Med Genet A. 2005;137:22-6.
Laatst bijgewerkt: 7 maart 2018
Auteur: JH Schieving
