Wat is biotinidase deficiëntie syndroom?
Biotinidase deficiëntie syndroom is een erfelijke stofwisselingsziekte veroorzaakt door een tekort aan een bepaald enzym, welke biotinidase wordt genoemd. Als gevolg van deze ziekte kunnen kinderen een moeilijk behandelbare vorm van epilepsie, evenwichtsproblemen, een ontwikkelingsachterstand, problemen met zien en met horen en/of huidafwijkingen krijgen.
Hoe wordt biotinidase deficiëntie ook wel genoemd?
Biotinidase deficiëntie syndroom is genoemd naar het enzym biotinidase waar een tekort aan is (deficiëntie) bij dit syndroom. Het wordt ook wel afgekort met de letters BTD of als BIO.
Late-onset multiple decarboxylase deficiëntie
Biotinidase deficiëntie wordt ook wel late-onset multiple decarboxylase deficiëntie genoemd. Dit om onderscheid te maken met de aandoening holocarboxylase synthetase deficiëntie die early onset multiple decarboxylase deficiëntie genoemd.
Partiële biotinidase deficiëntie
Een deel van de kinderen heeft helemaal of bijna geen werkzaam biotinidase meer (< 10%), een ander deel van de kinderen heeft nog voor een deel werkend biotinidase (tussen de 10 en 20%). Bij de kinderen met nog deels werkend biotinidase wordt gesproken van een partiele biotinidase deficiëntie. Partieel betekent gedeeltelijk. Deze kinderen hebben meestal weinig klachten. Wanneer er klachten ontstaan, dan is dit meestal tijdens ziek zijn.
Hoe vaak komt biotinidase deficiëntie syndroom voor?
Biotinidase deficiëntie syndroom is een zeldzame ziekte en komt ongeveer bij één op de 60.000-90.000 pasgeboren kinderen in Nederland voor. Per jaar worden er in Nederland 2 tot 4 kinderen met deze aandoening geboren.

Bij wie komt biotinidase deficiëntie syndroom voor?
Biotinidase deficiëntie syndroom is al voor de geboorte aanwezig bij het kind. De eerste klachten kunnen zowel nog in de baarmoeder, in de eerste levensweken als ook in de eerste levensjaren ontstaan. Het tijdstip van het ontstaan hangt af van de hoeveelheid werkzaam biotinidase dat nog beschikbaar is. Hoe minder biotinidase er beschikbaar is, hoe vroeger de eerste klachten zullen ontstaan.
Tegenwoordig worden alle kinderen in Nederland (vanaf 2007) gescreend door middel van de hielprik op de 5e dag na de geboorte op het voorkomen van biotinidase deficiëntie. In Nederland wordt de diagnose dus heel vroeg gesteld.
Zowel jongens als meisjes kunnen het biotinidase deficiëntie syndroom krijgen.
Wat is de oorzaak van biotinidase deficiëntie syndroom?
Fout in het erfelijk materiaal
Biotinidase deficiëntie syndroom wordt veroorzaakt door een fout in het erfelijke materiaal, op het 3e chromosoom op een plaats die het BTD-gen genoemd.
Bepaald type fouten staan er om bekend dat zij een partieel biotinidase deficiëntie syndroom veroorzaken, terwijl bij anderen het volledige syndroom ontstaat.

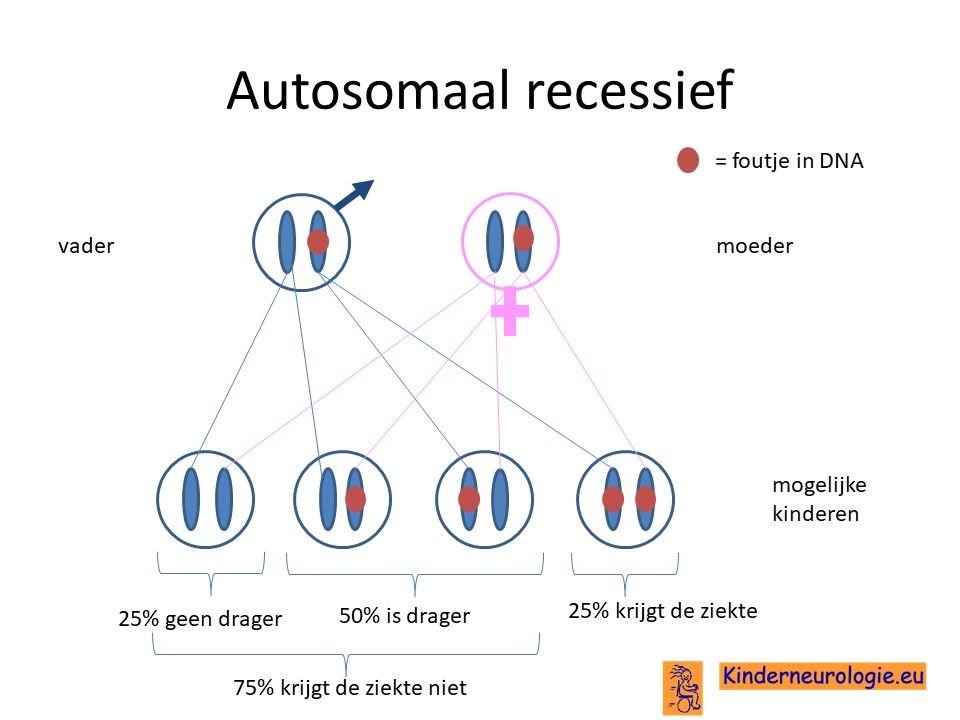
Autosomaal recessief
Een kind krijgt pas de ziekte biotinidase deficiëntie syndroom wanneer beide chromosomen 3 van het kind een fout bevatten op de plaats van het BTD-gen.
Vaak hebben beide ouders dezelfde fout op één chromosoom 3, het andere chromosoom3 bevat geen fout. Daarom hebben de ouders zelf geen klachten. Zij zijn drager van de ziekte. Wanneer de ouders allebei het chromosoom 3 met de fout doorgeven aan hun kind, krijgt het kind twee chromosomen 3 met de fout. Het kind zal dus wel zelf de ziekte krijgen. De kans dat beide ouders drager zijn van een fout in het DNA is groter wanneer de ouders in de verte familie van elkaar zijn.
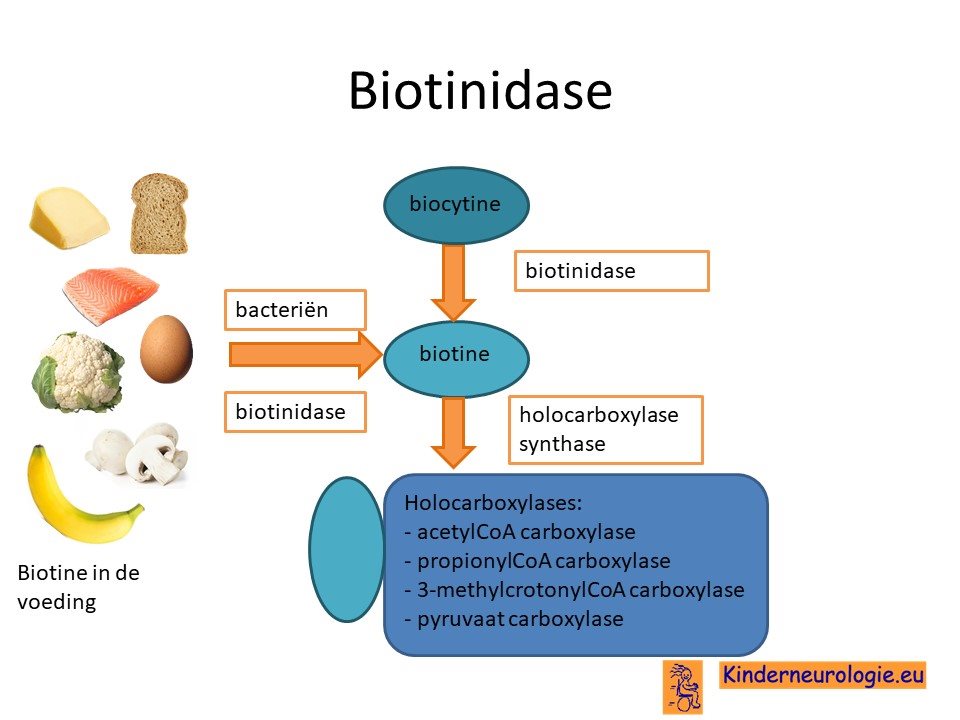
Tekort aan biotinidase
Als gevolg van de fout in het erfelijk materiaal van het 3e chromosoom wordt er geen of onvoldoende biotinidase aangemaakt. Biotinidase is een enzym wat het stofje biocytine omzet in biotine. Wanneer er onvoldoende biotinidase is, zal er onvoldoende biotine aangemaakt kunnen worden. Kinderen die helemaal geen biotinidase aanmaken hebben meer klachten dan kinderen die nog een beetje biotinidase aanmaken.
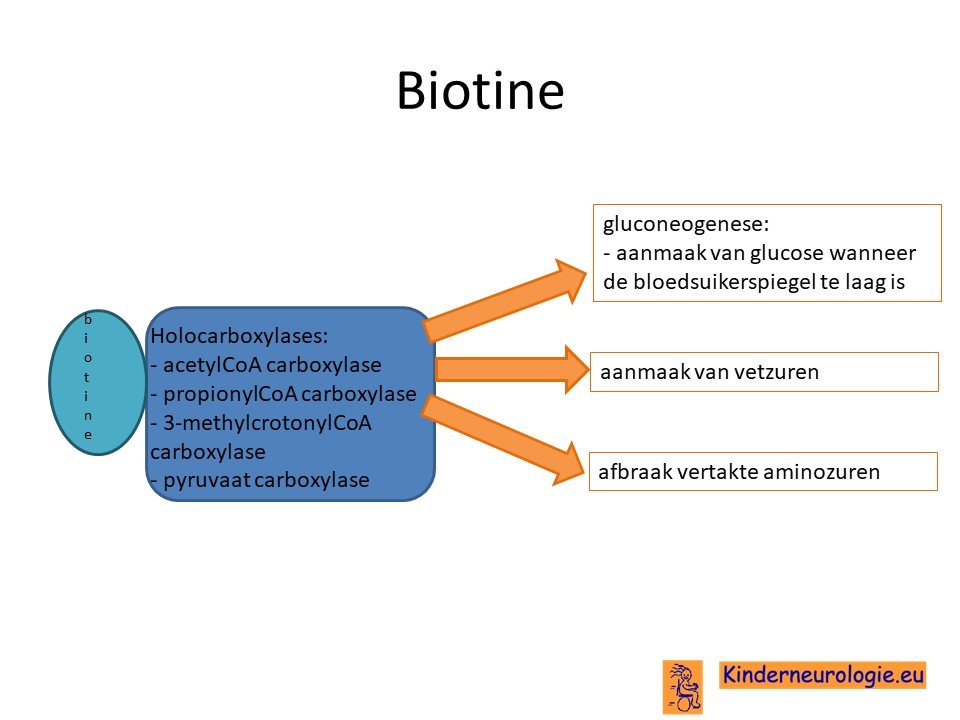
Tekort aan biotine
Door het tekort aan biotinidase zal er onvoldoende biotine gemaakt kunnen worden. Biotine wordt ook wel vitamine B8 of vitamine H genoemd. Biotine is belangrijk voor een goede werking van een aantal belangrijke enzymen in het lichaam, de zogenaamde holocarboxylases. Deze enzymen spelen een belangrijke rol bij de aanmaak van energie in het lichaam. Zonder voldoende biotine kunnen deze enzymen niet goed werken en krijgen allerlei lichaamscellen onvoldoende energie.
Zenuwen en huidcellen
Zenuwcellen hebben veel energie nodig om goed hun werk te doen. Door het tekort aan energie kunnen de zenuwcellen hun werk niet goed doen. Bij een ernstig tekort aan energie kunnen zenuwcellen zelfs gaan afsterven. Dit veroorzaakt de klachten van het biotinidase deficiëntiesyndroom.
Ook in de huid speelt biotine een belangrijke rol, het ontbreken van biotine daar zorgt voor de huidklachten die voorkomen bij dit syndroom.
Welke klachten hebben kinderen met biotinidase deficiëntie syndroom?
Hielprik
Dankzij de hielprik wordt tegenwoordig al kort na de geboorte de diagnose biotine deficiëntie syndroom gesteld. Kinderen kunnen dus meteen behandeld worden met als doel dat onderstaande klachten zo veel mogelijk voorkomen worden. Vaak krijgen kinderen helemaal geen klachten meer. Een ander deel van de kinderen krijgt nog wel enkele klachten, omdat deze klachten al ontstaan zijn toen het kind nog in de baarmoeder verbleef en nog niet bekend was dat er sprake was van biotinidase deficiëntie.

Klachten bij een onbehandelde vorm van biotinidase deficiëntie
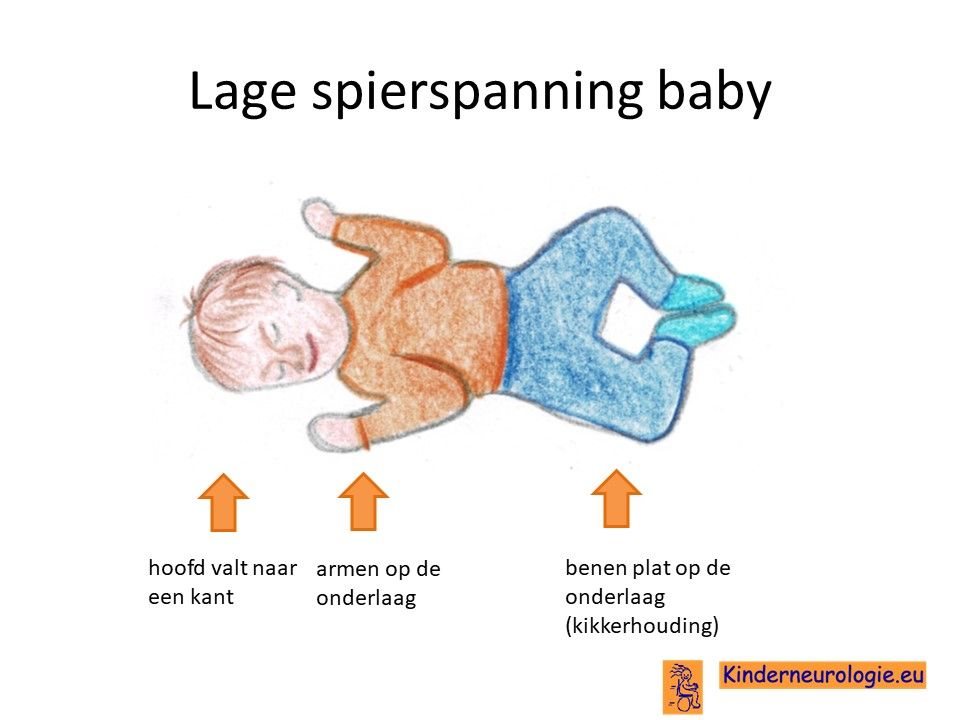
Lage spierspanning
Kinderen met een biotinidase deficiëntie syndroom voelen vaak slap in hun spieren aan. De armen liggen plat op het bed, kinderen hebben moeite om de armen van het bed af te tillen. De beentjes liggen vaak naar buiten geklapt in bed, een beetje te vergelijken met de stand van de benen van een kikker. Dit wordt dan ook wel kikkerhouding genoemd. Vaak hebben kinderen moeite met het optillen van het hoofdje. Het hoofd moet ook goed ondersteund worden wanneer kinderen worden opgetild.
Epilepsie
Kinderen met het biotinidase deficiëntie syndroom krijgen vaak last van epileptische aanvallen. Meestal beginnen deze aanvallen al op jonge leeftijd tussen de leeftijd van 3 tot 6 maanden. De meest voorkomende epilepsie aanval zijn kleine losse schokjes op verschillende plaatsen in het lichaam. Deze schokjes worden myoclonieën genoemd. Maar ook ander type aanvallen kunnen voorkomen zoals een serie schokjes (clonische aanval) of verstijven van een arm of been (tonische aanval). Een deel van de kinderen krijgt een moeilijk behandelbare vorm van epilepsie die het syndroom van West wordt genoemd.

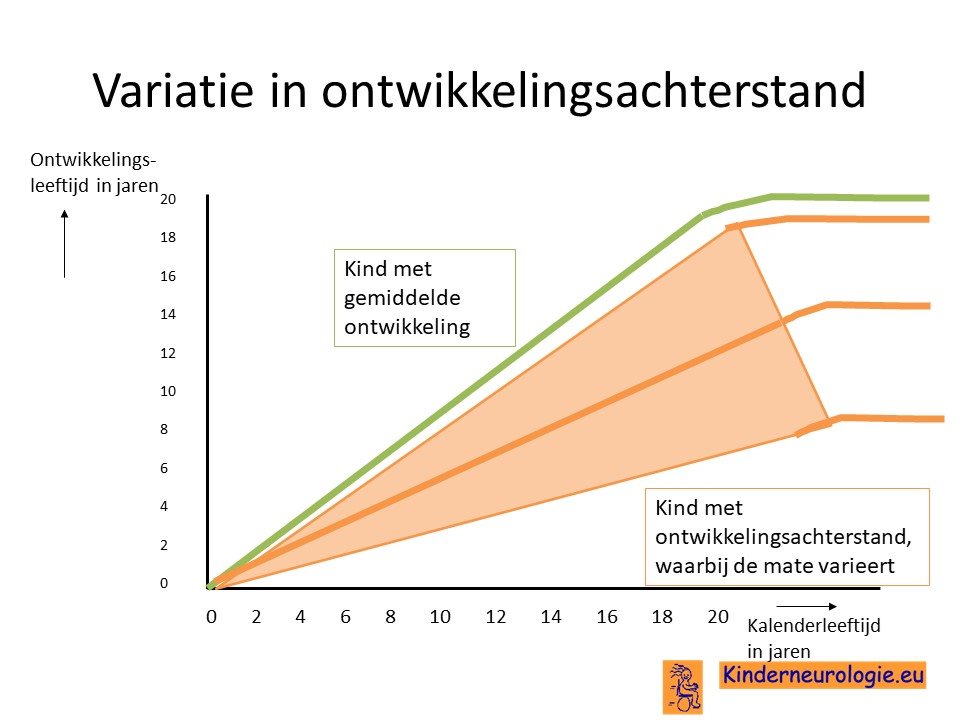
Ontwikkelingsachterstand
Als gevolg van de epilepsie en de beschadiging van de hersenen als gevolg van het tekort aan biotine ontwikkelen kinderen met een biotinidase deficiëntie syndroom zich trager dan hun leeftijdsgenoten. Zij gaan trager omrollen, zitten, staan en lopen. Ook de taalontwikkeling komt trager op gang. Lang niet alle kinderen leren met een onbehandelde vorm van biotinidase deficiëntie zijn in staat om zelfstandig te leren lopen.
Spasticiteit
Met het ouder worden, krijgen kinderen vaak een hogere spierspanning in de armen en benen. De armen en benen voelen stijf aan en kunnen niet gemakkelijk gebogen worden. Deze stijfheid wordt spasticiteit genoemd en hindert kinderen in hun bewegingen. Door de spasticiteit gaan kinderen op hun tenen lopen, waardoor ze gemakkelijker kunnen vallen. Ook krijgen de benen de neiging voor elkaar langs te kruizen, wat ook de kans op vallen verhoogd.

Problemen met het evenwicht
Kinderen met een biotinidase deficiëntie hebben vaak problemen met het bewaren van het evenwicht. Ze hebben moeite met zitten en vallen gemakkelijk om. Tijdens het lopen zetten kinderen hun voeten verder uit elkaar om hun balans te houden. Vaak maken kinderen wisselend grote en kleine passen. De handen kunnen een trillende beweging maken wanneer kinderen een voorwerp willen pakken.

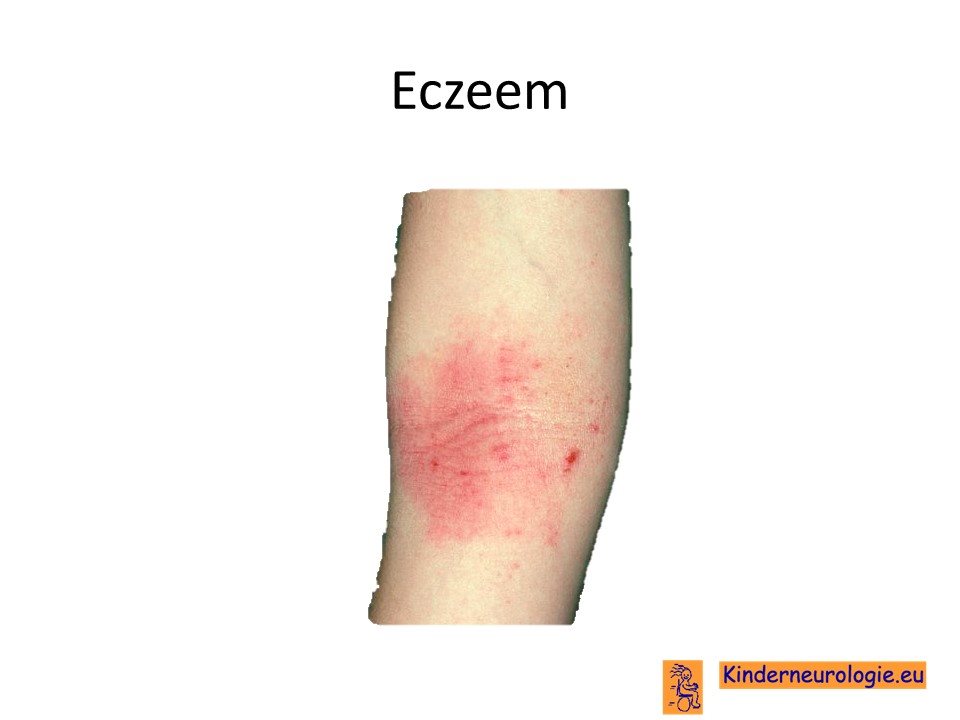
Huidafwijking
Kinderen met het biotinidase deficiëntie syndroom hebben vaak huidafwijkingen in de vorm van rode huiduitslag op verschillende plekken op de huid. Ook hebben kinderen sneller last van eczeem.
Haaruitval
Ook haaruitval is een kenmerk van dit syndroom. Haaruitval wordt alopecia genoemd.
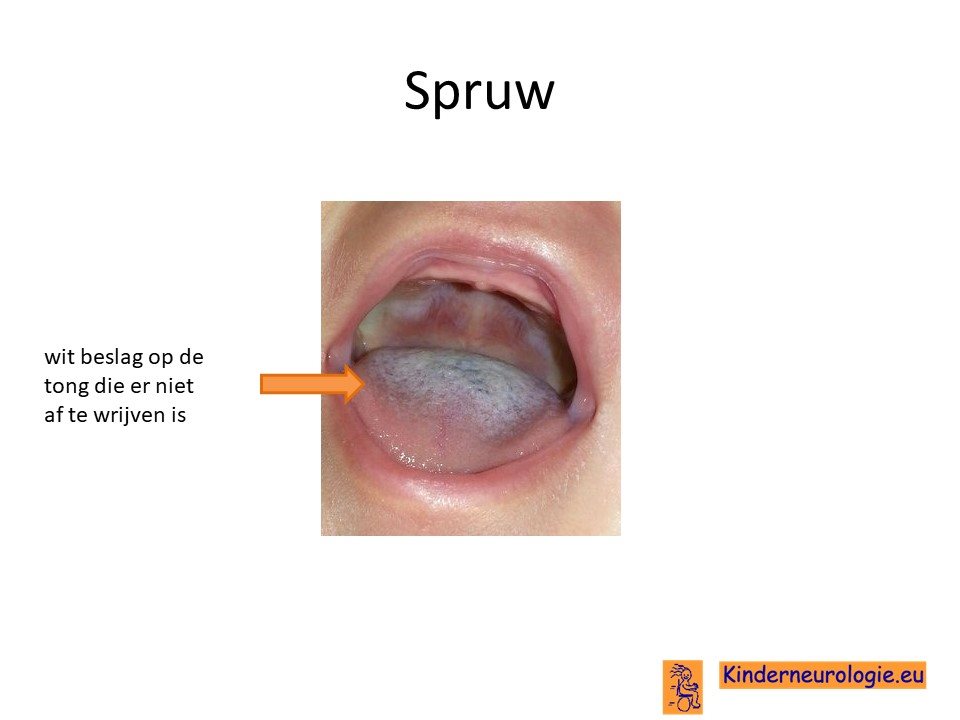
Gevoeligheid voor infectie met candida
Kinderen met een onbehandelde vorm van biotinidase deficiëntie syndroom zijn gevoelig voor het krijgen van een infectie met candida. Dit kan zorgen voor hardnekkige spruw bij jonge kinderen en vaginale infecties bij meisjes.
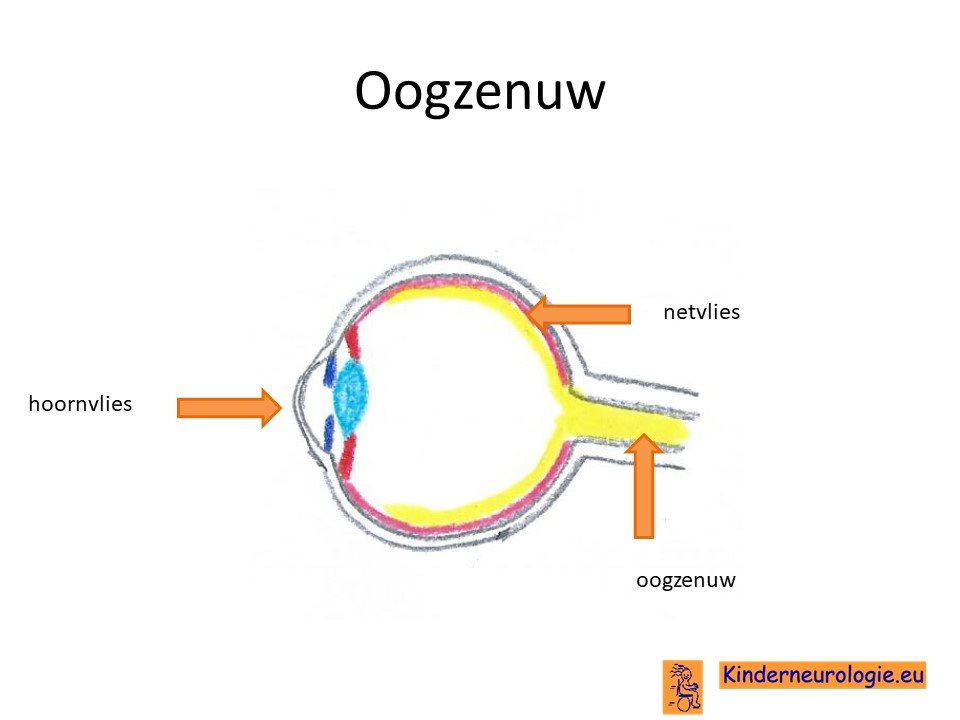
Problemen met zien
Kinderen met een onbehandelde biotinidase deficiëntie worden vaak slechtziend. Dit komt omdat de oogzenuw niet goed functioneert. De slechtziendheid kan verbeteren wanneer gestart wordt met behandeling met biotine. Ook komt ontsteking van het slijmvlies van de binnenkant van de oogleden of de buitenkant van de oogbol vaker voor. Dit wordt een conjunctivitis genoemd.
Problemen met horen
Ook toenemende slechthorendheid komt voor bij drie van de vier kinderen met een onbehandelde biotinidase deficiëntie. Behandeling zorgt voor dat het gehoorverlies niet verder toeneemt. Eenmaal aanwezig gehoorverlies verbetert meestal niet na start van behandeling.

Problemen met ademhalen
Door de hoge zuurgraad van het bloed gaan kinderen sneller ademen om zo meer koolzuur uit te ademen, waardoor het bloed minder zuur wordt. Een deel van de kinderen maakt een kakelend geluid (stridor) tijdens de ademhaling. Soms komen kortdurende ademstilstanden voor, dit worden apneus genoemd.
Verergering bij koorts
Tijdens koorts en ziek gaat de energiebehoefte van de lichaamscellen omhoog. Bij kinderen met het biotinidase deficiëntie syndroom schiet de energievoorziening van deze cellen tijdens koorts nog meer tekort. Daarom verergeren de klachten van kinderen met het biotinidase deficiëntie syndroom vaak tijdens koorts. Ook kunnen kinderen tijdens periodes met koorts erg slap aanvoelen en buiten bewustzijn raken.
Kinderen met een partiele biotinidase deficiëntie hebben vaak alleen klachten tijdens koorts en ziek zijn.
Hoe wordt de diagnose biotinidase deficiëntie syndroom gesteld?
Verhaal en onderzoek
Op grond van het verhaal van het kind met een moeilijk behandelbare epilepsie, een bewegingsstoornis, een ontwikkelingsachterstand in combinatie met huidafwijkingen kan de diagnose biotinidase deficiëntie worden vermoed. Andere ziektes kunnen echter een vergelijkbaar beeld geven. Er zal aanvullend onderzoek nodig zijn om de juiste diagnose te stellen.
Hielprik
Vanaf 2007 worden alle pasgeboren baby’s in Nederland door middel van de hielprik gescreend op het voorkomen van een biotinidase deficiëntie. Zo kan in een heel vroeg stadium deze ziekte worden opgespoord en gestart worden met een behandeling. Alle kinderen waarbij een biotinidase activiteit lager dan 20% wordt gevonden, zullen naar het ziekenhuis worden verwezen om na te gaan of er sprake is van een biotinidase deficientie.

Bloedonderzoek
Bij kinderen met een onbehandelde vorm van biotinidase deficiëntie kan een verhoogde waarde van het stofje lactaat gevonden worden in het bloed. De zuurgraad van het bloed kan hierdoor verhoogd zijn (verlaagde pH-waarde). Ook kan de waarde van de stof ammoniak verhoogd zijn. De waarde van glucose kan verlaagd zijn. Deze veranderde waardes kunnen ook bij andere stofwisselingsziektes voorkomen en zijn niet specifiek voor biotinidase deficiëntie. De kans op het vinden van deze verhoogde waardes is het grootst tijdens periodes van ziek zijn.
Bloed- en urine onderzoek
Met behulp van bloed en urine onderzoek kunnen aanwijzingen gevonden worden dat er sprake is van een stofwisselingsziekte. Bij kinderen met een biotinidase deficiëntie zijn de organische zuren (waaronder 3-hydroxyisovaleriaanzuur) vaak verhoogd. De acylcarnitines kunnen ook verhoogd zijn. De kans op het vinden van afwijkingen bij stofwisselingsonderzoek is het grootst als bloed en urine zijn afgenomen op moment van ziek zijn.
Biotinidase meten
Het is mogelijk om te meten hoeveel werkzaam biotinidase in bloed aanwezig is. Bij kinderen met een biotinidase deficiëntie is deze hoeveelheid sterk verlaagd. Bij kinderen met een partiele biotinidase deficiëntie is de hoeveelheid werkzaam biotinidase 10-20% van normaal, bij kinderen met een volledige biotinidase deficiëntie is er minder dan 10% werkend biotinidase aanwezig.
DNA-onderzoek
Met behulp van bloedonderzoek kan de fout in het BTD-gen worden aangetoond. Dit lukt bij 99% van de kinderen met een biotinidase deficiëntie. Wanneer er geen fout aangetoond kan worden, kan er gekeken worden of het BTD-gen wellicht verdubbeld is of helemaal mist.

MRI-scan
Omdat de diagnose tegenwoordig al kort na de geboorte wordt gesteld, zijn er meestal geen afwijkingen meer zichtbaar op de MRI scan.
Bij kinderen waarbij de diagnose niet op jonge leeftijd gesteld is en die symptomen hebben ontwikkeld, kan de op de MRI scan gezien worden dat de hersenen kleiner zijn van volume dan gebruikelijk, dat de hersenholtes groter zijn dan gebruikelijk. Soms komt extra vocht aan de buiten kant van de hersenen voor. In de zogenaamde basale kernen kunnen verkalkingen worden gevonden. Met gedetailleerde opnames kan op een zogenaamde FLAIR opname witte verkleuring van de basale kernen worden gevonden.
Wanneer de eerste klachten pas op latere leeftijd ontstaan, kunnen ook afwijkingen in het ruggenmerg worden gevonden.
Oogarts
Kinderen met een biotinidase deficiëntie worden regelmatig gezien door de oogarts om te controleren of er problemen zijn met de werking van de oogzenuw. Een VEP-onderzoek kan behulpzaam zijn om een aandoening van de oogzenuw aan te tonen.

Gehooronderzoek
Door middel van een gehooronderzoek kan onderzocht worden of er sprake is van gehoorverlies als gevolg van de biotinidase deficiëntie. Dit gehooronderzoek wordt met regelmaat herhaald (1 keer per jaar of 1 keer per 2 jaar).
Hoe wordt biotinidase deficiëntie syndroom behandeld?
Medicijnen
Kinderen met het biotinidase deficiëntie syndroom worden behandeld met de vitamine biotine in een dosering van 5-10 mg/dag. Soms is het nodig om 20 mg per dag te geven. Op deze manier kan verdere schade aan de huid en aan de hersenen voorkomen worden. Schade die al ontstaan is, zal niet door de behandeling van biotine verdwijnen, maar is blijvend. Daarom is het van belang om deze ziekte in een zo vroeg mogelijk stadium te gaan behandelen. Dit is de reden waarom via de hielprik op het voorkomen van deze zeldzame aandoening gescreend wordt. Wanneer direct na de geboorte begonnen wordt met een behandeling, kunnen bijna alle bovengenoemde symptomen voorkomen worden. De behandeling moet wel levenslang plaats vinden, het trouw innemen van medicijnen is erg belangrijk. Anders zullen alsnog klachten gaan ontstaan. Vooral bij pubers kan het trouw innemen van medicijnen een probleem zijn.
Voor kinderen met een partiële biotinidase kan het voldoende zijn om een of twee keer per week 5 mg biotine te gebruiken.
Geen rauwe eieren
In principe wordt alle kinderen in Nederland geadviseerd om geen rauwe eieren te eten, vanwege gevaar op besmetting met de bacterie Salmonella. Voor kinderen met biotinidase deficiëntie syndroom is dit extra belangrijk, omdat in rauwe eieren een stof zit (avidine) die de opname van vitamine B8 uit de darmen afremd.

Bij kinderen waar de diagnose pas op latere leeftijd gesteld is, zullen onderstaande behandeling nodig kunnen zijn, afhankelijk van welke klachten zij hebben:
Fysiotherapie
Bij kinderen met ontwikkelingsproblemen op motorisch gebied als gevolg van biotinidase deficiëntie kan de fysiotherapeut de ontwikkeling stimuleren en de ouders advies geven hoe zij dat zelf kunnen doen.

Ergotherapie
Ergotherapeuten kunnen hulpmiddelen aanmeten waardoor de verzorging van een kind met biotinidase deficiëntie syndroom gemakkelijker gemaakt kan worden. Een ergotherapeut kan adviezen geven hoe om te gaan met beperkte energie.

Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Sommige kinderen hebben baat bij een speciale speen (special need speen) waardoor het drinken uit de fles beter verloopt. Moeders kunnen borstvoeding kolven, zodat kinderen op deze manier toch borstvoeding als voeding kunnen krijgen via de fles.
Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Praten kan ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken ook als ze nog geen woorden kunnen gebruiken.
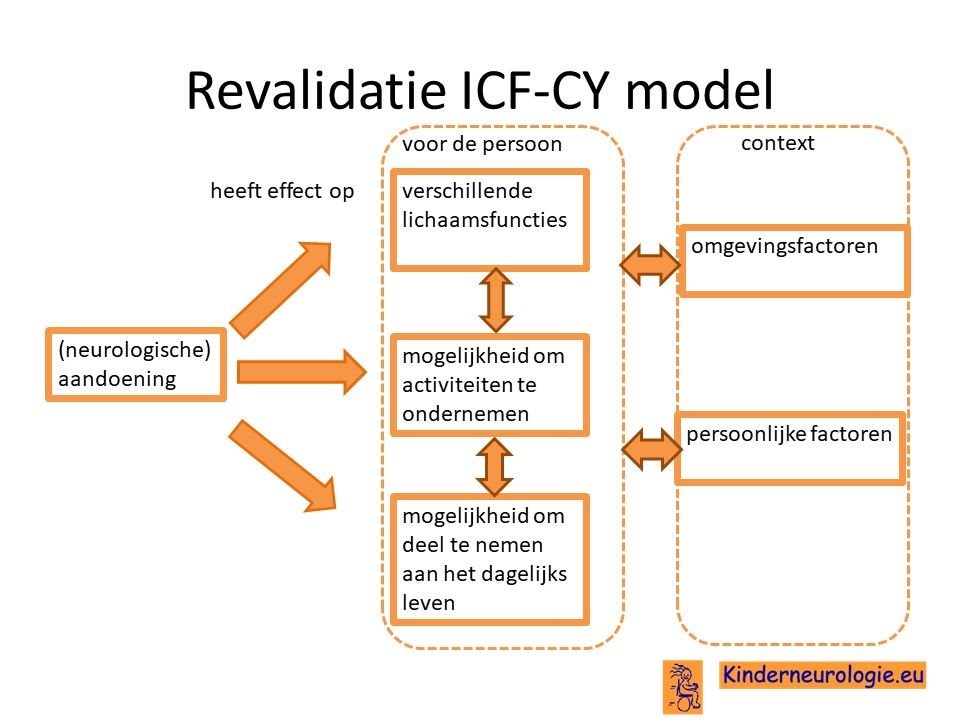
Revalidatiearts
De revalidatiearts kan meedenken hoe kinderen en volwassenen met een bewegingsstoornis toch aan zo veel mogelijk activiteiten in het dagelijks leven kan deelnemen. Bij problemen wordt gekeken wat voor oplossing er voor deze problemen te bedenken is. Vaak doet de revalidatiearts dit aan de hand van ICF-CY model. Er wordt gekeken wat het effect is van de aandoening op de verschillende lichaamsfuncties van het kind, de mogelijkheid om activiteit te ondernemen (bijvoorbeeld eten, aankleden, spelen) en de mogelijkheden om deel te nemen aan het dagelijks leven. De revalidatiearts denkt samen met een team mee welke oplossingen er te bedenken zijn voor een bepaald probleem.
VISIO/Bartimeus
VISIO en Bartimeus zijn instellingen die kinderen en volwassenen die slechtziend of blind zijn begeleiden. Zij kunnen vaak tips hebben hoe kinderen die slecht kunnen zien het best kunnen spelen of benaderd kunnen worden.
Gehoorapparaat
Kinderen die slechthorend zijn als gevolg van het hebben van deze aandoening kunnen baat hebben bij een gehoorapparaat of een cochleair implantaat om beter te kunnen horen.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Er bestaan medicijnen die kunnen helpen te voorkomen dat epilepsieaanvallen ontstaan. De epilepsie bij kinderen met het biotinidase deficiëntie syndroom is vaak moeilijk te behandelen met medicijnen. Vaak zijn meerdere medicijnen nodig. Soms wordt ook gekozen voor andersoortige behandelingen voor epilepsie, zoals een ketogeen dieet of een nervus vagus stimulator.

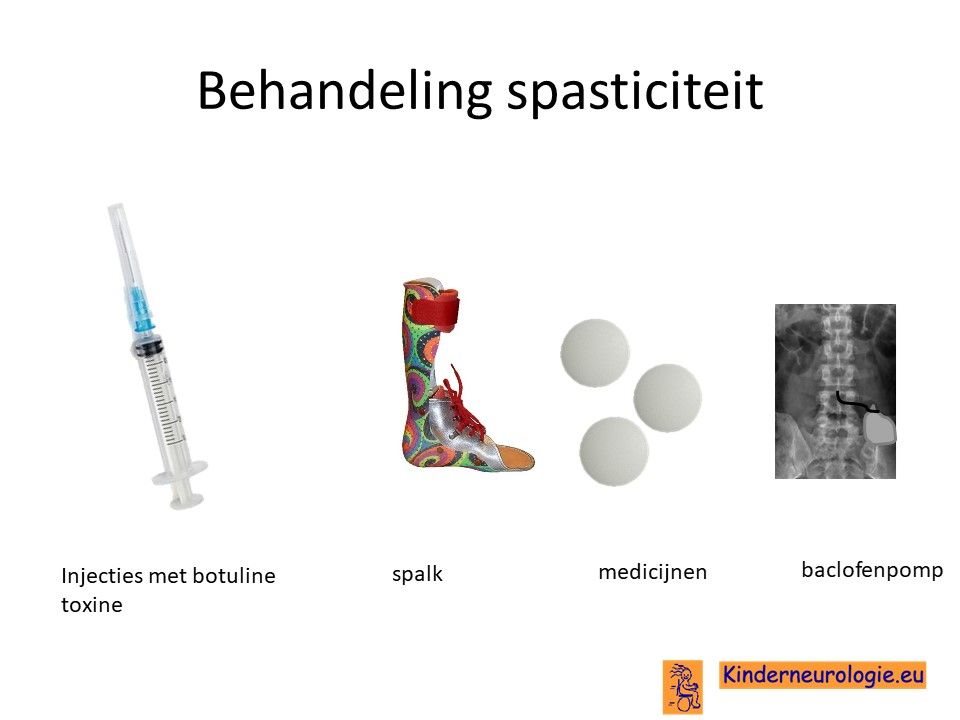
Behandeling spasticiteit
Injecties met botulinetoxine in een spastische spier kan de spasticiteit voor een aantal maanden verminderen. Met behulp van spalken en fysiotherapie kan op deze manier het looppatroon verbeterd worden. Vaak moeten deze injecties na een aantal maanden weer herhaald worden.
Ook kan met behulp van medicijnen geprobeerd worden om de spasticiteit van de benen te verminderen. Nadeel van al deze medicijnen is vaak dat ze de spierzwakte verergeren en in het hele lichaam effect hebben, niet alleen in de benen.
Veel gebruikte medicijnen zijn baclofen (Lioresal ®) en trihexyfenidyl (Artane®). Baclofen kan ook in de vorm van een baclofenpomp worden toegediend.
Bij ernstige spasticiteit kan het nodig zijn om met behulp van een operatie te zorgen dat kinderen minder last hebben van hun spasticiteit. Een veelvoorkomende operatie is het doornemen van de pezen van de spieren die er voor zorgen dat de bovenbenen strak tegen elkaar gedrukt worden. Dit belemmerd het lopen en de verzorging vaak ernstig. Na het doornemen van deze pezen verbeteren deze problemen vaak.
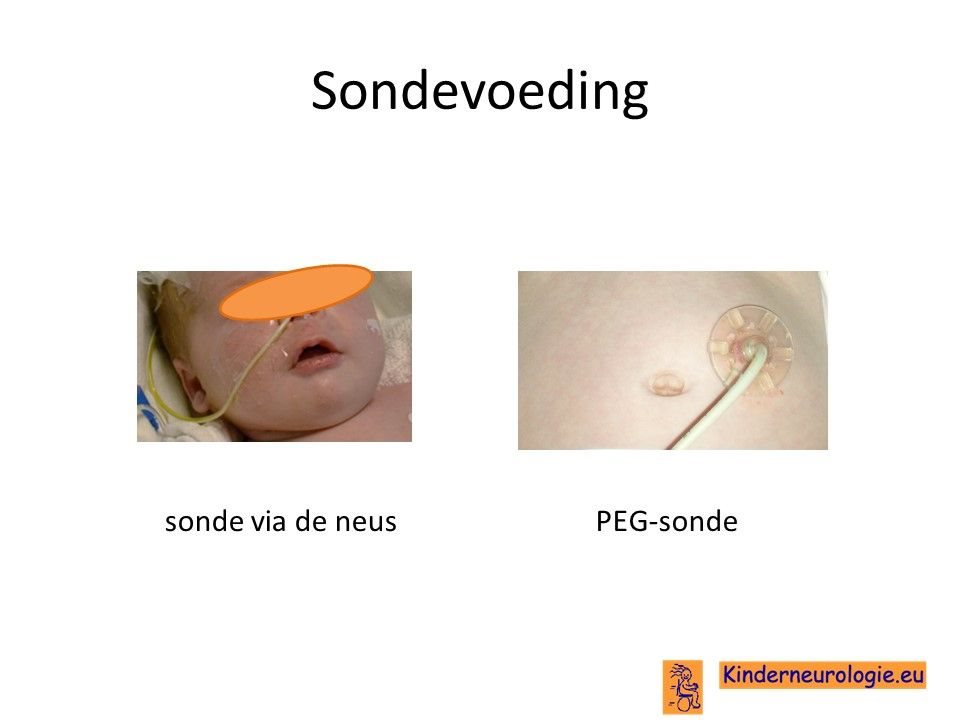
Sondevoeding
Een deel van de kinderen met dit syndroom hebben moeite met het drinken van voeding uit de borst of uit de fles. Daarom is het vaak nodig om kinderen voeding via een sonde te gaan geven, zodat kinderen wel voldoende voeding binnen krijgen om te groeien. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Dermatoloog
Door middel van behandeling met biotine verminderen de huidafwijkingen en haaruitval. Meestal is het niet nodig om andere behandelingen te geven.
Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar het kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
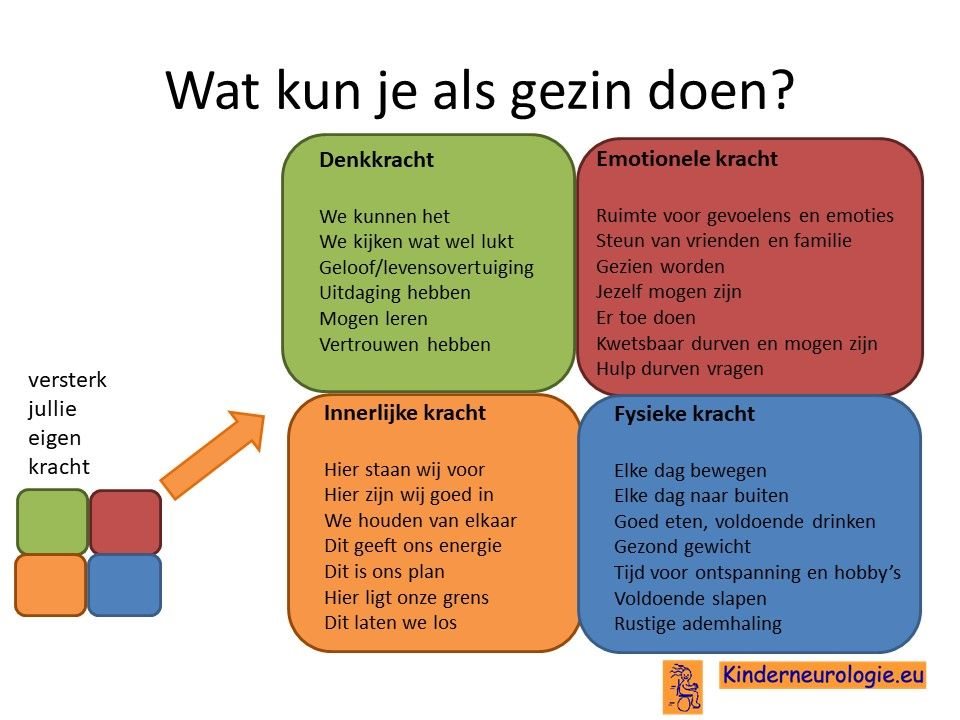
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Begeleiding
Een maatschappelijk werkende of psycholoog kunnen kinderen en hun ouders helpen hoe het hebben van deze aandoening een plaats kan krijgen in hun leven. Het kost vaak tijd om het krijgen van deze diagnose een plaats te geven in het dagelijks leven. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Contact met andere ouders
Door het plaatsen van een oproep op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders die te maken hebben met een biotinidase deficiëntie. Dit kan ook via de Nederlandse vereniging voor kinderen met een stofwisselingsziekte.
Wat betekent biotinidase deficiëntie syndroom voor de toekomst van een kind?
Afhankelijk van de beginleeftijd
De mate van klachten die een kind krijgt, hangt sterk af van de beginleeftijd en de hoeveelheid beschikbaar biotine in de hersenen. Ook het tijdstip van behandelen speelt een belangrijke rol.
Omdat vanaf het invoeren van de hielprik kinderen nu al vanaf de eerste levensweek worden opgespoord en behandeld, zullen deze kinderen weinig tot geen klachten hebben en een normaal leven kunnen leiden.
Wanneer de ziekte pas op latere leeftijd ontdekt is, zullen al meer klachten zijn ontstaan.
Eenmaal ontstane epilepsie bij kinderen met het biotinidase deficiëntie syndroom is vaak moeilijk te behandelen.
Levensverwachting
Dankzij het vroegtijdig opsporen van biotinidase deficiëntie syndroom kan kort na de geboorte gestart worden met behandeling met biotine. Hierdoor hebben kinderen met een biotinidase deficiëntie syndroom een normale levensverwachting.
Kinderen krijgen
Volwassenen met een biotinidase deficiëntie die vanaf de geboorte behandeld zijn met biotine kunnen normaal zwanger worden. Tijdens de zwangerschap kan de moeder biotine door blijven gebruiken. Bij een ongecompliceerde zwangerschap mag de zwangerschap begeleide worden door een verloskundige.
Kinderen van een volwassene met biotinidase deficiëntie hebben nauwelijks een verhoogde kans om zelf ook biotinidase deficiëntie syndroom te krijgen. Dit kan alleen wanneer de partner ook drager is van een foutje in het BTD-gen of wanneer de partner zelf biotinidase deficiëntie syndroom heeft. De kans dat de partner drager is, is heel klein. Meestal zal wel bekend zijn of de partner ook zelf biotinidase deficiëntie syndroom heeft.
Wanneer de partner drager is van een fout in het BTD-gen, hebben de kinderen 50% kans om zelf ook biotinidase deficiëntie syndroom te krijgen.
Wanneer de partner zelf het biotinidase deficiëntie syndroom heeft, zullen alle kinderen ook het biotinidase deficiëntie syndroom krijgen. Een klinische geneticus kan hier meer informatie over geven.

Bestaat er een kans dat een broertje of zusje ook biotinidase deficiëntie syndroom krijgt?
Biotinidase deficiëntie syndroom is een erfelijke ziekte. Bij een deel van de kinderen blijken beide ouders drager te zijn van de ziekte zonder dat zij zelf klachten hiervan hebben. Bij deze ouders hebben broertjes en zusjes van kinderen met biotinidase deficiëntie syndroom zelf ook 25% kans hebben om de ziekte te krijgen. Er wordt geadviseerd om broertjes en zusjes van een kind met een biotinidase deficiëntie syndroom direct na de geboorte te behandelen met biotine, totdat de uitslag van de hielprik bekend is.
Een klinische geneticus kan hier meer informatie over geven.
Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook biotinidase deficiëntie syndroom heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
Wanneer het kindje biotinidase deficiëntie syndroom blijkt te hebben, kan het zinvol zijn dat de moeder tijdens de zwangerschap zelf extra biotine gebruikt.
Na de geboorte wordt het kind ook meteen zelf behandeld met biotine.
Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links en verwijzingen
www.stofwisselingsziekten.nl
(Nederlandse vereniging van mensen met een stofwisselingsziekte)
Referenties
- The neurology of biotinidase deficiency. Wolf B. Mol Genet Metab. 2011:104:27-3
- Biotinidase Deficiency: Prevalence, Impact And Management Strategies. Canda E, Kalkan Uçar S, Çoker M. Pediatric Health Med Ther. 2020;11:127-133
- Clinical, biochemical and genotypical characteristics in biotinidase deficiency. Akgun A, Sen A, Onal H. J Pediatr Endocrinol Metab. 2021;34:1425-1433.
Laatst gewijzigd op: 16 maart 2022 voorheen: 3 juni 2020
Auteur: JH Schieving
